Паранеопластические синдромы при раке щитовидной железы
Паранеопластический синдром – комплекс клинических и лабораторных признаков онкологического заболевания, не связанных с ростом первичного новообразования и появлением метастазов. Обусловлен неспецифической реакцией организма и выделением опухолью биологически активных соединений. Проявляется эндокринными, дерматологическими, сердечно-сосудистыми, нейромышечными, нефрологическими, гастроэнтерологическими, гематологическими или смешанными расстройствами. Диагностируется на основании анамнеза, симптомов и данных дополнительных исследований. Лечение – удаление либо консервативная терапия первичной опухоли.
Общие сведения
Паранеопластический синдром – неметастатические системные клинико-лабораторные проявления онкологического заболевания. Страдают преимущественно больные пожилого и среднего возраста. Паранеопластический синдром чаще возникает при лимфоме, раке легких, раке яичников и раке молочной железы. Иногда становится первым признаком ранее недиагностированного онкологического поражения. Играет как положительную, так и отрицательную роль в процессе диагностики онкологических заболеваний.
При отсутствии клинических проявлений первичного онкологического процесса становится неспецифическим маркером новообразования. Вместе с тем, одновременное появление паранеопластического синдрома и локальных симптомов злокачественной опухоли может усложнять клиническую картину и затруднять распознавание онкологического заболевания. Лечение осуществляют специалисты в области онкологии, эндокринологии, кардиологии, гастроэнтерологии, дерматологии и врачи других специальностей.

Паранеопластический синдром
Причины паранеопластического синдрома
Основными причинами развития паранеопластического синдрома являются активность злокачественной опухоли и реакции организма на эту активность. Клетки новообразования выделяют биологически активные белки, энзимы, иммуноглобулины, простагландины, цитокины, интерлейкины, факторы роста, активные и неактивные гормоны, влияющие на деятельность различных органов и систем. Контакт нормальных тканей организма с тканью опухоли и выделяемыми ею соединениями провоцирует нормальные иммунные реакции и вызывает развитие аутоиммунных нарушений.
Вероятность возникновения, интенсивность проявлений и характер паранеопластического синдрома зависят от локализации и вида новообразования, способности опухоли выделять различные активные вещества и генетически обусловленной склонности к аутоиммунным нарушениям. Чаще всего паранеопластический синдром развивается при раке легкого. В числе других онкологических заболеваний, часто провоцирующих этот синдром – рак молочной железы, рак яичников, рак почки, лимфомы, лейкозы, гепатоцеллюлярная карцинома, рак желудка, рак поджелудочной железы и опухоли ЦНС.
Характеристика паранеопластических синдромов
Паранеопластические синдромы – обширная группа синдромов, возникающих при злокачественных опухолях. Кроме того, паранеопластические синдромы выявляются при некоторых доброкачественных новообразованиях и заболеваниях неопухолевой природы, в том числе – при ревматических болезнях, хронических неспецифических заболеваниях легких, болезнях сердца, эндокринных заболеваниях и поражении паренхиматозных органов. Возможность вовлечения любых органов и систем, а также разнообразие клинических проявлений паранеопластических синдромов затрудняют создание единой классификации.
Существует несколько вариантов упорядочивания таких синдромов, наиболее распространенным из которых является группировка по органно-системному принципу (с учетом поражения тех или иных органов). Согласно этому варианту, различают эндокринные/метаболические, дерматологические, почечные, нервно-мышечные/неврологические и некоторые другие виды паранеопластических синдромов. Отличительными особенностями всех синдромов являются:
- общие патогенетические механизмы;
- возникновение при онкологических заболеваниях;
- неспецифичность клинической симптоматики и лабораторных показателей;
- возможность развития паранеопластического синдрома до появления локальных признаков опухоли, одновременно с локальными признаками опухоли либо на заключительных стадиях болезни;
- неэффективность терапии, исчезновение синдрома после радикального лечения новообразования и его повторное возникновение во время рецидива.
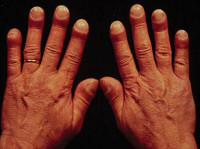
Развитие паранеопластического синдрома до появления местных признаков опухоли может, как облегчать, так и затруднять диагностику основной патологии. Например, синдром Мари-Бамбергера (оссифицирующий системный периостоз, при котором пальцы приобретают вид барабанных палочек) чаще наблюдается при злокачественных поражениях плевры и легких, но не является их специфическим проявлением, поскольку может обнаруживаться и при других заболеваниях, например, при хроническом обструктивном бронхите, циррозе печени или пороках сердца.
Тем не менее, наличие этого паранеопластического синдрома указывает на высокую вероятность патологии дыхательной системы и позволяет достаточно точно определить перечень необходимых обследований. Другие паранеопластические синдромы, например, лихорадка, тромбофлебит или дерматологические поражения могут трактоваться как самостоятельные заболевания, что ведет к недообследованию, назначению неправильного лечения и запоздалому выявлению онкологических поражений, ставших причиной развития данной патологии. Своевременная диагностика и дифференциальная диагностика этой группы патологических состояний остается актуальной проблемой современной онкологии.
Виды паранеопластических синдромов
Гастроинтестинальные паранеопластические синдромы (потеря аппетита, похудание) – самые распространенные синдромы при онкологических заболеваниях. На определенных этапах злокачественного процесса выявляются практически у всех больных. Основными проявлениями паранеопластического синдрома являются потеря аппетита, изменение вкуса, возникновение отвращения к некоторым пищевым вкусам и запахам. После постановки диагноза, прогрессирования локальной симптоматики и начала химиотерапии гастроинтестинальные расстройства могут усугубляться депрессией, страхом перед тошнотой и рвотой, нарушениями проходимости кишечника и другими обстоятельствами.
Гематогенные паранеопластические синдромы выявляются у большинства онкологических больных. Самой распространенной разновидностью этого паранеопластического синдрома является умеренная или нерезко выраженная нормохромная анемия. В анализе периферической крови нередко обнаруживаются другие признаки основного заболевания: повышение СОЭ, лейкоцитоз и сдвиг лейкоцитарной формулы влево. При В-клеточных лимфоидных новообразованиях паранеопластический синдром может проявляться аутоиммунной гемолитической анемией, при меланоме и лимфоме Ходжкина – гранулоцитозом, при лейкозах – тромбоцитопенией, при раке печени и почек – эритроцитозом.
Эндокринные и метаболические паранеопластические синдромы включают в себя разнообразные гормональные и обменные нарушения. При медуллярном раке щитовидной железы может развиваться гипокальциемия, протекающая бессимптомно или сопровождающаяся повышением нервно-мышечной возбудимости. При мелкоклеточном раке легкого паранеопластический синдром проявляется синдромом Кушинга и водно-электролитными нарушениями. Для феохромоцитом характерно повышение артериального давления, для лимфомы Ходжкина – гипоурикемия, для гематосаркомы и острых лейкозов – гиперурикемия.
Сосудистые паранеопластические синдромы обычно проявляются тромбофлебитами. Могут возникать за несколько месяцев до появления первых признаков онкологического заболевания. Чаще всего выявляются при раке молочной железы, опухолях ЖКТ, раке легких и раке яичников. Половина тробмофлебитов у пациентов в возрасте старше 65 лет связаны с развитием злокачественных новообразований. Сосудистые паранеопластические синдромы плохо поддаются антиагрегантной терапии. После оперативных вмешательств развиваются более чем у половины больных онкологическими заболеваниями. Являются третьей по распространенности причиной летальности в послеоперационном периоде.
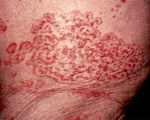
Дерматологические паранеопластические синдромы отличаются большим разнообразием. Включают в себя преходящую эритему, приобретенный ихтиоз, паранеопластическую пузырчатку и другие расстройства. Выявляются при лейкозах, медуллярном раке щитовидной железы и некоторых других онкологических заболеваниях.
Неврологические/нервномышечные паранеопластические синдромы сопровождаются поражением центральной и периферической нервной системы. Могут проявляться энцефалитом, деменцией, психозами, синдромом Ламберта-Итона (слабость мышц конечностей, напоминающая миастению, при сохранении тонуса глазных мышц; обычно возникает при опухолях в области грудной клетке, чаще всего при раке легкого), синдромом Гийена-Барре (периферическая нейропатия, выявляется у некоторых больных лимфомой Ходжкина) и другими периферическими нейропатиями.
Ревматологические паранеопластические синдромы встречаются как при ревматоидных заболеваниях, так и при злокачественных новообразованиях. Системный склероз, полимиалгия и ревматоидный артрит характерны для гемобластозов и опухолей толстого кишечника. Паранеопластический синдром в виде вторичного амилоидоза выявляется при почечно-клеточном раке, лимфомах и миеломе. Гипертрофическая остеопатия может наблюдаться при некоторых разновидностях рака легкого.
Источник
В основе развития эндокринных паранеоплазий лежит системное действие на организм гормонов и гормоноподобных веществ, вырабатываемых опухолями, развивающимися как в неэндокринных, так и эндокринных органах.
Наличие опухоли нейроэндокринных клеток объясняется так называемая эктопическая гормональная активность некоторых карцином.
Раки с эндокринным компонентом составляют около 30% всех солидных опухолей, могут быть любой локализации, но чаше встречаются в желудочно-кишечном тракте и легком.
Эктопические гормон, т.е. синтезируемые опухолевыми клетками за пределами физиологического места их секреции, представляют собой полипептиды схожие с почти всеми известными гормонами. Опухолевые клетки могут также продуцировать и биогенные амины (серотонин, простогландины, гистамин, катехоламины и др.). Продукция гормонов и медиаторов в неоплазмах приводит к соответствующим клинико-метаболическим нарушениям, формирующим группу эндокринных паранеоплазий.
Для диагностики эктопического генеза секреции гормонов предложены методы определения артерио-венозной разницы уровня гормонов в опухоли или гормона в опухоли и в других тканях, а также уровня гормона в крови при подавлении физиологическими ингибиторами активности соответствующей эндокринной железы, синтезирующей этот гормон в обычных условиях.
Кроме того, для эктопического синдрома характерно снижение функциональной активности, вплоть до атрофии эндокринной железы, продуцирующей истинный, схожий по действию с секретируемым опухолью гормоном.
Паранеопластический AKТГ-синдром (синдром Иценко-Кушинга)
В основе его развития лежит гиперкортицизм, выдранный не гиперфункцией коры надпочечников, а эктопической продукцией опухолевыми клетками адренокортикотропного гормона (АКТГ) и АКТГ-подобных пептидов и стимулированной ими выработкой глюкокортикоидов.
Встречается АКТГ-синдром у 60% больных мелкоклеточным раком легкого, при опухолях вилочковой (13%) и поджелудочной железы (10%) и реже — при медуллярном раке щитовидной железы, молочной железы, яичка и яичников.
Клиническая картина классического синдрома Иценко-Кушинга включает в себя следующие симптомы: ожирение, охватывающее в основном лицо (лунообразное лицо), плечи, бедра, переднюю и боковую часть живота (конечности остаются тонкими), стрии в области бедер и ягодиц; гипертензия; инсулиноустойчивый сахарный диабет; гетеросексуальный синдром — атрофия половых желез, аменорея, оволоснение у женщин по мужскому типу, импотенция и гинекомастия; гипокальциемия с остеопорозом; гипокалиемия, гиперпигментация в области сосков и половых органов.
Кожа атрофична с мраморным рисунком, иногда — акроцианозом, на лице, шее и грудной стенке — множество угреи. При паранеопластическом гиперкортицизме полная картина болезни наблюдается крайне редко, чаще превалирует один какой-нибудь или группа симптомов, требующие тщательного онкологического обследования.
Гирсутизм (оволосение по мужскому типу) как самостоятельный паранеопластический синдром встречается крайне редко, чаще сопутствует синдрому Иценко-Кушинга. Патогенез его связывают с высоким содержанием в крови АКТГ, который стимулирует секрецию андрогенов надпочечниками.
Оволосение по мужскому типу чаще всего наблюдается при раке легкого и молочной железы. Клиническая картина у женщин проявляется чрезмерной растительностью на лице (усы и борода), животе, груди, нижних и верхних конечностях. Гирсутизм, обусловленный гормональными опухолями непосредственно надпочечников и яичников, к паранеопластическим синдромам не относится.
Гинекомастия как паранеопластический синдром встречается значительно чаще, чем это принято считать. Патогенез гинекомастии обусловлен высоким содержанием в крови АКТГ и гонадотропина. Синдром чаще наблюдается при раке легкого и значительно реже при раке желудка и других локализаций. Клиническая картина паранеопластической гинекомастии характеризуется диффузным увеличением молочных желез (чаще обеих) у мужчин.
Галакторея как следствие эктопической продукции пролактина в ряде случаев может указывать на скрыто протекающий опухолевый процесс. В основном это рак легкого, почки и феохромоцитома.
Гиперкальциемия
Гиперкальциемия — повышение уровня репок-скоррегированного кальция выше нормального (2.1-2,7 ммоль/л) — наиболее серьезное из угрожающих жизни больного метаболических осложнений, которое регистрируется в 40% наблюдений. Белок-скоррегированный уровень кальция — это сывороточный уровень кальция (ммоль/п) с поправкой на альбумин: сывороточный кальций (ммоль/л) — [0,02 х альбумин (г/л)] + 0.8.
В среднем во взрослом человеческом организме содержится около 1-2 кг кальция, 98% которого находится в скелете в виде нерастворимого гидроксиапатита. Уровень кальция в организме в норме тесно связан с функционированием костной ткани, которая характеризуется постоянной перестройкой и имеет высокую васкуляризацию (до 10% сердечного выброса проходит через нее).
Функционирование костной ткани происходит при участии формирующих кость остеобластов (клетки мезенхимального происхождения), синтезирующих и секретирующих органический матрикс, который затем минерализуется кальцием и фосфором (гидроксиапатиты). Остеобласты, окруженные минерализованным матриксом остаются и становятся остеоцитами.
Одновременно в костях идет процесс резорбции, который осуществляется остеокластами, формирующимися из гемопоэтических стволовых клеток. Образование и разрушение кости — циклический процесс, постоянно и одновременно происходящий в скелете Полное обновление костной ткани у человека происходит в среднем каждые 10 лет.
У здорового взрослого человека скорость резорбции примерно равна скорости образования нового матрикса и его минерализации. Около 500 мл кальция резорбируется из кости ежедневно и столько же участвует в процессе минерализации Поэтому суммарные потери кальция приближаются к нулю.
Костная ткань, как и все другие ткани, является объектом метастазирования в виде аномальной резорбции и/или патологического роста кости. В зависимости от этого, костные метастазы могут быть остеолитическими, остеобластическими и смешанными.
При остеолитических метастазах разрушение кости происходит вследствие повышения активности, нормальных остеркластов, стимулированных опухолевой тканью, и реже — путем прямого остеолиза непосредственно опухолевыми клетками. При развитии остеобластических метастазов новая костная ткань образуется остеобластами также активированными опухолевыми клетками.
Причем в результате этого процесса костеобраэование носит «ненормальный» характер и плотность образующейся костной ткани может быть выше нормальной, симулируя рентгенологически остеосклероз, но прочность ее в зоне избыточного костеобразования снижена.
Два системных процесса вовлечены в гиперкальциемию при злокачественном росте. Один из них — остеолитический тип гиперкальциемии, вызванный метастатическим поражением, реже — первичным остеолизом костей (при миеломе), когда значительное количество кальция поступает в кровяное русло (рис. 11.4).
При этом установлено, что опухолевые клетки продуцируют множество факторов, включая белок, связанный с паратиреоидным гормоном (parathyroid hormone-related protein, РТНгР) и напоминающий сам гормон. В норма РТНrP продуцируется в незначительных количествах многими нормальными клетками (эпидермиса, мышц, яичников, остеоцитами).
Его значение в нормальных физиологических процессах пока не ясно. Однако при костных метастазах этот белок прямо или косвенно активирует остеокласты к резорбции кости. При этом происходит высвобождение многих цитокинов, которые, в свою очередь, не только привлекают опухолевые клетки в костную ткань, но и стимулируют их рост и пролиферацию.
Таким образом, замыкается круг патологической деструкции кости. Тем не менее, четкой зависимости между уровнем кальция в крови и распространенностью метастазов в скелете не обнаружено. У больных с метастазами в кости, кроме гиперкальциемии, высок риск развития таких осложнений, как болевой синдром, патологические переломы, компрессия костного мозга, которые существенно~снижают качество жизни пациентов.
Основная же причина гиперкальциемии при злокачественных опухолях — рeзорбция кости неметастатического генеза, в результате чего уровень кальция в сыворотке крови возрастает и почки не справляются с его экскрецией. Такой механизм называется гуморальным типом гиперкальциемии (рис 11.4).

Рис. 11.4. Основные механизмы развития гиперкальциемии при опухолевых заболеваниях [Dеptot R., 1998].
При этом происходит выработка опухолью (костной) и ассоциированными с ней клетками эктопических гуморальныx, субстанций, стимулирующих поступление кальция в кровь.
Одной из таких субстанций является уже упоминавшийся белок РТНrР продукция которого возрастает, например, при плоскоклеточном раке легкого, почечно-клеточном раке. Известное значение в развитии гиперкальциемии имеет и сопутствующий неопластическим процессам гиперкортицизм, а также ряд цитокинов (интерлейкин (ИЛ)-1,6,11; интерферон (ИФ); фактор некроза опухоли (ФНО); колониестимулирующий фактор (КСФ) и др.).
Гиперкальциемия наблюдается у 10-15% больных злокачественными опухолями. Развитие гиперкальциемического синдрома может быть первым признаком онкологического заболевания и предшествовать ему за несколько месяцев. Приблизительно у 20% больных он протекает бессимптомно.
Клинические же симптомы гиперкальциемии обусловлены тем или иным органным или системным поражением и развитием остеопороза. Гастроэнтерологические изменена проявляются анорексией, запорами, тошнотой, рвотой, острым панкреатитом; урологические — полиурией, почечной недостаточностью, камнеобразованием; неврологические — повышенной утомляемостью, мышечной слабостью, снижением сухожильных рефлексов, дезориентацией, ступором, комой; психические — апатией, депрессией, психопатическим поведением.
Гиперкальциемия и сопутствующая ей гипокалиемия повышают возбудимость миокарда и приводят к нарушению функции проводимости (укорачивается интервал QRST). Гиперкальциемия может вызывать угрожающие жизни кризы, и в тоже время признаки ее иногда трудно отличимы от общих симптомов злокачественной опухоли или у таких больных часто ошибочно диагностируют метастазы в мозг.
Лечение тяжелой гиперкальциемии включает введение больших количеств жидкости с целью повышения канальцевой фильтрации, в ряде случаев — назначение больших доз кортикостероидов. При гиперкальциемии нельзя назначать сердечные глюкозиды, так как они могут привести к острой остановке сердца. Кроме этого, при остеолитическом типе гиперкальциемии лечение может включать использование лучевого и хирургического методов.
Современная стратегия лекарственной терапии гиперкальциемии предусматривает применение бисфосфонатов которые характеризуются наличием бисфосфоновой структуры, обеспечивающие активное их связывание с костным матриксом. В основе механизма действия бисфосфонатов лежит способность ингибировать резорбцию кости и прогрессию костных метастазов посредством селективного воздействия на остеокласты (угнетение их метаболизма и миграции, усиление апоптоза и др.), что ведет к снижению уровня кальция в сыворотке крови.
Следовательно, бисфосфонаты эффективны только в случае костной резорбции, обусловленной повышением активности остеокластов, но никак не влияют на резорбцию, вызванную самими опухолевыми клетками.
Наиболее известны из группы бисфосфонатов клодронат, этидронат, памидронат, золендронат и бондронат. Назначаются они, помимо гиперкальциемии, при остеолитических костных метастазах для печения, а также профилактики осложнений со стороны костной системы (патологические переломы, компрессия спинного мозга, облучение или хирургические манипуляции на костях) при миеломной болезни с остеолитическими изменениями костей, остеопорозе.
Своевременный диагноз и раннее начало применения бисфосфонатов с одновременным использованием гидратации для повышения клиренса выделения кальция почками дает эффект уже в первые дни терапии.
Гиперкальциемия чаще всего наблюдается при раке молочной железы, реже — при раке легкого и почки.
Гипогликемия
Экстрапанкреатическая гипогликемия — поздний синдром злокачественного процесса — развивается, как правило, при больщих, распространенных опухолях на фоне ярко выраженных клинических симптомов. Ее развитие объясняют повышенным потреблением глюкозы опухолевой тканью («ловушка» глюкозы) и выроботкой опухолью аналогов триптофана, которые усиливают усвоение глюкозы в тканях.
Развитие гипогликемического синдрома может быть медленным или острым, в виде гипогликемических кризов. При медленно нарастающей гипогликемии больные жалуются на общую слабость, головокружение, постоянное чувство голода, сердцебиение, различные психические расстройства, которые постепенно прогрессируют и могут перейти в гипогликемическую кому.
При острой форме синдрома гипогликемии заболевание начинается с приступа пре- или коматозного состояния: сознание спутано или полностью отсутствует кожные покровы бледные, покрыты холодным липким потом; отмечается резкая сердечная слабость, вплоть до развития коллапса.
Гипогликемическое состояние наблюдается при всех формах злокачественных опухолей, но у половины больных обусловлено гепатомой или фибросаркомой, исходящей чаще всего из забрюшинного пространства. Антигипогликемическое и специальное лечение этой группы больных, как правило, неэффективны и больные погибают от гипогликемической комы.
Особенно важно отметить возможность развития синдрома «нормализации» содержания сахара в крови у онкологических больных, страдающих сахарным диабетом. Этот так называемый компенсированный диабет является по существу паранеопластическим гипогликемическим синдромом, при котором диабет не компенсируется, а напротив, усугубляется, так как к ранее существовавшей недостаточности инсулярного аппарата подсоединяется функциональная недостаточность, развившаяся на фоне опухоли.
Нормализации уровня сахара в крови у этих больных — обманчивое явление и, по сути дела, служит плохим прогностическим признаком. Удаление опухоли ведет к возобновлению диабета, который плохо поддается коррекции. Больные с компенсировавшимся на фоне рака сахарным диабетом представляют собой достаточно проблемную группу, часто неоперабельны, а послеоперационное течение крайне тяжелое с высоким процентом летальности, ибо у них имеется нарушения не только углеводного; но и других видов обмена (белковый, водно-электролитный, липидный).
Паранеопластический диабет часто в течение многих лет предшествует клиническим симптомам опухоли, в различной степени выраженности может наблюдаться практически при всех локализациях рака, чаще на поздних стадиях, и указывает на существенные гормонально-метаболические сдвиги в организме олухоленосителя.
Диабет у лиц, страдающих раком, связан с дистанционным действием опухоли на организм. Постоянно создаваемая опухолевой «ловушкой» гипогликемия тормозит секрецию инсулина поджелудочной железой, постепенно снижая тем самым чувствительность инсулярного аппарата к глюкозе, что индуцирует развитие вначале скрытого, а затем клинически манифестируемого сахарного диабета.
Помимо уменьшения активности инсулярного аппарата важную роль в генезе паранеоппастического диабета играет снижение чувствительности тканей больного к инсулину. Последнее вызвано длительным антиинеулярным действием АКТГ, кортикостероидов, уровень которых у онкологического больного нередко повышен.
Паранеопластический АПУД-синдром
Апудоциты (клетки диффузной нейроэндокринной системы) являются, как известно, источником особого типа опухолей — апудом, которые продуцируют серотонин, гистамин, простогпандины и другие регуляторные пептиды. Эти вещества играют особую роль в ответе организма на злокачественный рост и вызывают развитие ряда нейроэндокринных синдромов.
Чаще всего наблюдается карциноидный синдром, который развивается при апудомах из секретирующих серотонин ЕС-клеток. Кроме того, увеличивается продукция гистамина, простогландинов, калликреина и вазодилядатора брадикинина У некоторых больных гиперемия является стойкой развиваются телеангиоэктазии, периорбитальный отек, появляется слезотечение. Появление приливов связано с избыточным количеством брадикинина, который вызывает вазодилятацию, приводящую к увеличению кровотока в коже и к активации механизма потоотделения.
Большое содержание капилляров ведет к повышению проницаемости капилляров, что способствует фиброзу. Фиброзные изменения соединительной ткани в стенке бронхов ведут к бронхоконстрикции, фиброзирование сердечных клапанов и сосудов, кальцификация миокарда приводит к сердечной недостаточности, повреждение гломерул — к развитию олигурии.
Карциноидный синдром кишечника преимущественно проявляется постоянными или периодическими болями в животе, чаще в правой подвздошной области, тошнотой, рвотой, тенезмами, приступами кишечной колики; тяжелой диареей. При карциноиде бронхов преобладают свистящее дыхание и одышка.
По кожным проявлениям этого синдрома нередко можно определить первичную локализацию опухоли. Так, при карциноиде подвздошной кишки возникают транзиторные приливы в области лица и шеи, карциноиды бронхов провоцируют приливы к лицу, которые могут держаться несколько часов и дней, желудка — приливы и появление волдырей на любых частях тепа, но чаще на ладонях и подошвах.
Диагностической пробой на карциноид является провокация синдрома прилива и серотонинурии этиловым спиртом, адреналином и глюконатом кальция, а также определение опухолевого маркера — нейроспецифической энолазы (NSE).
При апудомах из D-клеток, продуцирующих VIP (вазоактивный интестинальный полипептид (ВИП)), наблюдается синдром Вернера-Моррисона. Он проявляется в виде панкреатической холеры — водной диареи, дегидратации, гипокалиемии, ахлоргидрии.
При множественных апудомах из С-клеток щитовидной и паращитовидных желез, из А- и НА-клеток мозгового вещества надпочечников и параганглиев может наблюдаться синдром Сиппла. Данный синдром характеризуется гиперсекрецией кальцитонина, катехоламинов, серотонина, иногда АКТГ, простагландинов.
В клинике преобладают диарея, гиперпаратиреоз, гипертензия, сосудистые кризы, гиперпигментация. Возможны и другие, клинически манифестируемые паранеоплазии нейроэктодермального генеза.
Угляница К.Н., Луд Н.Г., Угляница Н.К.
Опубликовал Константин Моканов
Источник
