Параганглиома код мкб 10

Хемодектома (параганглиома, нехроматоффинная параганглиома, каротидная хемодектома) — доброкачественное новообразование сонного гломуса.
КОДЫ ПО МКБ-10
D35. Доброкачественное новообразование других и неуточнённых эндокринных желёз.
D35.5. Доброкачественное новообразование каротидного гломуса.
Основные черты патологии
Опухоль происходит из нехромаффинных клеток параганглиев, которые локализованы в зоне бифуркации сонной артерии (glomus caroticum) и в области яремного отверстия черепа вблизи блуждающего нерва. К нехромаффинным параганглиям относят также глазничные, лёгочные, костномозговые параганглии, параганглии оболочек мозга и расположенные по ходу сосудов мягких тканей туловища и конечностей.
Нехромаффинные параганглии вырабатывают биологически активные вещества типа моноаминов. При ряде патологических состояний, например при гипоксии, хеморецепторная функция нехроматоффинных параганглиев влияет на уровень артериального давления, ЧСС и дыхательных движений, а также на стимуляцию секреции гормонов: АКТГ, глюкокортикоидов, адреналина и инсулина.
Каротидная хемодектома исходит из сонного гломуса, заложенного в адвентициальном слое бифуркации сонной артерии и расположенного позади или у внутреннего края внутренней сонной артерии. Опухоль также может происходить из хеморецепторной ткани узла блуждающего нерва, находящегося в непосредственной близости к яремному отверстию. В этом случае хемодектома достаточно плотно прилежит к внутренней сонной артерии, подъязычному (XII пара) и языкоглоточному нервам (IX пара).
В клинической практике хемодектомы шеи диагностируют достаточно редко у людей обоих полов в возрасте от 30 до 60 лет. Размеры опухоли варьируют от 0,5 до 5 см и более. Консистенция новообразования зависит от соотношения в ней сосудов и стромы. Чаще опухоль мягкая, рыхлая, реже плотная. На разрезе имеет цвет от белого до кровянисто-бурого. При микроскопическом исследовании опухоль состоит из клеток округлой или полигональной формы, светлых или тёмных, крупных с округлыми ядрами и широким ободком цитоплазмы. Клеточный состав опухоли напоминает клеточный состав параганглиев. Опухолевые клетки образуют клубочки, которые выпячивают стенку сосудов. Строма опухоли представлена аргирофильными и коллагеновыми волокнами. В состав опухоли также входят сосуды преимущественно синусоидного типа.
По соотношению стромы и клеточного компонента, выраженности сосудистого русла различают следующие морфологические варианты параганглиом:
- альвеолярный;
- трабекулярный;
- ангиоматозный;
- солидный.
Эти варианты часто сочетаются в одном новообразовании, но, как правило, из них преобладает только один.
Альвеолярный вариант представлен альвеолярно-трабекулярными структурами с различной сосудистой плотностью. Клеточный состав напоминает структуру желёз внутренней секреции.
Трабекулярный вариант отличается преобладанием тяжей (трабекул) из нескольких рядов клеток, напоминающих эндотелиальные клетки. Трабекулы разделены рыхлыми соединительнотканными прослойками, содержащими сосуды синусоидного типа.
Для ангиоматозного варианта характерно обилие сосудов капиллярного и синусоидного типа, между которыми в строме расположены группы типичных клеток. Этот вид опухоли напоминает кавернозную или капиллярную ангиому.
Солидный вариант состоит из многочисленных клеточных пластов со слабовыраженной стромой.
В общей структуре внеорганных опухолей шеи хемодектомы составляют 15-20%. Эти образования шеи относят к доброкачественным опухолям с медленным ростом. Распространение клеток по адвентициальному слою сонных артерий — особенность каротидной хемодектомы. При этом хемодектома плотно окружает сосуды, а в ряде случаев и весь бифуркационный отдел с вовлечением общей, наружной и внутренней сонных артерий (рис. 42-1).

Рис. 42-1. Варианты взаимоотношения каротидной хемодектомы и сонных артерий: 1 — располагается между наружной и внутренней сонной артериями; 2 — охватывает в виде муфты наружную сонную артерию; 3 — охватывает внутреннюю сонную артерию; 4 — в опухолевый рост вовлечена бифуркация общей сонной артерии.
Наиболее часто определяют опухолевую инфильтрацию адвентициальной оболочки бифуркации общей сонной артерии с распространением по контактным поверхностям внутренней и наружной сонных артерий, что резко увеличивает угол бифуркации. Каротидные хемодектомы плотно прилегают к блуждающему, языкоглоточному и подъязычному нервам без инфильтрации параневрия. Кровоснабжение опухоли осуществляется ветвями наружной сонной артерии, щитошейного ствола, артерией сонного гломуса, которая в большинстве случаев резко гипертрофирована.
Для вагальной хемодектомы характерен рост по периневрию блуждающего нерва. При этом опухоль плотно контактирует с внутренней сонной артерией, оттесняя последнюю кпереди и кнутри, распространяясь в окологлоточное пространство (рис. 42-2).

Рис. 42-2. Каротидная (а) и вагальная (б) хемодектомы шеи: 1 — общая сонная артерия; 2 — наружная сонная артерия; 3 — языкоглоточный нерв; 4 — подъязычный нерв; 5 — хемодектома; 6 — внутренняя сонная артерия; 7 — блуждающий нерв.
Злокачественный вариант параганглиомы шеи, обладающий выраженным инфильтрирующим ростом, описывают крайне редко. При этом опухоль растёт медленно, образуя плотный малоподвижный узел с нечёткими границами. Новообразование достаточно поздно метастазирует в регионарные лимфатические узлы. Для следующего этапа характерно быстрое гематогенное метастазирование с преимущественным поражением лёгких и позвоночника.
Классификация
По классификации ВОЗ, опухоли, исходящие из параганглиев (хромаффинных и нехромаффинных), относят к опухолям АПУД-системы, то есть новообразованиям, которые состоят из клеток, синтезирующих предшественники биогенных аминов.
А.Г. Евдокимов
Источник
Рубрика МКБ-10: D14.0
МКБ-10 / C00-D48 КЛАСС II Новообразования / D10-D36 Доброкачественные новообразования / D14 Доброкачественное новообразование среднего уха и органов дыхания
Хемодектома среднего уха
Яремно-барабанная параганглиома, рецептома, гломусная опухоль — редкая опухоль, развивающаяся из гломусных телец, расположенных в области яремной вены и дна барабанной полости. Гломусы — нехромаффинные параганглии, разбросанные по всему организму в виде скоплений специфических нейрорецепторных клеток, локализованных преимущественно в адвентициальной ткани артерий и вен разного калибра. Клинические проявления зависят от локализации и стадии опухолевого роста.
По гистологическому строению хемодектома — доброкачественная опухоль, обладающая деструирующим ростом. Капсула отсутствует. Выполняя полость среднего уха, опухоль выпячивает барабанную перепонку, а в дальнейшем — разрушает ее и выходит за пределы барабанной полости в наружный слуховой проход в виде багрово-синюшного, легко кровоточащего полипа. Обычно опухоль растет медленно, при разрушении костных структур — врастает в заднюю черепную ямку. Радикально удалить опухоль практически невозможно, поэтому часто развиваются рецидивы. Микроскопически хемодектомы среднего уха имеют органоидное строение, повторяя в общих чертах строение гломусного тельца. Комплексы опухолевых клеток образуют трабекулярные или альвеолярные структуры, тесно контактирующие с тонкостенными сосудами капиллярного или синусоидального типа.
В зависимости от количества и взаиморасположения гломусных клеток, сосудов и фиброзных прослоек, различают хемодектомы ангиомоподобного, альвеолярного, аденоподобного и компактного строения. Наиболее часто встречается ангиомоподобный, или ангиоматозный морфологический вариант опухоли, как правило, с выраженным фиброзом стромы. Опухолевые клетки вытянутой формы с интенсивно окрашенными ядрами расположены в стенке сосудов и между сосудами. Сосуды синусоидального типа часто окружены гиалинизированной тканью, что придает хемодектоме сходство с кавернозной гемангиомой. Альвеолярный, или железистый (аденоподобный) тип строения встречается значительно реже. Гнезда опухолевых клеток окружены тонкими прослойками фиброзной ткани, включающей синусоидальные кровеносные сосуды; клетки крупные, со светлой цитоплазмой. При рецидивах морфологический вариант опухоли сохраняется.
На ранних этапах развития хемодектомы среднего уха дифференциальную диагностику следует проводить с невриномой слухового нерва, а при выходе за пределы барабанной полости — с ушным полипом, церуминомой, кавернозной гемангиомой и банальными грануляциями, развивающимися при хронических средних отитах левые клетки образуют тяжи и гнездные скопления, расположенные в миксоидном межклеточном матриксе. Минимальное содержание или полное отсутствие межуточного вещества придает хордоме сходство с эпителиальной тканью. Основная масса опухолевой ткани представлена округлыми эпителиоидными клетками с компактной эозинофильной цитоплазмой и центрально расположенным круглым ядром. Цитоплазма некоторых клеток вакуолизирована небольшими мультивези-кулярными структурами. В отдельных клетках вакуоли, располагаясь вокруг ядра, образуют физалиформные структуры. Природа вакуолизированных и компактных клеток, по-видимому, одинакова, так как часто можно уловить переходные формы между компактными клетками и клетками, превратившимися в сплошную пенистую массу. Содержимое вакуолей не окрашивается.
Хордома височной кости
Опухоль, возникающая в затылочно-базилярной области из персистирующих остатков хорды и в результате роста проникающая в область височной кости.
Опухолевая ткань представлена серовато-розовыми массами студенистой консистенции, заполняющими ячейки сосцевидного отростка. Микроскопически опухолевые клетки образуют тяжи и гнездные скопления, расположенные в миксоидном межклеточном матриксе. Минимальное содержание или полное отсутствие межуточного вещества придает хордоме сходство с эпителиальной тканью. Основная масса опухолевой ткани представлена округлыми эпителиоидными клетками с компактной эозинофильной цитоплазмой и центрально расположенным круглым ядром. Цитоплазма некоторых клеток вакуолизирована небольшими мультивези-кулярными структурами. В отдельных клетках вакуоли, располагаясь вокруг ядра, образуют физалиформные структуры. Природа вакуолизированных и компактных клеток, по-видимому, одинакова, так как часто можно уловить переходные формы между компактными клетками и клетками, превратившимися в сплошную пенистую массу. Содержимое вакуолей не окрашивается.
Синоназальная папиллома
Инвертированная папиллома, шнейдеровская папиллома, твердая папиллома, сосочковая фиброэпителиома, папиллярная эпи-телиома, «ворсинчатый рак» — доброкачественная эпителиальная опухоль носа. Источник опухолевого роста — слизистая оболочка (шнейдеровская мембрана) среднего носового хода. Инвертированная папиллома чаще встречается у мужчин от 20 до 50 лет, дети болеют очень редко.
Образование может быть единичным и множественным. Респираторная реснитчатая слизистая оболочка, выстилающая полость носа и околоносовые пазухи (так называемая шнейдеровская мембрана), состоит из псевдомногослойного цилиндрического реснитчатого эпителия с рассеянными бокаловидными клетками; происходит из эктодермы и дает начало трем морфологическим типам папиллом. Понятие шнейдеровских папиллом включает инвертированную, онкоцитарную и экзофитную папилломы. Шнейдеровские папилломы встречаются редко и составляют лишь 0,4-4,7% всех синоназальных опухолей.
Инвертированная папиллома
Шнейдеровская папиллома, инвертированный тип — папиллома, происходящая из шнейдеровской мембраны, где эпителий пролиферирует и внедряется в подлежащую строму. По характеру роста сино-назальную папиллому относят к пограничным новообразованиям, поскольку она вызывает разрушение костных стенок полости носа и околоносовых пазух в результате давления на них. Обычно после удаления опухоли возникают рецидивы. В 10% случаев синоназальная инвертированная папиллома озлокачествляется.
Онкоцитарная папиллома
Шнейдеровская папиллома, онкоцитарный тип — развивается из шнейдеровской мембраны и состоит как из экзофитных, так и эндо-фитных разрастаний, покрытых множественными слоями цилиндрических клеток с онкоцитарными признаками. Характерны внутриэпителиальные микрокисты, содержащие слизь и нейтрофилы.
Экзофитная папиллома
Шнейдеровская папиллома, экзофитный тип — развивается из шнейдеровской мембраны; состоит из папиллярных листовидных разрастаний с тонкой фиброваскулярной основой и покрыта множественными слоями эпителиальных клеток.
Небольшие опухоли удаляют эндоскопически. При неполном удалении в 25-35% случаев возможен рецидив, обычно — в течение 5 лет после операции. Полное хирургическое удаление — оптимальный вариант лечения, однако при множественных поражениях возможен локальный рецидив в 22-50% случаев.
Гемангиома
Наиболее частая неэпителиальная доброкачественная опухоль носа. Преимущественная локализация — передний отдел носовой перегородки на границе ее костной и хрящевой частей.
Носоглоточная ангиофиброма
Носоглоточная ангиофиброма (юношеская ангиофиброма носоглотки, ювенильная фиброма, назофарингеальная фиброма, ангиофиброма основания черепа, базальный фиброид) — доброкачественная высококлеточная и богато васку-ляризованная мезенхимальная опухоль; одна из немногочисленных опухолей, специфичных для глотки. Опухоль наблюдают у юношей и мужчин в возрасте до 25 лет. Гистогенез опухоли остается неясным. Источником роста считают камбиальные элементы волокнистого хряща верхнего шейного позвонка или глоточно-базальной фасции. Способность к спонтанной регрессии при достижении 25-летнего возраста связывают с окончанием формирования черепа. Исходно ангиофиброма локализована в области свода носоглотки, обычно — вблизи назофарингеального кармана передней стенки клиновидной кости, реже — в области крыловидно-челюстной и клиновидно-решетчатой зоны.
Выделяют следующие стадии развития носоглоточной ангиофибромы.
• Стадия I. Опухоль расположена в носоглотке, разрушение костей черепа отсутствует.
• Стадия II. Опухоль распространяется в носовую полость, верхнечелюстную, решетчатую или крыловидную пазухи, разрушение костей черепа отсутствует.
• Стадия III. Опухоль распространяется в крылонебную ямку, подвисочную ямку, орбиту или область турецкого седла.
• Стадия IV. Опухоль с массивной инвазией в полость черепа, кавернозный синус, перекрест зрительных нервов, ямку турецкого седла.
Макроскопически на ранних стадиях развития опухоль выглядит как округлое гладкое образование умеренной плотности, провисающее в носоглотку; клинически следует дифференцировать его с хоанальным полипом. На поздних стадиях развития опухоль, как правило, бугристая и напоминает «слепок» тех анатомических полостей и каналов, в которых она растет. Консистенция опухоли зависит от степени развития волокнистой соединительной ткани, цвет определяется ее кровенаполнением. Масса может достигать 300 г. Микроскопическое строение опухоли зависит от длительности ее существования и соотношения сосудистого и фиброзного компонентов. В активной фазе роста в опухоли преобладает сосудистый компонент. У ее основания встречаются крупные хорошо развитые сосуды, от которых беспорядочно отходят мелкие ветви. У поверхности появляются спонгиозные структуры в виде щелей и синусоидов, выстланных эндотелием. Строма обычно отечна, богата клетками звездчатой или вытянутой формы, наблюдают участки миксоидного характера. На поздних этапах роста сосудистый компонент становится менее заметным, строма содержит меньше клеток и больше волокон. В растущей опухоли часто обнаруживают изъязвление поверхности с локальной воспалительной инфильтрацией. Для правильного определения типа новообразования необходимо изучение гистотопограммы удаленной опухоли, так как строение ее участков различно. Для рецидивирующих форм характерна пролиферация мелких сосудов, возможно превращение ангиобластов в фибробласты и промежуточные формы. Ангиобласты отличаются от фибробластов содержанием в ядрах нескольких мелких ядрышек. Опухолевые клетки могут фагоцитировать гемосидерин, что, по-видимому, свидетельствует об их макрофагальной функции. Эпителий, покрывающий ангиофиброму, может быть цилиндрическим — из полости носа и многослойным плоским — из области глотки.
Носоглоточная ангиофиброма — доброкачественная опухоль, характеризующаяся локальным агрессивным ростом с инвазией в полость черепа. Пациенты проходят дооперационную избирательную ангиографическаую эмболизацию или гормональную терапию. При крупных опухолях, а также при инвазии в полость черепа и рецидивах опухоли успешно применяют радиационную терапию, но хирургическое удаление опухоли остается основным методом лечения. Рецидивы наблюдают у 20% пациентов.
Источники (ссылки):[править]
«Патологическая анатомия [Электронный ресурс] : национальное руководство / Под ред. М.А. Пальцева, Л.В. Кактурского, О.В. Зайратьянца — М. : ГЭОТАР-Медиа, 2011. — (Серия «Национальные руководства»).» — https://www.rosmedlib.ru/book/ISBN9785970419922.html
Источник
Ганглионеврит — воспалительное поражение нервного узла (ганглия) с вовлечением в воспалительный процесс связанных с ним нервных стволов. Клиническая картина ганглионеврита складывается из выраженного болевого синдрома, расстройств чувствительности, вазомоторных, нейротрофических и вегето-висцеральных нарушений. Она имеет свои особенности в зависимости от локализации ганглионеврита. Диагностируется ганглионеврит преимущественно на основании характерных клинических изменений. Дополнительные методы обследования (рентгенография, МРТ, КТ, МСКТ, УЗИ) применяются с целью дифференциальной диагностики ганглионеврита. Лечится ганглионеврит в основном консервативными способами. При их неэффективности и выраженном болевом синдроме показано оперативное удаление пораженного ганглия (симпатэктомия).
Общие сведения
Изолированное воспалительное поражение одного симпатического узла в неврологии носит название ганглионит. Если патологический процесс затрагивает соседствующие с симпатическим узлом периферические нервы, то такое заболевание называется ганглионеврит. При сочетанном поражении симпатических узлов и спинномозговых нервов заболевание верифицируют как ганглиорадикулит. Кроме того, выделяют полиганглионит (трунцит) — воспаление сразу нескольких симпатических ганглиев. О ганглионеврите говорят также и в отношении воспаления нервных узлов, в состав которых входят нервные волокна различного типа: симпатические, парасимпатические, чувствительные. Из них наиболее часто встречаются ганглионеврит коленчатого узла и ганглионит крылонебного узла.
Ганглионеврит
Причины ганглионеврита
Как правило, ганглионеврит развивается в результате инфекционного процесса. Причиной его возникновения могут быть:
- острые инфекции (корь, дифтерия, грипп, рожа, дизентерия, ангина, скарлатина, сепсис)
- хронические инфекционные заболевания (ревматизм, сифилис, туберкулез, бруцеллез).
- хронические воспалительные заболевания: например, причиной ганглионеврита крылонебного узла может быть осложненный кариес зубов, а причиной крестцового ганглионита — аднексит, сальпингит, оофорит, у мужчин — простатит.
- в более редких случаях ганглионеврит имеет токсическую природу или обусловлен опухолью (ганглионевромой или вторичной метастатическим процессом).
Способствовать возникновению ганглионеврита могут: переохлаждение, переутомление, стресс, злоупотребление алкоголем, хирургические вмешательства в расположенных рядом с ганглиями анатомических областях и пр.
Симптомы ганглионеврита
Основным клиническим признаком ганглионеврита является выраженный болевой синдром. Характерна жгучая боль распространенного типа, которая может сопровождаться чувством пульсации или распирания. Пациенты с ганглионевритом не могут точно указать локализацию боли из-за ее диффузного характера. В некоторых случаях при ганглионеврите отмечается распространение болевых ощущений на всю половину тела или на противоположную сторону. Отличительной чертой боли при ганглионеврите является отсутствие ее усиления при движении. Большинство пациентов указывают на то, что усиление болевого синдрома может возникать у них в связи с приемом пищи, при изменениях погоды, эмоциональном перенапряжении и т. п.
Наряду с болевым синдромом ганглионеврит проявляется различными нарушениями чувствительности. Это может быть понижение чувствительности (гипестезия), повышение чувствительности (гиперестезия) и парестезии — дискомфортные ощущения в виде онемения, чувства ползания мурашек, покалывания и пр. Ганглионеврит также сопровождается нейротрофическими и вазомоторными расстройствами, выраженными в зоне иннервации пораженного ганглия и нервов. Длительно протекающий ганглионеврит зачастую сопровождается повышенной эмоциональной лабильностью пациента и нарушением сна; возможно развитие астении, ипохондрического синдрома, неврастении.
В зависимости от группы пораженных симпатических ганглиев ганглионеврит классифицируют на шейный, грудной, поясничный и крестцовый. Шейный ганглионеврит в свою очередь разделяется на верхнешейный, нижнешейный и звездчатый.
Шейный ганглионеврит
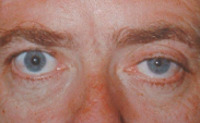
Ганглионеврит верхнего шейного узла характеризуется синдромом Горнера: птоз, миоз и энофтальм. При раздражении этого ганглия развивается синдром Пурфюр дю Пти (расширение глазной щели, мидриаз и экзофтальм), происходит стимулирующее воздействие на щитовидную железу, ведущее к возникновению гипертиреоза. Секреторные и вазомоторные нарушения верхнешейного ганглионеврита проявляются гипергидрозом и покраснением соответствующей половины лица, понижением внутриглазного давления.
Изменения чувствительности при шейном ганглионеврите отмечаются выше 2-го ребра. Возможен парез гортани, сопровождающийся осиплостью голоса. В случаях, когда ганглионеврит верхнего шейного узла сопровождается резко выраженным болевым синдромом, затрагивающим область зубов, пациенты нередко безуспешно лечатся у стоматолога и даже проходят через ошибочное удаление зубов.
Ганглионеврит нижнего шейного узла сопровождается распространением расстройств чувствительности до 6-го ребра. Эти нарушения захватывают и руку, оставляя интактной лишь внутреннюю ее поверхность. В руке отмечается снижение мышечного тонуса, цианотичная окраска кожи (диффузная или только кончиков пальцев). Снижены корнеальный, конъюнктивальный, челюстной, глоточный и карпо-радиальный рефлексы. При нижнешейном ганглионеврите возможно опущение ушной раковины на стороне пораженного узла.
Ганглионеврит звездчатого узла проявляется болями в половине грудной клетки на стороне поражения. Зона боли и нарушений чувствительности имеет вид «полукуртки». Зачастую боль иррадиирует в верхнюю конечность, при этом болевой синдром напоминает приступ стенокардии и требует дифференциальной диагностики с ишемической болезнью сердца. Наблюдается нарушение моторики V пальца на руке.
Грудной, поясничный и крестцовый ганглионеврит
Ганглеоневрит верхних грудных симпатических узлов проявляется не только нарушениями чувствительности и болевым синдромом, а и вегето-висцеральными расстройствами. Возможны боли в области сердца, затруднение дыхания, тахикардия.
Ганглионеврит нижних грудных и поясничных симпатических узлов характеризуется болью, чувствительными расстройствами, сосудистыми и трофическими нарушениями нижней части туловища и нижних конечностей. При вовлечении в воспалительный процесс седалищного нерва боли иррадиируют в соответствующее бедро с характерной клиникой нейропатии седалищного нерва. Вегето-висцеральные нарушения проявляются со стороны органов брюшной полости. Крестцовый ганглионеврит может сопровождаться зудом наружных половых органов и дизурическими нарушениями. У женщин возможны нарушения менструального цикла, ациклические маточные кровотечения.
Другие формы
Ганглионеврит крылонебного узла сопровождается клиникой невралгии тройничного нерва в области орбиты, носа и верхней челюсти (зона иннервации II ветви), гиперемией половины лица, слезотечением из глаза на пораженной стороне и обильным отделяемым из носа на той же стороне. Ганглионеврит коленчатого узла характеризуется приступообразной болью в ухе, которая часто иррадиирует в затылок, лицо и шею. На стороне поражения возможно развитие неврита лицевого нерва с парезом мимической мускулатуры.
Диагностика
Диагностируется ганглионеврит преимущественно на основании клинической картины, выявленных при осмотре пациента признаков вазомоторных и нейротрофических нарушений, обнаруженных при исследовании неврологического статуса расстройств чувствительности. Зачастую при грудном и крестцовом ганглионеврите пациенты проходят длительное лечение по поводу соматических заболеваний, например, у кардиолога по поводу кардиалгии, у гастроэнтеролога в связи с нарушением секреторной и моторной функции желудка или кишечника, у гинеколога по поводу упорных тазовых болей. В таких случаях особенности болевого синдрома, его хронический и упорный характер должны быть поводом для консультации пациента у невролога.
Дифференциальную диагностику ганглионеврита проводят с фуникулярным миелозом, опухолями спинного мозга, сирингомиелией, неврозами, нарушение спинномозгового кровообращения. С целью исключения этих заболеваний при диагностике ганглионеврита может проводится рентгенография позвоночника, КТ и МРТ позвоночника, электромиография. Для выявления сопутствующих ганглионевриту воспалительных изменений со стороны соматических органов назначается МСКТ или УЗИ органов брюшной полости, гинекологическое УЗИ, УЗИ простаты и пр. обследования.
Лечение ганглионеврита
С целью купирования болевого синдрома при ганглионеврите назначают анальгетики. При выраженных болях пациентам с ганглионевритом проводят внутривенные введения новокаина или паравертебральные блокады с новокаином на уровне поражения. В зависимости от этиологии ганглионеврита назначают терапию, направленную против инфекционного процесса. При вирусном характере ганглионеврита применяют противовирусные препараты и гамма-глобулин, при бактериальном — антибиотики.
Если ганглионеврит сопровождается повышением активности симпатической нервной системы, то в его лечение по показаниям включают ганглиоблокаторы, холинолитики, спазмолитики и нейролептики. Возможно назначение антигистаминных препаратов, поскольку они также обладают холинолитическим эффектом. Если ганглионеврит протекает с понижением активности симпатической системы, то его лечение дополняют холиномиметическими препаратами, глюконатом и хлоридом кальция.
В комплексной терапии ганглионеврита активно применяются физиотерапевтические процедуры: эритемные дозы УФО, электрофорез ганглефена, амидопирина, новокаина, йодида калия на область воспаленных ганглиев, диадинамотерапию (ДДТ), общие радоновые ванны, грязевые аппликации.
Ганглионеврит со стойким болевым синдромом, не купирующимся комплексным консервативным лечением, является показанием для проведения симпатэктомии — хирургического удаления пораженного симпатического ганглия. В зависимости от вида ганглионеврита проводится шейная и грудная симпатэктомия, поясничная симпатэктомия. При грудном ганглионеврите возможно проведения торакоскопической симпатэктомии, при поясничном ганглионеврите — лапароскопической. Применение таких эндоскопических методов симпатэктомии является наименее инвазивным способом хирургического лечения ганглионеврита.
Источник
