Острый живот в гинекологии синдромы

Хирургический термин «острый живот» объединяет патологические состояния органов, расположенных в брюшной полости и малом тазу, сопровождающиеся интенсивной болью, внутренним кровотечением или воспалением и требующие немедленной медицинской помощи. В большинстве случаев лечение таких заболеваний хирургическое. Синдром острого живота в гинекологии может осложнить течение многих заболеваний, но чаще всего это внематочная беременность, перекрут кисты яичника или воспалительные процессы репродуктивной системы.
Причины

Тяжелые состояния, требующие немедленного вмешательства, могут иметь разное происхождение. Основные причины развития острого живота в гинекологии:
- Внезапно возникшее кровотечение в брюшную полость: прервавшаяся эктопическая (внематочная) беременность, кровоизлияние в ткань (апоплексия) яичника.
- Нарушение кровообращения в кистах и опухолях матки или яичников.
- Острое воспаление с вовлечением в патологический процесс брюшины, покрывающей придатки и верхнюю часть матки: например, острый сальпингоофорит.
Острые гинекологические заболевания – это внезапно возникшие состояния, сопровождающиеся выраженными симптомами. Все они требуют немедленной госпитализации, обследования и неотложного лечения.
Общие клинические проявления
Симптомы острого живота при разных гинекологических заболеваниях имеют свои особенности. Однако существуют общие признаки, позволяющие врачу скорой помощи поставить такой предварительный диагноз:
- возникновение клинической картины на фоне полного благополучия, внезапно (иногда пациентка может назвать даже минуту, когда развилась патология);
- боль появляется над лоном, постепенно усиливается и распространяется по всей брюшной полости, ее интенсивность может быть настолько выраженной, что приводит к вегетативной сосудистой реакции, снижению артериального давления и обмороку;
- тошнота и неоднократная рвота, не приносящая облегчения;
- вздутие кишечника, отсутствие стула и выделения газов (в педиатрической гинекологии не исключается повторный жидкий стул);
- признаки раздражения брюшины – объективные данные, которые свидетельствуют о вовлечении этой внутренней оболочки брюшной полости в процесс заболевания (их определяет врач при первичном осмотре больной).
Заболевания, вызывающие патологическое состояние
Российские клинические рекомендации при остром животе в гинекологии указывают на различные причины этого состояния:
- перфорация матки, вызванная абортом, неправильным проведением родов или внутриматочной спиралью;
- апоплексия яичника – кровоизлияние в его ткань, сопровождающееся кровотечением в брюшную полость;
- перекрут придатков матки, а также опухолей половых органов;
- ухудшение кровоснабжения миоматозного узла матки;
- прервавшаяся эктопическая (внематочная) беременность.
Эти неотложные состояния при отсутствии надлежащего лечения ведут к развитию перитонита, геморрагического шока, ДВС-синдрома, сепсиса. Такие осложнения уже непосредственно угрожают жизни больной.
Перфорация матки
Сопровождается такими симптомами:
- резкая боль над лоном;
- мажущие выделения кровянистого характера из влагалища;
- незначительное повышение температуры;
- слабость и головокружение.
Апоплексии яичника
Признаки:
- внезапная боль с одной стороны около пупка, чаще при движениях;
- боль в поясничной области;
- выделение крови из половых путей;
- головокружение, слабость, обморок.

Перекрут ножки
При полном перекруте яичника или ножки, на которой расположена опухоль этого органа, пациентку беспокоят:
- внезапные интенсивные боли;
- напряжение мышц брюшной стенки;
- тошнота, рвота, запор, реже понос;
- вздутие кишечника;
- повышение температуры;
- частое сердцебиение, бледность кожи, потливость.
Реже отмечаются нарушение мочеиспускания, кровянистые влагалищные выделения. Опытный врач без труда определит причину болей по характерным симптомам и с помощью вагинального исследования. При прощупывании брюшной полости практически всегда определяется эластичное образование до 8 см в диаметре, очень болезненное.
Некроз узла миомы
Проявляется следующими симптомами:
- острая боль над лоном;
- тошнота и рвота;
- напряжение стенки живота;
- нарушения стула, мочеиспускания.
При гинекологическом исследовании врач определяет увеличенную матку, в которой имеется резко болезненный узел.
Прерывание внематочной беременности и разрыв трубы проявляется как:
- предварительная задержка месячных;
- кровянистые влагалищные выделения;
- боль в животе, «отдающая» в поясницу, область заднего прохода, бедро;
- тошнота;
- бледность, холодный пот, обморочное состояние.
Инфекционные болезни
Разнообразные инфекционные процессы могут вызвать пельвиоперитонит – воспаление брюшины, покрывающей часть органов таза. Он осложняет сальпингиты, оофориты, гематомы, кисты половых органов, а также характерен для острой восходящей гонорейной инфекции и перфорации матки внутриматочной спиралью.
Признаки заболевания характерны для острого живота:
- интенсивная усиливающаяся боль ниже пупка;
- учащение сердцебиения;
- бледность, потливость;
- повышение температуры;
- сухость во рту.
Диагностика
Клинические признаки острого живота в гинекологии проявляются ярко, но определить, что именно их вызвало, без дополнительных методов исследования (УЗИ) бывает сложно.
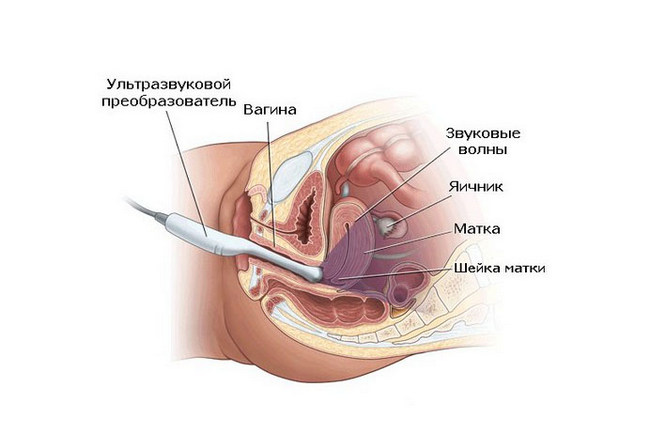
Трансвагинальное УЗИ — наиболее информативное инструментальное исследование при подозрении на острый живот
Факторы, которые увеличивают вероятность такого осложнения:
- перенесенный эндометрит;
- большое количество диагностических внутриматочных вмешательств, выскабливаний, абортов;
- рубец на стенке матки после кесарева сечения или других операций;
- аномалии расположения матки, маточных труб, яичников, спайки между органами малого таза;
- длительный прием средств для разжижения крови (антикоагулянтов);
- наличие кист или опухолей яичников;
- наличие миомы матки;
- перенесенные или хронические заболевания придатков матки воспалительного характера;
- внематочная беременность в анамнезе.
Все пациентки с факторами риска должны при появлении внезапной боли, тошноты, кровянистых выделений из влагалища срочно обращаться за медицинской помощью.
Данные внешнего осмотра при синдроме острого живота у гинекологических больных:
- бледность кожи, слизистых;
- холодный пот;
- учащенное сердцебиение;
- пульс слабого наполнения;
- АД чаще нормальное или немного пониженное;
- брюшная стенка напряжена, живот болезненный в нижнем отделе;
- имеются признаки раздражения брюшины.
При гинекологическом осмотре определяется болезненность в области малого таза, нависание свода влагалища.
Лабораторные исследования:
- снижение уровня гемоглобина и эритроцитов;
- возможно увеличение уровня лейкоцитов до 10-15 * 109/л;
- для исключения беременности, в том числе внематочной, определяют уровень бета-хорионического гонадотропина в крови.
Наиболее информативное инструментальное исследование при подозрении на острый живот – трансвагинальное УЗИ с допплерографией, то есть с оценкой кровотока. Может применяться и обычное исследование через брюшную стенку. Возможные результаты диагностики:
- жидкость в пространстве малого таза (выделяющаяся из поврежденных сосудов кровь);
- при апоплексии яичников необходимо учитывать фазу менструального цикла, а также состояние парного органа; с пораженной стороны определяется содержащее жидкость образование – желтое тело;
- при перекруте ножки опухоли яичника определяется само объемное образование, а также отек и утолщение его капсулы;
- при некрозе узла миомы определяется увеличение размеров матки, в ее стенке – разнородное по плотности образование с повышенной звукопроводимостью позади него;
- при прервавшейся внематочной беременности врач определяет неоднородность придатков и расположенное вне матки плодное яйцо или эмбрион.
Оптимальным вариантом является незамедлительная лапароскопия. Диагностическая точность этого исследования составляет 98%, и оно сразу может быть дополнено необходимыми хирургическими манипуляциями.
Дифференциальная диагностика
Дифференциальная диагностика острого живота при гинекологических заболеваниях проводится с такими состояниями:
- острый аппендицит;
- кишечная непроходимость;
- перфорация язвы желудка;
- почечная колика при мочекаменной болезни;
- острый панкреатит.
Наиболее трудно отличить острый живот, связанный с гинекологическим заболеванием, от аппендицита, тем более что нередко эти состояния наблюдаются одновременно. Однако при воспалении червеобразного отростка боли начинаются в верхней части живота, смещающихся в зону над правой паховой складкой. Наблюдается тошнота, рвота, повышается температура. Признаки кровотечения (слабый частый пульс, бледность, обмороки, выделения из влагалища) отсутствуют. Гинекологический осмотр не вызывает болезненности.
В сомнительных случаях пациентку всегда осматривает дежурный хирург приемного покоя, проводятся дополнительные диагностические исследования.
Острый живот в детской гинекологии
Причинами развития острого живота в детском возрасте могут стать такие гинекологические заболевания:
- внематочная беременность (у подростков, ведущих половую жизнь);
- апоплексия яичника;
- перекрут фаллопиевой трубы, ножки кисты или опухоли;
- гнойное воспаление трубы или яичника;
- пельвиоперитонит.
Основные симптомы патологии у детей те же, что и у взрослых – внезапное развитие болевого синдрома, тошнота и рвота, вздутие живота. Боль локализуется в нижней части брюшной полости, «отдает» в задний проход, лопатку, иногда – в правую подключичную область. Обычно она острая и постоянная, реже – пульсирующая, колющая, приобретает характер спазмов или «схваток».
У детей имеются особенности состояния:
- значительно более частое, чем у взрослых, нарушение работы пищеварительного тракта; рвота появляется сразу в дебюте болезни или возникает позже, при нарастании интоксикации;
- нарушение стула в виде запора или поноса.
Основная причина острого живота у девочек до полового созревания – перекрут ножки опухоли. Это могут быть тератомы (врожденные доброкачественные новообразования), фолликулярные кисты. Частота этих заболеваний достигает 8%, а случаи острого гинекологического заболевания наблюдаются у одной из 100 девочек и девушек в возрасте до 18 лет. Особенность перекрута в таком возрасте – его возникновение после игр, бега, танцев.
Апоплексия яичника возникает у девушек с регулярным циклом, обычно в его середине или во второй фазе.
Гнойные гинекологические заболевания часто имеют начальную стадию. В течение нескольких дней девочка жалуется на боли в животе и пояснице, отсутствие аппетита, частые позывы к дефекации и мочеиспусканию, повышение температуры.
Диагностика острого живота у девочек затруднена. Обычно неизвестно, что у них имеется киста или опухоль яичника. Гинекологическое исследование часто невозможно или очень болезненно. Поэтому очень важны данные дополнительных методов исследования – рентгенографии брюшной полости и УЗИ таза.
Необходима дифференциальная диагностика с такими состояниями:
- ложный острый живот;
- альгоменорея (болезненные менструации);
- дефекты формирования половых органов.
Если диагностировано одно из этих заболеваний, лечение обычно консервативное. В случаях истинного острого живота проводится лапароскопия и хирургическое лечение основного заболевания. При этом врачи стараются максимально сохранить пораженный орган и не повредить здоровые ткани.
Лечение

Неотложная помощь при острых гинекологических заболеваниях оказывается только в стационаре. На догоспитальном этапе можно положить холод на низ живота; принимать обезболивающие препараты или другие медикаменты не рекомендуется. Это затруднит оценку симптомов и дифференциальную диагностику, а в итоге может привести к увеличению времени до операции.
Нехирургические методы
Консервативное лечение при остром животе возможно в редких случаях при небольшом объеме кровопотери, остановившемся кровотечении, отсутствии воспаления в малом тазу. В частности, такую терапию используют при апоплексии яичников:
- холодные компрессы на нижнюю часть живота;
- кровоостанавливающие препараты;
- спазмолитические средства;
- витамины.
Однако даже при легкой форме болезни излившаяся в брюшную полость кровь в дальнейшем вызывает воспалительный процесс брюшины. В результате в 86% случаев возникают спайки между органами таза, в 43% случаев развивается бесплодие. Поэтому если пациентка хочет сохранить возможность родить ребенка, врачи предпочитают хирургическое вмешательство.
Операция
Основной метод лечения – лапароскопическая операция:
- При перфорации матки производят ушивание образовавшегося в ее стенке отверстия.
- При апоплексии яичника операцию проводят с максимальным сохранением ткани органа. Если патология возникла во время вынашивания, желтое тело не удаляют и таким образом сохраняют беременность.
- При перекруте ножки опухоли яичника ее аккуратно раскручивают и оценивают жизнеспособность тканей. При восстановлении кровообращения орган сохраняют, кисту с частью окружающих тканей удаляют. При подозрении на рак яичника непосредственно в течение операции проводят микроскопический анализ мазков-отпечатков.
- При внематочной беременности возможно удаление плодного яйца с ушиванием разрыва или удаление маточной трубы.
При некрозе узла миомы основной доступ – лапаротомия, то есть разрез брюшной стенки. Удаление образования с сохранением органа (консервативную миомэктомию) выполняют только в редких случаях у молодых женщин, желающих в будущем родить ребенка. Обычно проводится удаление матки и маточных труб. Если женщина еще не вступила в период менопаузы, яичники сохраняются.
После операции назначают антибиотики, средства для восполнения объема жидкости, обезболивающие препараты.
Лапароскопия или лапаротомия?
Определение абсолютных противопоказаний к лапароскопии – до сих пор предмет дискуссий врачей. В течение многих лет перенесенные операции на брюшной полости рассматривались как противопоказания к лапароскопии из-за повышенного риска перфорации (повреждения) кишечника. Однако последние сообщения свидетельствуют о том, что такая вероятность даже ниже, чем при лапаротомии.
В гинекологии наиболее распространенным противопоказанием является нестабильность кровообращения в результате разрыва трубы при внематочной беременности. Однако в случае правильной подготовки к операции и восполнения потерянной крови операция безопасна.
Еще одним традиционным противопоказанием была беременность. Но в последние несколько лет научные и клинические исследования подтвердили безопасность использования лапароскопии во время беременности.
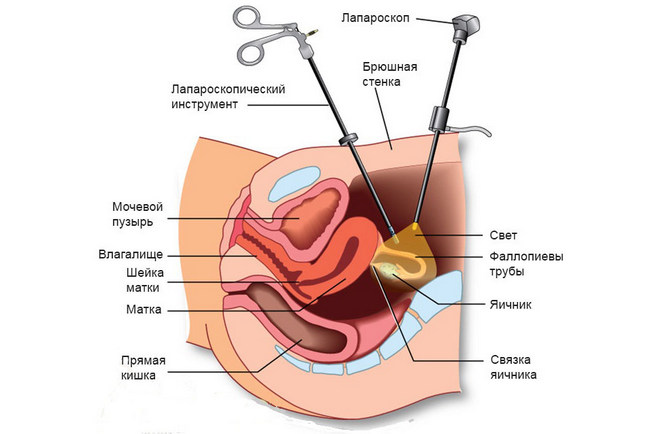
Лапароскопический доступ
Наконец, продолжаются разногласия относительно того, является ли злокачественная гинекологическая опухоль противопоказанием к лапароскопии. Считается, что лапароскопия может увеличить риск внутрибрюшного распространения раковых клеток. Поэтому, при известном диагнозе рака яичников или матки и развитии острого живота у гинекологической больной, предпочтение будет отдано лапаротомии.
Современные хирургические методы
В крупных, хорошо оснащенных клиниках даже экстренную операцию могут выполнить с применением наиболее современных технологий.
Роботизированная хирургическая система Да Винчи производится в США. Роботизированные инструменты прикрепляются к традиционным лапароскопическим устройствам, хирург управляет ими с консоли, расположенной в том же помещении.
По сравнению с традиционной лапароскопией работе с роботизированной системой быстрее научиться. Это связано, например, с тем, что при лапароскопической хирургии на мониторе все движения инструментов отражаются зеркально, а при роботизированной лапароскопии – без такого эффекта. Поэтому движения врача более точны и аккуратны. Поэтому доказано, что роботизированная технология вполне может заменять традиционную лапароскопию при сложных гинекологических операциях.
Проведение операции и восстановление после нее
Перед вмешательством женщине назначают антибиотики, устанавливают венозный и мочевой катетер. Лапароскопия проводится под общим наркозом. Восстановление после нее занимает до 7 дней, в течение которых нормализуется мочеиспускание, стул, показатели кровообращения. К концу первой недели после вмешательства места разрезов на брюшной стенке не должны иметь признаков воспаления или болезненности. В течение месяца запрещено поднимать предметы весом более 3 кг.
Наиболее частые осложнения у гинекологических больных после лапароскопии – нарушение функции или инфекция мочевого пузыря после его катетеризации или боль вследствие повреждения внутренних органов. При появлении таких симптомов нужно обратиться к врачу.
После операции по причине развития острого живота женщина находится на диспансерном наблюдении у гинеколога не менее полугода. Врач контролирует восстановление после операции, назначает лечение основного заболевания.
Вероятные осложнения
После операции могут развиться такие осложнения:
- инфицирование, развитие перитонита или сепсиса;
- массивное кровотечение при повреждении крупного сосуда;
- эмболия венозного сосуда углекислым газом, использующимся для «раздувания» брюшной полости;
- повреждение кишечника, мочеточников, мочевого пузыря, нервных стволов;
- послеоперационная грыжа.
Профилактика
Профилактика описываемого синдрома в гинекологической практике состоит из мер по предупреждению его причин:
- Своевременная диагностика и лечение половых инфекций.
- Лечение неспецифических воспалительных процессов, прежде всего сальпингоофорита.
- Пропаганда надежных средств контрацепции, а при необходимости аборта – выполнение его в максимально ранние сроки, преимущественно медикаментозного.
- Длительность использования одной внутриматочной спирали не должна превышать рекомендованную производителем (3-5 лет).
Посещение гинеколога ежегодно, даже после наступления менопаузы, регулярное УЗИ малого таза.
Источник
Собирательный термин «острый живот» в гинекологии включает в себя различные формы патологий органов брюшной полости, выраженных в развитии воспалительных процессов, кровотечений, интенсивных болевых ощущений. Обязательна неотложная помощь, включающая оперативное вмешательство, так как патология влечет опасность для здоровья больного. Развитие острого живота в гинекологии характерно для повреждения или перекрута кист яичников, внематочной беременности, воспалительных поражений органов репродуктивной системы, протекающих в острой форме.
Острый живот в гинекологии характеризуется выраженными симптомами и стремительным течением
Причины
Протекающее в тяжелой форме патологическое состояние может быть обусловлено рядом причин, в числе которых:
- Кровотечение в брюшной полости. Подобное может произойти на фоне апоплексии яичников, а также при беременности, развившейся вне полости матки.
- Острое нарушение кровоснабжения тканей опухолевидных разрастаний, кист.
- Острые формы воспалительных процессов.
Состояние характеризуется внезапным и стремительным развитием, ярко выраженной клинической картиной, требует неотложного врачебного вмешательства независимо от причин возникновения.
Клиническая картина
Симптоматика патологии носит выраженный характер и может изменяться в зависимости от причин, спровоцировавших развитие опасного состояния. Для постановки предварительного диагноза проводится опрос больного для выяснения проявлений:
- характерным признаком, указывающим на синдром острого живота, называют внезапное развитие и стремительное нарастание клинической картины;
- вздутие кишечника на фоне отсутствия позывов к дефекации и метеоризма;
- типичным признаком в акушерстве называют острую боль, которая может вызвать колебания показателей артериального давления и обморочное состояние;
- острые приступы рвоты.
Также в диагностике важно установить раздражение брюшной полости, определяемое при проведении первичного врачебного осмотра.
При появлении любого из признаков, приведенных выше, требуется немедленно обратиться к врачу. Отсутствие медицинской помощи может привести к необратимым последствиям.
Диагностика
Диагностика базируется на применении физикальных, инструментальных, лабораторных методов исследования. Распространенным вариантом является трансвагинальное ультразвуковое исследование, включающее допплерографию. В тяжелых случаях требуется применение инвазивного метода исследования – лапароскопии, которое может проводиться в сочетании с оперативным вмешательством.
Обязательной процедурой является дифференциальная диагностика острого живота на фоне гинекологических заболеваний с поражениями органов желудочно-кишечного тракта.
Консервативное лечение
Острый живот в гинекологии в 80% случаев требует оперативного вмешательства
Медикаментозное лечение заболевания возможно в исключительных случаях. Применение лекарственных препаратов актуально на фоне апоплексии яичников, отсутствия кровотечения и острых воспалительных процессов в брюшной полости. Консервативная форма лечения основывается на использовании кровоостанавливающих средств, анестетиков, холодных компрессов, накладываемых на нижнюю часть живота.
Инвазивное лечение
Распространенным вариантом лечения называют оперативное вмешательство, в частности – лапароскопию. Применение метода актуально в следующих случаях:
- внематочная беременность требует удаления плодного яйца с частичным иссечением трубы или ушиванием пораженного участка;
- апоплексия яичника может развится на фоне вынашивания плода. В этом случае задачей вмешательства является сохранение тканей и желтого тела;
- если определяется перекрут кисты яичника, патологическая полость подлежит хирургическому удалению. Сохранение органа возможно при восстановлении кровотока;
- при перфорации матки производится ушивание пораженного участка.
Клинические рекомендации при заболевании основываются на возрастных и физиологических особенностях пациентки. Если женщина моложе 35 лет, задачей оперативных вмешательств является сохранение репродуктивных органов.
Осложнения
Осложнения на фоне опасного заболевания распространены, и могут быть следующими:
- инфицирование, сопряженное с риском развития сепсиса;
- эмболия вен, развивающаяся в результате проводимых врачебных манипуляций;
- послеоперационная грыжа;
- массированное внутреннее кровотечение, которые может возникнуть в ходе инвазивного вмешательства;
- повреждение органов малого таза.
Острый живот представляет собой опасное для жизни и здоровья женщины состояние. Чтобы избежать его развития и негативных последствий, важно регулярно посещать врача для проведения профилактических осмотров, а также обращаться к специалисту при появлении любых, даже незначительных жалоб.
Смотрите далее: что делать, если болит живот при беременности
Источник
