Острый тромбоз нижней конечности код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Острый венозный тромбоз.
Острый венозный тромбоз бедренной вены
Описание
Острый венозный тромбоз — это формирование «кровяного сгустка», тромба, в глубокой венозной системе нижних, либо, что наблюдается значительно реже, верхних конечностей.
Причины
Причины заболевания точно не установлены. Рассматривается ряд факторов риска, как, например, прием молодыми женщинами оральных контрацептивов, объемные образования малого таза и забрюшинной клетчатки, длительный постельный режим, параплегия, послеродовой период, онкологические заболевания, тем не менее, конкретные причины в значительном числе случаев выделить сложно.
Патогенез
Процесс острого венозного тромбоза начинается при сочетании следующих трех факторов: повреждение сосудистой стенки, стаз крови, нарушение реологических свойств крови. Патогенез данного процесса заключается в остром возникновении препятствия венозному оттоку и перераспределению крови по коллатералям на фоне воспаления венозной стенки; после чего начинается процесс (период) реканализации тромбированных вен и восстановления патологического кровотока по ним, который (пеиод) заканчивается к шестому месяцу. Но, даже в реканализованных венах кровоток не приобретает нормальный характер поскольку просвет вены не достигает исходного диаметра, а деструкция клапанов после перенесенного тромбоза приводит к ретроградному току крови.
Симптомы
Клинически начало заболевания проявляется резким возникновением болевого синдрома, отеком конечности и синюшностью кожных покровов. Локализация симптомов зависит от высоты тромбоза и обширности поражения. Если процесс поражает нижнюю полую вену, то возникает двусторонний отек конечностей. Так, в случае проксимального вовлечения подвздошного сегмента отмечается односторонний отек всей конечности. Тромбоз бедренно-подколенной зоны сопровождается симптомами поражения ниже коленного сустава, как и окклюзия всех вен голени. Выраженность болевого синдрома и расстройств кровообращения в значительной мере определяется степенью вовлечения нескольких сегментов и состоянием коллатерального оттока. Для острых венозных тромбозов глубоких вен характерным признаком является болезненность мышц, а также болезненность тканей по ходу сосудисто-нервных пучков. Следует помнить о возможности тромбоза мышечных вен голени, при которых клиника заболевания идентична описанной, но в данном случае нарушения проходимости магистральных вен нет. Иногда встречаются изолированные тромбозы одной из магистральных (или их пары) вен голени. В этом случае заболевание проявляется лишь болями. Крайне редко при выраженном поражении магистральных вен и плохих путях коллатерального оттока при остром венозном тромбозе возникает венозная гангрена, в этом случае требуется ампутация конечности.
Диагностика
Диагностика острого венозного тромбоза в амбулаторных и в стационарных условиях базируется на оценке клинической симптоматики и результатах инструментальных методов обследования и должна осуществляться в кратчайшие сроки поскольку от быстроты определения самого факта тромбоза, его локализации, характера проксимальной части тромба зависит клинический прогноз. Во всех случаях острого венозного тромбоза обследование предпочтительно начинать с ультразвукового ангиосканирования и лишь тогда, когда визуализация затруднена (например, подвздошно-кавального сегмента) или в тех случаях, когда при наличии клиники илиофеморального флеботромбоза осуществить верификацию диагноза неинвазивно невозможно показано выполнение в экстренном порядке рентгеноконтрастного исследования. Скрининговым методом диагностики острого венозного тромбоза стал на сегодняшний день тест на Д-димер. Отрицательный его результат исключает венозный тромбоз с вероятностью 95-98% у пациентов с низким риском его возникновения.
Лечение
Цели лечения венозного тромбоза: остановить распространение тромбоза,предотвратить тромбоэмболию легочных артерий, не допустить прогрессирования отека и тем самым предотвратить возможную венозную гангрену и потерю конечности, восстановить проходимость вен (профилактика посттромбофлебитической болезни, предупредить рецидив тромбоза. Запомните: подозрение на тромбоз глубоких вен нижних конечностей, тем более установленный диагноз, являются показанием к экстренной госпитализации больного, при возможности в специализированный ангиохирургический стационар, в крайнем случае в общехирургическое отделение.
Основной задачей хирургического лечения является предотвращение легочной эмболии. С этой целью при выявлении эмболоопасного (флотирующего) тромба в зависимости от конкретной клинической ситуации выполняют прямую или катетерную тромбэктомию, чрескожную имплантацию кава-фильтров различной конструкции, перевязку магистральных вен или пликацию нижней полой вены. Во всех остальных случаях задачи лечения решаются с помощью консервативной терапии. Также консервативная терапия в обязательном порядке должна проводиться после любого из перечисленных хирургических вмешательств.
Антикоагулянтная терапия показана всем больным с клиническими и лабораторными признаками активного тромбообразования, что обычно соответствует первым трем неделям заболевания. Это наиболее действенное средство прекращения прогрессирования тромбоза с доказанным лечебным эффектом. Антикоагулянтная терапия предполагает последовательное применение прямых (нефракционированный или низкомолекулярные (дальтепарин, надропарин, эноксапарин и ) гепарины) и непрямых (антивитамины-K) антикоагулянтов (производные кумарина (варфарин, аценокумарол, этил бискумацетат и ) и индандиона (фенилин)). Антикоагулянтная тераия должна проводиться с обязательным учетом противопоказаний к данным препаратам.
Гемореалогически активные препараты (реополиглюкин, пентоксифиллин, тиклопедин, клопидогрель) и флебоактивные препараты (детралекс, троксерутины, эскузан, цикло-3-форт и ) используют с целью улучшения микроциркуляции, снижения вязкости крови и уменьшения адгезивного и агрегационного потенциала форменных элементов.
Противовоспалительные средства (НПВС) применяют в силу того, что имеется воспаление со стороны венозной стенки и перивазальных тканей, а также болевой синдромом, затрудняющий активизацию пациента. Кроме того, НПВС подавляют синтез тромбоксана А2, результатом чего является снижение агрегация тромбоцитов и умеренно выраженная гипокоагуляция. Предпочтительно использование производных арилалкановой кислоты (диклофенак и кетопрофен).
Терапия антибиотиками проводится у больных с воспалительными очагами, инфарктной пневмонией, «входными воротами» для инфекции (открытые переломы, операционная травма и ), гнойничковыми поражениями кожи, а также у пациентов с высоким риском септических осложнений (сахарный диабет, СПИД и ). Тромболитическая терапия, на которую возлагались большие надежды, в своем сегодняшнем виде их не оправдала.
Местное лечение включает локальную гипотермию в проекции сосудистых пучков, а также использование мазей, основным действующим началом которых являются гепарин и НПВС. Не следует применять согревающие спиртовые и мазевые компрессы, которые способны лишь усилить приток крови, поддерживать явления флебита и способствовать прогрессированию тромбоза.
Немедикаментозные методы лечения: соблюдение определенного двигательного режима и эластическая компрессия. Чем тщательнее больной соблюдает двигательный режим и режим компрессионной терапии в острой стадии заболевания и в период реабилитации и чем более длительное время она проводится, тем лучше результаты лечения венозного тромбоза, а также менее выраженны явления хронической венозной недостаточности в отдаленном посттромботическом периоде.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Образование тромбов на ногах является серьезной патологией, требующей незамедлительного лечения или хирургического вмешательства. Тромбоз коварная болезнь, с непредсказуемыми последствиями. Как распознать патологию, и какие существуют способы лечения?
Международная классификация тромбоза
Тромбоз вен нижних конечностей МКБ 10 входит в группу «Варикозное расширение вен», включающую в себя три тома с кодировками и расшифровками. В ней тромбоз глубоких вен нижних конечностей МКБ 10 указан под кодом I80. Эта болезнь характеризуется такими признаками, как воспалительный процесс венозных стенок, нарушение кровообращения, образование кровяных сгустков в просвете между венами. Игнорировать эти симптомы нельзя, в противном случае тромб может оторваться и попасть в близлежащие органы, что может привести к смерти.
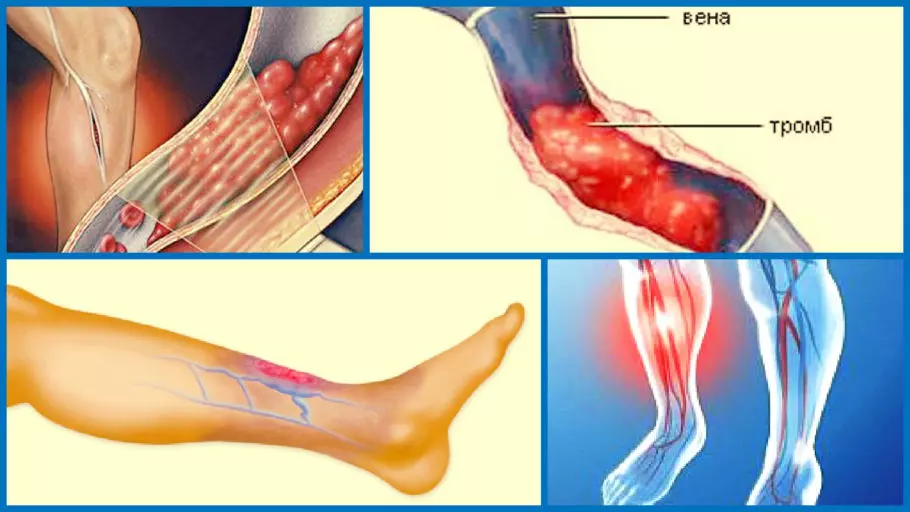
Тромбоз вен характеризуется появлением кровяного сгустка (тромба) в венозном просвете
Причины и симптомы тромбофлебита
Тромбофлебит МКБ 10 могут спровоцировать следующие факторы:
- инфекционные заболевания, протекающие в организме;
- механические повреждения костей и мягких тканей;
- сбой в процессе питания тканей;
- наличие химического вещества внутри сосудистых соединений;
- прием синтетических гормонов;
- беременность;
- повышение свертываемости крови;
- вредные привычки;
- ожирение;
- сердечно-сосудистые заболевания.
Ранние проявления болезни тромбоз (код по МБК 10-I80) не вызывают выраженных признаков. С прогрессированием патологии появляются следующие симптомы:
- сильные отеки;
- тянущие и колющие спазмы в области нижних конечностей;
- повышенная раздражительность кожных покровов;
- появление на коже насыщенного красно-синего оттенка и видимых сосудистых сплетений;
- чувство жжения, постоянный зуд;
- гнойные абсцессы с присоединением трофических язв.
При образовании тромба пациенты отмечают: распирающие, давящие, ноющие и дёргающие боли к концу дня
Виды тромбофлебита нижних конечностей
Тромбофлебит может протекать в острой или хронической фазе. Его также подразделяют на две разновидности:
- Мезентериальный.
- Илеофеморальный.
В фазе обострения наблюдается интенсивная симптоматика с нестерпимыми болевыми ощущениями, усиливающимися при ходьбе. Для снятия и умеренного облегчения признаков принимают анальгезирующие и противовоспалительные препараты («Анальгин», «Нимесулид», «Диклофенак»). С появлением первых симптомов следует незамедлительно обратиться к врачу, лечение проходит в медицинском учреждении с постоянным контролем состояния сосудов.
Хронической стадии свойственны все вышеперечисленные признаки, но симптоматика менее выражена. Этой фазе также характерны сухие раны, язвенные образования, гнойные нарывы. Возможно возникновение венозной недостаточности хронического типа.
Мезентериальный тромбоз характеризуется спонтанным сбоем кровотока. Развивается патология на фоне отделившегося тромбоза. Этому явлению благоприятствуют сердечные заболевания, врожденные пороки сердца, атеросклероз, варикозное расширение вен, сепсис, инсульт, инфаркт миокарда, тахикардия, кардиосклероз, осложнения после операции.

Выделение в кровяное русло тканевого тромбопластина, тромбина и других факторов свёртывания приводит к слипчивости клеток крови и дополнительному образованию веществ, способствующих этому процессу
Лечится патология лекарственными препаратами, разжижающие кровь и препятствующие тромбообразованию. Эффективными считаются сеансы физиотерапии и специальная диета. К экстренному хирургическому вмешательству прибегают, когда состояние больного резко ухудшается. В послеоперационный период обязательным является соблюдение профилактических мер в целях рецидива тромбоза.
Илеофеморальный тромбоз – серьезное и опасное заболевание, появляющееся при резком свертывании крови с большим содержанием в ней тромбоцитов. Причиной развития недуга является перекрытие кровяным сгустком бедренной и подвздошной вен. Без лечения илеофеморальный тромбоз приводит к появлению гангрены.
Существует ряд причин, вызывающих этот вид тромбоза:
- продолжительное нахождение в лежачем положении во время операции;
- застой крови из-за постоянного постельного режима;
- травмы венозных стенок;
- инфекционное заражение сосудистой системы;
- длительное употребление оральных контрацептивов;
- врожденные аномалии и приобретенные патологии системы кровоснабжения.
Ввиду перечисленных факторов наблюдается закупорка сосудов, вследствие чего полностью нарушается поток крови, и начинает развиваться венозная недостаточность.
Образующийся «вихреобразный» поток также благоприятствует условиям для тромбообразования
Выделяют две стадии илеофеморального тромбофлебита: продромальную и фазу с выраженной симптоматикой. Продромальной стадии характерно повышение температуры, появление спазмов, тянущие болевые ощущения в нижних конечностях. На стадии с выраженной симптоматикой наблюдаются отеки ног, изменение цвета кожных покровов, сочетающиеся с интенсивными болями. Неприятные спазмы проявляются в паховой, бедренной части и в области икроножных мышц. Боль может носить разный характер: легкая кратковременная или постоянная ноющая. Отечность затрагивает всю ногу от ягодиц до паха. Отеки давящего типа с отсутствием пульсации в артериях. Спазматические сокращения придают бледную окраску кожному покрову. Если при этом нарушается кровоток, то конечность начинает синеть.
Вторая стадия считается опасной. Если своевременно не приступить к лечению, возможен летальный исход из-за отрыва тромба и его попадания в близлежащие органы.
Лечение патологии
Лечение проводится в стенах больничного учреждения. Больному показан прием антикоагулянтов, препятствующих свертыванию крови и дезагрегантов, уменьшающих способность крови к тромбообразованию. Эффективной при тромбозе является и физиотерапия. Проводятся процедуры под наблюдением врача. В острой фазе больному показан постельный режим. После выхода из критического периода можно начинать умеренную двигательную активность с ношением специального компрессионного трикотажа. Это позволит привести ноги в тонус и нормализовать кровоснабжение вен.
Во избежание тромбоэмболии, в вену устанавливают кава-фильтр, через который вводят ферментативные элементы, для нейтрализации воспалительного процесса. Оперативное вмешательство применяется, когда медикаментозное лечение не приносит должного результата.
Своевременное лечение тромбоза снижает риск смертности как минимум в два раза. В качестве профилактики следует вести здоровый образ жизни с регулярными занятиями спортом. Есть специальные упражнения, направленные на улучшение венозного кровоснабжения и тонуса. Курс лечебной терапии назначает врач-флеболог. Предпринимать самостоятельно какие-либо меры не рекомендуется, так как это чревато развитием осложнений.

Профессиональные навыки: Андролог, Сексопатолог, Сексолог, Уролог, Репродуктолог, Психотерапевт
Краткая биография и личные достижения: Врач высшей категории. Доктор медицинских наук. Действующий Главный врач и научный руководитель собственной авторской научно-практической клиники. Доктор медицинских наук, уролог-андролог, сексолог высшей категории, стаж работы более 20 лет. Профессионально занимается точной диагностикой и лечением различных половых инфекций, уретритов, простатитов, аденомы простаты, преждевременного семяизвержения, эректильной дисфункции, мужского климакса и бесплодия.
Консультирует и назначает план лечения при снижении либидо, избыточном весе, диабете 2 типа, преждевременном старении мужчин. Является соавтором уникальных методик комплексного лечения аденомы простаты и простатита, благодаря которым тысячи мужчин за последние 10 лет избежали нежелательной операции.
Источник
Очень часто мы игнорируем непонятные боли в ногах, не придавая этому никакого значения. В это время в одной из артерий может формироваться тромб, всё больше увеличиваясь в размерах.
Острый артериальный тромбоз нижних конечностей — заболевание, в результате которого однажды можно расстаться с конечностью. В ряде случаев это единственный вариант для спасения жизни.
Тромбоз артерий нижних конечностей: код по МКБ-10 и характеристика
Согласно МКБ 10 патологии присвоен код I74.3.
Тромбоциты в сочетании с фибрином, эритроцитами и белками формируются в кровяной сгусток, который и называется тромбом. Формированием тромбов организм защищается от опасных кровопотерь при повреждениях сосудов. В то же время образование тромба на стенке артерии бывает и без повреждения. Образование тромба в конечности чаще всего является следствием основного заболевания.
При отсутствии каких-либо сосудистых патологий после заживления раны или любого другого повреждения тромбы благополучно рассасываются. Во всех остальных случаях подобная «защита» нередко трансформируется в прямую угрозу, когда увеличенный тромб начинает перекрывать уже более 90% просвета артерии, блокируя к тканям приток кислорода и крови.

Развивается состояние острой ишемии. В результате гипоксии массово отмирают нервные и мышечные клетки, а их продукты распада всасываются и провоцируют тяжёлую интоксикацию внутренних органов и всего организма.
Помимо деградации мышечных волокон параллельно развивается тугоподвижность суставов (до полной невозможности сгиба конечности) и окоченение некоторых мышечных групп — мышечная контрактура. На финальной стадии этого состояния, чтобы не допустить летальный исход, возникает необходимость в ампутации конечности, потому что артериальный тромбоз выступает одной из причин гангрены.
Склонность тромба к перемещениям в более мелкие артерии и полная их блокировка — ещё одна крайне серьёзная угроза для жизни.
Причины возникновения
- Поражение стенки на фоне атеросклероза. К скоплениям жира и холестериновых бляшек на стенках артерий присоединяется кальций. Кроме того, что подобные отложения значительно препятствуют полноценному кровотоку, стенки артерии теряют свою эластичность, становясь хрупкими и изъязвлёнными. Это провоцирует формирование тромбов.
- Болезнь Бюргера (тромбангиит) и артериит — артериальные воспаления, вызывающие сильные повреждения сосудистых стенок.
- При повреждении артерии в результате переломов, чрезмерного сдавления или сильного ушиба в кровь проникает тромбопластин и стремительно запускает процессы свёртывания.
- Аутоиммунные патологии и избыточный вес. Выброс в кровь некоторых гормонов при сбоях в эндокринной системе, а также повышенное количество лептина при ожирении в процессе взаимодействия с тромбоцитами вызывает их патологическое слипание.
- Гиперкоагуляция и тромбофилия. В том числе, тромбофилия как побочный эффект после приёма оральных контрацептивов и ряда медицинских препаратов.
В немалой степени тромбообразованию способствуют и такие факторы:
- Дефицит протеинов C и S.
- Пониженная скорость кровотока.
- Повышенная вязкость крови.
- Наследственный фактор.
- Никотиновая зависимость.
- Мерцательная аритмия, эндокардит и пороки сердечных клапанов.
- Продолжительное обезвоживание, бактериальные инфекции, абсцессы, гнойные раны.
В некоторых случаях спусковым механизмом для развития тромбоза служит пункция и катетеризация артерии после ангиографии.
Симптомы
Внешние признаки заболевания проявляются по-разному в зависимости от степени закупорки артерии и причины образования тромба. К примеру, если тромбоз развивался в результате хронической артериальной недостаточности, образовавшаяся коллатеральная сеть (поступление крови «в обход») и компенсаторные механизмы отчасти смягчат основные симптомы. В то же время сформированный тромб по причине изъязвлённой атеросклеротической бляшки характеризуется внезапным началом.
Согласно классификации заболевания по его стадиям симптоматика проявляется поэтапно.

- На первой стадии в конечности ощущается умеренная боль, «мурашки», покалывания и чувство онемения, кожа прохладная и неестественно бледная. В более редких случаях течение бессимптомно.
- Для второй стадии характерен синюшный оттенок кожи, который в дальнейшем переходит в «мраморный рисунок», сильная отёчность, полная утрата чувствительности, активные движения в суставах невозможны.
- Мышечные контрактуры разного уровня и необратимое повреждение тканей конечности означает переход в завершающую третью стадию.
Подколенная артерия
Увеличение обхвата в области колена, сильная продолжительная боль в голени, особенно в вечернее и ночное время, чувство тяжести и распирания означают наличие тромбоза подколенной артерии. Нога отекает, кожа приобретает нездоровый блеск, а чуть позже проявляются расширенные вены.
Бедренная артерия
Что касается тромбоза бедренной артерии, его можно определить по таким проявлениям:
- при ходьбе и даже в состоянии покоя ощущается тянущая боль в икроножной мышце и стопе;
- в зависимости от масштаба разрывов мелких сосудов кожа или покрыта мелкой сыпью, или приобрела синюшный оттенок;
- нога отекла от паха до пальцев;
- в артерии отсутствует пульсация.
Игнорирование подобных симптомов, запоздалая диагностика и несвоевременное медикаментозное вмешательство с большой долей вероятности обернутся тромбоэмболией. Это заболевание, которое часто приводит к гангрене и сепсису, финал которых — летальный исход даже на фоне лечения.
Диагностика
В ситуациях острой ишемии (острого тромбоза артерий нижних конечностей) выбор диагностических методов не только зависит от степени тяжести ишемического расстройства и общего состояния, но и оказывается лимитированным по времени. Нередко на спасение конечности или даже жизни пациента отводится всего несколько часов.
В процессе диагностики перед специалистами стоят такие задачи:

- установить причину артериальной непроходимости;
- оценить степень ишемических повреждений;
- проверить состояние сосудов периферического русла;
- оценить потенциальную жизнеспособность тканей поражённой ноги;
- оценить состояние артерии сверху и снизу от места закупорки;
- оценить тяжесть сопутствующих патологий, которые могут существенно усугубить состояние пациента вследствие хирургического вмешательства.
В процессе сбора анамнеза особый акцент ставится на времени начала проявления симптомов и их характере. У пациента в подробностях уточняется о наличии эмбологенных заболеваний (инфаркт миокарда, аритмии, порок сердца, аневризмы), перенесенных операциях на артериях, результатах прошлых обследований сосудов. Собирается подробная информация из текущих жалоб:
- ощущается ли боль, онемение и слабость при ходьбе не только в конечности, но и в ягодице и бедре;
- присутствует ли перемежающаяся хромота;
- наблюдаются ли какие-то изменения в худшую сторону в мышечной мускулатуре;
- насколько хорошо заживают случайные раны на ногах;
- ощущается ли боль в ноге в состоянии покоя.
При осмотре проверяется пульсация бедренной и подколенной артерий, целостность кожи (есть ли на ней изъязвления), её температура в сравнении с неповреждённой конечностью и наличие либо отсутствие гипертрофии ногтей. Оценивается степень болевых ощущений пациента при пальпации ишемизированных мышц.
Дальнейшая дифференциальная диагностика включает такие необходимые исследования:
- Анализ крови на определение уровня лейкоцитов, гематокрита, гемоглобина, уровня азотемии и гликемии, а также для измерения ВСК (время свёртываемости крови).
- Цветовое дуплексное УЗИ. Методика позволяет оценить чёткую локализацию, характер и степень сегментарного поражения.
- Мультидетекторная (или обычная) КТ-ангиография с внутривенным введением контрастного вещества устанавливает локализацию артериального поражения.
Лечение артериального тромбоза нижних конечностей
Тактика лечения выбирается на основании результатов обследования и с непременным учётом степени риска для жизни в случае операции. Пациентам преклонного возраста с низкой степенью ишемии, но при наличии тяжёлых сопутствующих заболеваний назначается сугубо медикаментозное лечение. В случае острой ишемии консервативная терапия малоэффективна и применяется лишь в качестве предоперационной подготовки, а также в течение реабилитационного периода после операции.
Медикаментозное
Экстренное медикаментозное лечение включает внутривенные спазмолитики (Но-шпа, Баралгин, Папаверин), которые восстанавливают периферический и окольный кровоток, и внутривенное введение Гепарина, чтобы предупредить развитие тромбоза глубоких вен. При подтверждённой эмболии и тромбозе артерий нижних конечностей предельно допустимый срок такой терапии — не более 2-х часов.
Пациентам с категоричными противопоказаниями к операции в течение первых 5-10 дней для разжижения крови назначаются Трентал, Клопидогрель, никотиновая кислота, Аспирин или Реополиглюкин. В дальнейшем необходим приём непрямых антикоагулянтов: Фенилин, Варфарин, Пелентан или Дикумарин.
Кроме основной терапии, при наличии у пациента каких-либо сопутствующих заболеваний в обязательном порядке назначаются противоязвенные, кардиотропные, дезинтоксикационные препараты, а также антибиотики и средства для снижения АД.
Хирургическое
В случае отсутствия прямых противопоказаний пациенту требуется хирургическое вмешательство. Причина острой ишемии устраняется благодаря артериальной реконструкции, а в результате удаления тромба восстанавливается магистральный кровоток в дистальных отделах. Многие операции проводятся в экстренном режиме.

- Тромбэктомия под общей или местной анестезией. Традиционная операция, в процессе которой из вскрытой артерии извлекается кровяной сгусток и проводится чистка артериальной стенки. Спустя от 3 до 5 дней после тромбоза артерии подобная операция неэффективна и бесполезна из-за высокого риска рецидивов.
- Эндоваскулярная тромбэктомия под местной анестезией. Операция актуальна на первых двух стадиях тромбоза и не позже 2-х недель от начала заболевания. Кровяной сгусток извлекается под контролем рентгена при помощи введенного балонного катетера путём надреза артерии строго по краю сформированного тромба.
- Шунтирование. Зона поражения исключается из кровотока созданием шунта (обходного пути). Шунт может быть изготовлен или из собственной ткани пациента (биологический), или из полимеров (синтетический). Операция актуальна для пациентов с противопоказаниями к эндоваскулярной хирургии.
- Локальный тромболизис. Тромб самостоятельно растворяется под воздействием введенного через катетер одного из препаратов: Алтеплазы, Урокиназы, Стрептокиназы или Анистреплазы. Методика имеет ряд осложнений, соответственно — противопоказаний, поэтому применяется не часто.
- Проксимальная ампутация. Вынужденная мера в ситуации необратимых изменений в тканях конечности. Показана при язвенно-некротических процессах или обширной гангрене.
Профилактика
Чтобы максимально обезопасить себя от развития тромбов, в первую очередь стоит полностью отказаться курения. Из рациона питания необходимо или полностью исключить, или свести к минимуму количество соли, а также все продукты с высоким содержанием холестерина. Это колбасы и полуфабрикаты, сливочное масло, картофель, сливки и жирная сметана, консервы, жирное мясо и сало, фаст-фуд, яичный желток и красная икра.
Достаточное ежедневное количество жидкостей и чистой воды помогает поддерживать в норме скорость кровотока и естественным образом разжижает кровь.
Регулярная физическая активность предупреждает застойные явления, вызывающие венозную недостаточность, и помогает избежать ожирения, ведущего к атеросклерозу.
Резкая боль, покалывания или ощущение онемения в одной из конечностей — повод для незамедлительного обращения к флебологу. Учитывая степень угрозы этого заболевания, безотлагательная борьба с тромбозом на начальном этапе увеличивает шансы не только на сохранение конечности, но и жизни в целом.
Источник
