Острый промиелоцитарный лейкоз код мкб
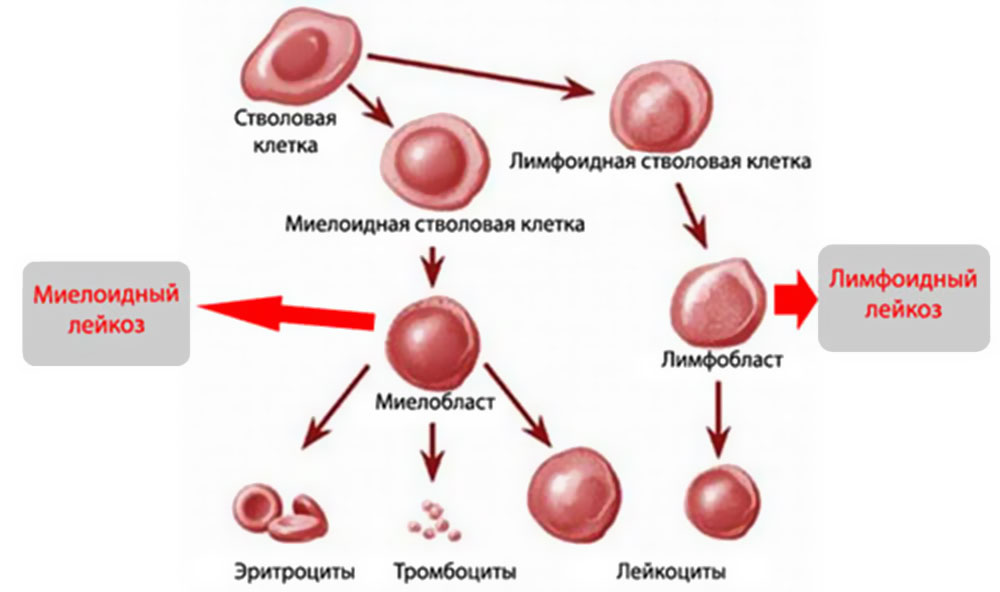
MKБ 10 или международная классификация всех заболеваний 10 созыва имеет в себе практически все короткие обозначения известных патологий, в том числе и онкологических. Лейкоз коротко по МКБ 10 имеет две точные кодировки:
- С91 — Лимфоидная форма.
- С92 — Миелоидная форма или миелолейкоз.
Но также нужно учитывать и характер заболевания. Для обозначения используют подгруппу, которая пишется после точки.

Лимфолейкоз
| Кодировка | Лимфоидный лейкоз |
| C 91.0 | Острый лимфобластный лейкоз при Т или В клеток предшественников. |
| C 91.1 | Лимфоплазматическая форма, Синдром Рихтера. |
| C 91.2 | Подострый лимфоцитарный (в данной время код не используется) |
| C 91.3 | Пролимфоцитарный В-клеточный |
| C 91.4 | Волосатоклеточный и лейкемический ретикулоэндотелиоз |
| C 91.5 | Т-клеточная лимфома или лейкемия взрослых с параметром HTLV-1-ассоциированная. Варианты: Тлеющий, острый, лимфоматоидный, тлеющий. |
| C 91.6 | Пролимфоцитарный T-клеточный |
| C 91.7 | Хронический из больших зернистых лимфоцитов. |
| C 91.8 | Зрелый B-клеточный (Беркитта) |
| C 91.9 | Неутонченная форма. |
Миелолейкоз
Включает в себя гранулоцитарный и миелогенный.
| Коды | Миелоидный лейкоз |
| C 92.0 | Острый миелобластный лейкоз (ОМЛ) с низким показателем дифференцировки, а также форма с созреванием. (AML1/ETO, AML M0, AML M1, AML M2, AML с t (8 ; 21), AML ( без FAB классификации ) БДУ) |
| С 92.1 | Хроническая форма (ХМЛ) [CML], BCR/ABL-положительный. Филадельфийская хромосома (Ph1) положительная. t (9 : 22) (q34 ;q11). С бластным кризом. Исключения: неклассифицированное миелопролиферативное заболевание; атипичный, BCR / ABL-отрицательный; Хронический миеломоноцитарный лейкоз. |
| C 92.2 | Атипичный хронический, BCR/ABL-отрицательный. |
| С 92.3 | Миелоидная саркома в которой новообразование состоит из незрелыз атипичных мелеоилных клеточек. Также в нее входит гранулоцитарная саркома и хлорома. |
| C 92.4 | Острый промиелоцитарный лейкоз [PML] с параметрами: AML M3 и AML M3 с t (15 ; 17). |
| С 92.5 | Острый миеломоноцитарный с параметрами AML M4 и AML M4 Eo с inv (16) or t(16;16) |
| C 92.6 | С 11q23-аномалией и с вариацией MLL хромосомы. |
| С 92.7 | Другие формы. Исключение — гиперэозинофильный синдром или хронический эозинофильный. |
| C 92.8 | С многолинейной дисплазией. |
| С 92.9 | Неутонченные формы. |
Причины
Напомним, что точной причины из-за чего происходит развитие рака крови не известно. Именно поэтому врачам, так сложно бороться с этим недугом и предотвращать его. Но есть ряд факторов, которые могут увеличивать шанс возникновения онкологии красной жидкости.
- Повышенная радиация
- Экология.
- Плохое питание.
- Ожирение.
- Чрезмерное употребление лекарственных средств.
- Лишний вес.
- Курение, алкоголь.
- Вредная работа, связанная с пестицидами и химическими реагентами, которые могут влиять на кроветворную функцию.
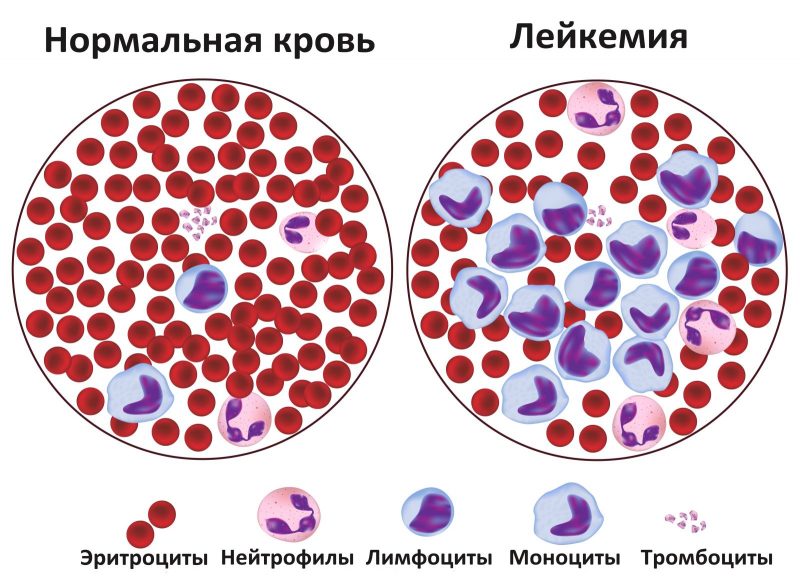
Симптомы и аномалии
- Анемия возникает в результате угнетения эритроцитов из-за чего кислород до здоровых клеток доходит не в полном объеме.
- Сильные и частые головные боли. Начинается с 3 стадии, когда возникает интоксикация из-за злокачественной опухоли. Также может быть результатом запущенной анемии.
- Постоянная простуда и инфекционные и вирусные заболевания с продолжительным периодом. Бывает, когда здоровые лейкоциты заменяются на атипичные. Они не выполняют свою функцию и организм становится менее защищенным.
- Боль в суставах и ломка.
- Слабость, утомляемость, сонливость.
- Систематическая субфебрильная температура без причины.
- Изменение запаха, вкусов.
- Потеря веса и аппетита.
- Долгие кровотечения при снижении количество тромбоцитов в крови.
- Болезненность воспаление лимфатических узлов по всему телу.
Диагностика
Точный диагноз можно поставить, только после проведения тщательного обследования и сдачи определенного перечня анализов. Чаще всего людей ловят на аномальных показателях при биохимическом и общем анализе крови.
Для более точного диагноза делают пункцию костного мозга из тазовой кости. Позже клетки отправляют на биопсию. Также врач-онколог проводит полный осмотри тела: МРТ, УЗИ, КТ, рентген, для выявления метастазов.
Лечение, терапия и прогноз
Основным типом лечения используется химиотерапия, когда в кровь вводят химические яды, которые направлены на уничтожение аномальных клеток крови. Опасность и малоэффективность данного типа лечения в том, что также уничтожаются и здоровые клетки крови, коих и так мало.
При выявлении первичного очага, врач может назначить химию для полного уничтожения костного мозга в данной зоне. После проведения процедуры также могут проводить и облучение для уничтожения остатков раковых клеток. В процессе происходит пересадка стволовых клеток от донора.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Лейкоз: коды в МКБ 10 – C91 и C92 – подгруппы и описание внутри
MKБ 10 или международная классификация всех заболеваний 10 созыва имеет в себе практически все короткие обозначения известных патологий, в том числе и онкологических. Лейкоз коротко по МКБ 10 имеет две точные кодировки:
- С91 — Лимфоидная форма.
- С92 — Миелоидная форма или миелолейкоз.
Но также нужно учитывать и характер заболевания. Для обозначения используют подгруппу, которая пишется после точки.
Лимфолейкоз
| Кодировка | Лимфоидный лейкоз |
| C 91.0 | Острый лимфобластный лейкоз при Т или В клеток предшественников. |
| C 91.1 | Лимфоплазматическая форма, Синдром Рихтера. |
| C 91.2 | Подострый лимфоцитарный (в данной время код не используется) |
| C 91.3 | Пролимфоцитарный В-клеточный |
| C 91.4 | Волосатоклеточный и лейкемический ретикулоэндотелиоз |
| C 91.5 | Т-клеточная лимфома или лейкемия взрослых с параметром HTLV-1-ассоциированная. Варианты: Тлеющий, острый, лимфоматоидный, тлеющий. |
| C 91.6 | Пролимфоцитарный T-клеточный |
| C 91.7 | Хронический из больших зернистых лимфоцитов. |
| C 91.8 | Зрелый B-клеточный (Беркитта) |
| C 91.9 | Неутонченная форма. |
Миелолейкоз
Включает в себя гранулоцитарный и миелогенный.
| Коды | Миелоидный лейкоз |
| C 92.0 | Острый миелобластный лейкоз (ОМЛ) с низким показателем дифференцировки, а также форма с созреванием. (AML1/ETO, AML M0, AML M1, AML M2, AML с t (8 ; 21), AML ( без FAB классификации ) БДУ) |
| С 92.1 | Хроническая форма (ХМЛ) [CML], BCR/ABL-положительный. Филадельфийская хромосома (Ph1) положительная. t (9 : 22) (q34 ;q11). С бластным кризом. Исключения: неклассифицированное миелопролиферативное заболевание; атипичный, BCR / ABL-отрицательный; Хронический миеломоноцитарный лейкоз. |
| C 92.2 | Атипичный хронический, BCR/ABL-отрицательный. |
| С 92.3 | Миелоидная саркома в которой новообразование состоит из незрелыз атипичных мелеоилных клеточек. Также в нее входит гранулоцитарная саркома и хлорома. |
| C 92.4 | Острый промиелоцитарный лейкоз [PML] с параметрами: AML M3 и AML M3 с t (15 ; 17). |
| С 92.5 | Острый миеломоноцитарный с параметрами AML M4 и AML M4 Eo с inv (16) or t(16;16) |
| C 92.6 | С 11q23-аномалией и с вариацией MLL хромосомы. |
| С 92.7 | Другие формы. Исключение — гиперэозинофильный синдром или хронический эозинофильный. |
| C 92.8 | С многолинейной дисплазией. |
| С 92.9 | Неутонченные формы. |
Причины
Напомним, что точной причины из-за чего происходит развитие рака крови не известно. Именно поэтому врачам, так сложно бороться с этим недугом и предотвращать его. Но есть ряд факторов, которые могут увеличивать шанс возникновения онкологии красной жидкости.
- Повышенная радиация
- Экология.
- Плохое питание.
- Ожирение.
- Чрезмерное употребление лекарственных средств.
- Лишний вес.
- Курение, алкоголь.
- Вредная работа, связанная с пестицидами и химическими реагентами, которые могут влиять на кроветворную функцию.
Симптомы и аномалии
- Анемия возникает в результате угнетения эритроцитов из-за чего кислород до здоровых клеток доходит не в полном объеме.
- Сильные и частые головные боли. Начинается с 3 стадии, когда возникает интоксикация из-за злокачественной опухоли. Также может быть результатом запущенной анемии.
- Постоянная простуда и инфекционные и вирусные заболевания с продолжительным периодом. Бывает, когда здоровые лейкоциты заменяются на атипичные. Они не выполняют свою функцию и организм становится менее защищенным.
- Боль в суставах и ломка.
- Слабость, утомляемость, сонливость.
- Систематическая субфебрильная температура без причины.
- Изменение запаха, вкусов.
- Потеря веса и аппетита.
- Долгие кровотечения при снижении количество тромбоцитов в крови.
- Болезненность воспаление лимфатических узлов по всему телу.
Диагностика
Точный диагноз можно поставить, только после проведения тщательного обследования и сдачи определенного перечня анализов. Чаще всего людей ловят на аномальных показателях при биохимическом и общем анализе крови.
Для более точного диагноза делают пункцию костного мозга из тазовой кости. Позже клетки отправляют на биопсию. Также врач-онколог проводит полный осмотри тела: МРТ, УЗИ, КТ, рентген, для выявления метастазов.
Лечение, терапия и прогноз
Основным типом лечения используется химиотерапия, когда в кровь вводят химические яды, которые направлены на уничтожение аномальных клеток крови. Опасность и малоэффективность данного типа лечения в том, что также уничтожаются и здоровые клетки крови, коих и так мало.
При выявлении первичного очага, врач может назначить химию для полного уничтожения костного мозга в данной зоне. После проведения процедуры также могут проводить и облучение для уничтожения остатков раковых клеток. В процессе происходит пересадка стволовых клеток от донора.
источник
Миелоидный лейкоз [миелолейкоз] (C92)
Включены: лейкоз:
- гранулоцитарный
- миелогенный
Острый миелобластный лейкоз с минимальной дифференциацией
Острый миелобластный лейкоз (с созреванием)
AML (без FAB классификации) БДУ
Рефрактерная анемия с избытком бластов в трансформации
Исключение: обострение хронического миелоидного лейкоза (C92.1)
Хронический миелоидный лейкоз:
- Филадельфийская хромосома (Ph1) положительная
- t(9:22)(q34; q11)
- с бластным кризом
Исключены:
- Атипичный хронический миелоидный лейкоз, BCR/ABL-отрицательный (C92.2)
- Хронический миеломоноцитарный лейкоз (C93.1)
- неклассифицированное миелопролиферативное заболевание (D47.1)
Примечание: опухоль из незрелых миелоидных клеток.
AML M3 с t(15; 17) и варианты
AML M4 Eo с inv(16) or t(16;16)
Острый миелоидный лейкоз с с вариацией MLL-гена
Исключено: хронический эозинофильный лейкоз [гиперэозинофильный синдром] (D47.5)
Примечание: острый миелобластный лейкоз с дисплазией в оставшемся гемопоэзе и/или миелодиспластическим заболеванием в своей истории.
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
источник
Острый миелоидный лейкоз (острый миелобластный лейкоз)
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При остром миелобластном лейкозе злокачественная трансформация и неконтролируемая пролиферация аномально дифференцированных, долгоживущих клеток-предшественников миелоидного ряда вызывает появление бластных клеток в циркулирующей крови, замещение нормального костного мозга злокачественными клетками.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Код по МКБ-10
Симптомы и диагностика острого миелобластного лейкоза
Симптомы включают утомляемость, бледность, лихорадку, инфекции, кровоточивость, легко образующиеся подкожные кровоизлияния; симптомы лейкозной инфильтрации имеются только у 5 % больных (часто в виде кожных проявлений). Для установления диагноза необходимо исследование мазка периферической крови и костного мозга. Лечение включает индукционную химиотерапию для достижения ремиссии и пост-ремиссионную терапию (с трансплантацией стволовых клеток или без нее) с целью профилактики рецидива.
Заболеваемость острым миелобластным лейкозом повышается с возрастом, это наиболее распространенный лейкоз у взрослых с медианой возраста развития заболевания, равного 50 годам. Острый миелобластный лейкоз может развиваться как вторичное онкологическое заболевание после проведения химиотерапии или лучевой терапии при различных видах рака.
Острый миелобластный лейкоз включает ряд подтипов, которые отличаются друг от друга по морфологии, иммунофенотипу и цитохимии. На основании преобладающего типа клеток описано 5 классов острого миелобластного лейкоза: миелоидный, миелоидномоноцитарный, моноцитарный, эритроидный и мегакариоцитарный.
Острый промиелоцитарный лейкоз является особенно важным подтипом и составляет 10-15 % всех случаев острого миелобластного лейкоза. Он встречается у наиболее молодой группы больных (медиана возраста 31 год) и преимущественно в конкретной этнической группе (латиноамериканцы). Этот вариант часто дебютирует нарушениями свертываемости крови.
К кому обратиться?
Лечение острого миелобластного лейкоза
Целью начальной терапии острого миелобластного лейкоза является достижения ремиссии, и, в отличие от острого лимфобластного лейкоза, при остром миелолейкозе ответ достигается при использовании меньшего количества препаратов. Базисный режим индукции ремиссии включает продолжительную внутривенную инфузию цитарабина или цитарабин в высоких дозах в течение 5-7 дней; на протяжении этого времени в течение 3 дней внутривенно вводят даунорубицин или идарубицин. Некоторые режимы включают 6-тиогуанин, этопозид, винкристин и преднизолон, но эффективность данных лечебных схем неясна. Лечение обычно приводит к выраженной миелосупрессии, инфекционным осложнениям и кровоточивости; до восстановления костного мозга обычно проходит длительное время. В течение этого периода жизненно важна тщательная профилактическая и поддерживающая терапия.
При остром промиелоцитарном лейкозе (ОПЛ) и некоторых других вариантах острого миелобластного лейкоза на момент постановки диагноза может присутствовать диссеминированное внутрисосудистое свертывание (ДВС), усугубляемое в результате высвобождения лейкозными клетками прокоагулянтов. При остром промиелоцитарном лейкозе с транслокацией t (15; 17) применение АТ-РА (трансретиноевая кислота) способствует дифференцировке бластных клеток и коррекции диссеминированного внутрисосудистого свертывания в течение 2-5 дней; в сочетании с даунорубицином или идарубицином этот режим может индуцировать ремиссию у 80-90 % больных с долговременной выживаемостью 65-70 %. Триоксид мышьяка также эффективен при остром промиелоцитарном лейкозе.
После достижения ремиссии проводится фаза интенсификации этими или другими препаратами; режимы с применением цитарабина в высоких дозах могут увеличивать длительность ремиссии, особенно у больных до 60 лет. Профилактика поражения центральной нервной системы обычно не проводится, так как при достаточной системной терапии поражение центральной нервной системы является редким осложнением. У больных, получивших интенсивное лечение, не было продемонстрировано преимуществ поддерживающей терапии, но в других ситуациях она может быть полезна. Экстрамедуллярное поражение в качестве изолированного рецидива встречается редко.
Прогноз при остром миелобластном лейкозе
Частота индукции ремиссии составляет от 50 до 85 %. Долговременная выживаемость без заболевания достигается у 20-40 % всех больных и у 40-50 % молодых больных, лечение которых включало трансплантацию стволовых клеток.
Прогностические факторы помогают определить протокол лечения и его интенсивность; больные с явно неблагоприятными прогностическими факторами обычно получают более интенсивное лечение, потому что потенциальное преимущество такого лечения предположительно оправдывает более высокую токсичность протокола. Наиболее важным прогностическим фактором является кариотип лейкозных клеток; неблагоприятными кариотипами являются t (15; 17), t (8;21), inv16(p13; q22). Другими неблагоприятными прогностическими факторами являются более старший возраст, миелодиспластическая фаза в анамнезе, вторичный лейкоз, высокий лейкоцитоз, отсутствие палочек Ауэра. Использование только классификаций FAB или ВОЗ не позволяет предсказать ответ на лечение.
[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24]
источник
Острый миелоидный лейкоз (острый миелобластный лейкоз)
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При остром миелобластном лейкозе злокачественная трансформация и неконтролируемая пролиферация аномально дифференцированных, долгоживущих клеток-предшественников миелоидного ряда вызывает появление бластных клеток в циркулирующей крови, замещение нормального костного мозга злокачественными клетками.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Код по МКБ-10
Симптомы и диагностика острого миелобластного лейкоза
Симптомы включают утомляемость, бледность, лихорадку, инфекции, кровоточивость, легко образующиеся подкожные кровоизлияния; симптомы лейкозной инфильтрации имеются только у 5 % больных (часто в виде кожных проявлений). Для установления диагноза необходимо исследование мазка периферической крови и костного мозга. Лечение включает индукционную химиотерапию для достижения ремиссии и пост-ремиссионную терапию (с трансплантацией стволовых клеток или без нее) с целью профилактики рецидива.
Заболеваемость острым миелобластным лейкозом повышается с возрастом, это наиболее распространенный лейкоз у взрослых с медианой возраста развития заболевания, равного 50 годам. Острый миелобластный лейкоз может развиваться как вторичное онкологическое заболевание после проведения химиотерапии или лучевой терапии при различных видах рака.
Острый миелобластный лейкоз включает ряд подтипов, которые отличаются друг от друга по морфологии, иммунофенотипу и цитохимии. На основании преобладающего типа клеток описано 5 классов острого миелобластного лейкоза: миелоидный, миелоидномоноцитарный, моноцитарный, эритроидный и мегакариоцитарный.
Острый промиелоцитарный лейкоз является особенно важным подтипом и составляет 10-15 % всех случаев острого миелобластного лейкоза. Он встречается у наиболее молодой группы больных (медиана возраста 31 год) и преимущественно в конкретной этнической группе (латиноамериканцы). Этот вариант часто дебютирует нарушениями свертываемости крови.
К кому обратиться?
Лечение острого миелобластного лейкоза
Целью начальной терапии острого миелобластного лейкоза является достижения ремиссии, и, в отличие от острого лимфобластного лейкоза, при остром миелолейкозе ответ достигается при использовании меньшего количества препаратов. Базисный режим индукции ремиссии включает продолжительную внутривенную инфузию цитарабина или цитарабин в высоких дозах в течение 5-7 дней; на протяжении этого времени в течение 3 дней внутривенно вводят даунорубицин или идарубицин. Некоторые режимы включают 6-тиогуанин, этопозид, винкристин и преднизолон, но эффективность данных лечебных схем неясна. Лечение обычно приводит к выраженной миелосупрессии, инфекционным осложнениям и кровоточивости; до восстановления костного мозга обычно проходит длительное время. В течение этого периода жизненно важна тщательная профилактическая и поддерживающая терапия.
При остром промиелоцитарном лейкозе (ОПЛ) и некоторых других вариантах острого миелобластного лейкоза на момент постановки диагноза может присутствовать диссеминированное внутрисосудистое свертывание (ДВС), усугубляемое в результате высвобождения лейкозными клетками прокоагулянтов. При остром промиелоцитарном лейкозе с транслокацией t (15; 17) применение АТ-РА (трансретиноевая кислота) способствует дифференцировке бластных клеток и коррекции диссеминированного внутрисосудистого свертывания в течение 2-5 дней; в сочетании с даунорубицином или идарубицином этот режим может индуцировать ремиссию у 80-90 % больных с долговременной выживаемостью 65-70 %. Триоксид мышьяка также эффективен при остром промиелоцитарном лейкозе.
После достижения ремиссии проводится фаза интенсификации этими или другими препаратами; режимы с применением цитарабина в высоких дозах могут увеличивать длительность ремиссии, особенно у больных до 60 лет. Профилактика поражения центральной нервной системы обычно не проводится, так как при достаточной системной терапии поражение центральной нервной системы является редким осложнением. У больных, получивших интенсивное лечение, не было продемонстрировано преимуществ поддерживающей терапии, но в других ситуациях она может быть полезна. Экстрамедуллярное поражение в качестве изолированного рецидива встречается редко.
Прогноз при остром миелобластном лейкозе
Частота индукции ремиссии составляет от 50 до 85 %. Долговременная выживаемость без заболевания достигается у 20-40 % всех больных и у 40-50 % молодых больных, лечение которых включало трансплантацию стволовых клеток.
Прогностические факторы помогают определить протокол лечения и его интенсивность; больные с явно неблагоприятными прогностическими факторами обычно получают более интенсивное лечение, потому что потенциальное преимущество такого лечения предположительно оправдывает более высокую токсичность протокола. Наиболее важным прогностическим фактором является кариотип лейкозных клеток; неблагоприятными кариотипами являются t (15; 17), t (8;21), inv16(p13; q22). Другими неблагоприятными прогностическими факторами являются более старший возраст, миелодиспластическая фаза в анамнезе, вторичный лейкоз, высокий лейкоцитоз, отсутствие палочек Ауэра. Использование только классификаций FAB или ВОЗ не позволяет предсказать ответ на лечение.
[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24]
источник
Источник
