Острый обструктивный бронхит у детей код по мкб 10 у детей
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Обструктивный бронхит у детей.

Обструктивный бронхит у детей
Описание
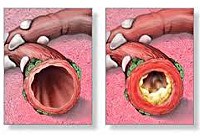
Обструктивный бронхит у детей. Воспалительное поражение бронхиального дерева, протекающее с явлением обструкции, т. Е. Нарушением проходимости бронхов. Течение обструктивного бронхита у детей сопровождается малопродуктивным кашлем, шумным свистящим дыханием с форсированным выдохом, тахипноэ, дистанционными хрипами. При диагностике обструктивного бронхита у детей учитываются данные аускультации, рентгенографии грудной клетки, спирометрии, бронхоскопии, исследования крови (общего анализа, газов крови). Лечение обструктивного бронхита у детей проводится с помощью ингаляционных бронхолитиков, небулайзерной терапии, муколитиков, массажа, дыхательной гимнастики.
Дополнительные факты
Бронхиты у детей являются самими распространенными заболеваниями респираторного тракта. У детей раннего возраста воспаление бронхов нередко протекает с бронхообструктивным синдромом, обусловленным отеком слизистой, повышенной бронхиальной секрецией и бронхоспазмом. В первые три года жизни обструктивный бронхит переносят около 20% детей; у половины из них в дальнейшем эпизоды бронхообструкции повторяются, как минимум 2-3 раза.
Дети, неоднократно болеющие острыми и обструктивными бронхитами, составляют группу риска по развитию хронической бронхолегочной патологии (хронического бронхита, облитерирующего бронхиолита, бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких). В связи с этим вопросы трактовки этиологии и патогенеза, клинического течения, дифференциальной диагностики и современного терапевтического лечения являются приоритетными для педиатрии и детской пульмонологии.

Обструктивный бронхит у детей
Причины
В этиологии обструктивного бронхита у детей первостепенную роль играют респираторно-синцитиальный вирус, вирус парагриппа 3 типа, энтеровирусы, вирусы гриппа, адено- и риновирусы. Подтверждением ведущего значения вирусных возбудителей служит тот факт, что в большинстве наблюдений манифестации обструктивного бронхита у ребенка предшествует ОРВИ.
При повторных эпизодах обструктивного бронхита у детей в смыве с бронхов часто выявляется ДНК персистирующих инфекций — хламидий, микоплазм, герпесвирусов, цитомегаловируса. Часто бронхит с обструктивным синдромом у детей провоцируется плесневым грибком, который интенсивно размножается на стенах помещений с повышенной влажностью. Оценить этиологическое значение бактериальной флоры довольно затруднительно, поскольку многие ее представители выступают условно-патогенными компонентами нормальной микрофлоры дыхательных путей.
Немаловажную роль в развитии обструктивного бронхита у детей играет аллергический фактор – повышенная индивидуальная чувствительность к пищевым продуктам, лекарственным препаратам, домашней пыли, шерсти животных, пыльце растений. Именно поэтому обструктивному бронхиту у детей часто сопутствуют аллергический конъюнктивит, аллергический ринит, атопический дерматит.
Рецидивам эпизодов обструктивного бронхита у детей способствует глистная инвазия, наличие очагов хронической инфекции (синуситов, тонзиллита, кариеса и тд ), активное или пассивное курение, вдыхание дыма, проживание в экологически неблагоприятных регионах.
Патогенез
Патогенез обструктивного бронхита у детей сложен. Вторжение вирусного агента сопровождается воспалительной инфильтрацией слизистой бронхов плазматическими клетками, моноцитами, нейтрофилами и макрофагами, эозинофилами. Выделение медиаторов воспаления (гистамина, простагландинов и тд ) и цитокинов приводит к отеку бронхиальной стенки, сокращению гладкой мускулатуры бронхов и развитию бронхоспазма.
Вследствие отека и воспаления увеличивается количество бокаловидных клеток, активно вырабатывающих бронхиальный секрет (гиперкриния). Гиперпродукция и повышенная вязкость слизи (дискриния) вызывают нарушение функции реснитчатого эпителия и возникновение мукоцилиарной недостаточности (мукостаза). Вследствие нарушения откашливания, развивается обтурация дыхательных путей бронхиальным секретом. На этом фоне создаются условия для дальнейшего размножения возбудителей, поддерживающих патогенетические механизмы обструктивного бронхита у детей.
Некоторые исследователи в бронхообструкции видят не только нарушение процесса внешнего дыхания, но и своего рода приспособительные реакции, которые в условиях поражения реснитчатого эпителия защищают легочную паренхиму от проникновения в нее патогенов из верхних дыхательных путей. Действительно, в отличие от простого бронхита, воспаление с обструктивным компонентом значительно реже осложняется пневмонией у детей.
Для обозначения обструктивного бронхита у детей иногда используются термины «астматический бронхит» и «спастический бронхит», однако они являются более узкими и не отражают всей полноты патогенетических механизмов заболевания.
По течению обструктивный бронхит у детей может быть острым, рецидивирующим и хроническим или непрерывно-рецидивирующим (при бронхолегочной дисплазии, облетирующем бронхиолите и тд ). По степени выраженности бронхиальной обструкции выделяют: легкую (I), среднетяжелую (II), тяжелую (III) степень обструктивного бронхита у детей.
Симптомы
Чаще всего первый эпизод обструктивного бронхита развивается у ребенка на 2-3-м году жизни. В начальном периоде клиническая картина определяется симптомами ОРВИ – повышенной температурой тела, першением в горле, насморком, общим недомоганием. У детей раннего возраста нередко развиваются диспептические симптомы.
Бронхиальная обструкция может присоединяться уже в первые сутки заболевания или через 2-3 дня. При этом отмечается увеличение частоты дыхания (до 50-60 в мин. ) и продолжительности выдоха, который становится шумным, свистящим, слышимым на расстоянии. Кроме тахипноэ, экспираторной или смешанной одышки у детей с обструктивным бронхитом отмечается задействованность в акте дыхания вспомогательной мускулатуры, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивые мест при дыхании, раздувание крыльев носа. Кашель у детей с обструктивным бронхитом малопродуктивный, со скудной мокротой, иногда мучительный, приступообразный, не приносящий облегчения. Даже при влажном кашле мокрота отходит с трудом. Отмечается бледность кожных покровов или периоральный цианоз. Проявления обструктивного бронхита у детей могут сопровождаться шейным лимфаденитом. Бронхообструкция держится 3-7 дней, исчезает постепенно по мере стихания воспалительных изменений в бронхах.
У детей первого полугодия, особенно соматически ослабленных и недоношенных, может развиваться наиболее тяжелая форма обструктивного синдрома — острый бронхиолит, в клинике которого преобладают признаки тяжелой дыхательной недостаточности. Острый обструктивный бронхит и бронхиолит нередко требуют госпитализации детей, поскольку данные заболевания приблизительно в 1% случаев заканчиваются летальным исходом.
Затруднение выдоха. Кашель. Лимфоцитоз. Недомогание. Одышка. Першение в горле. Увеличение СОЭ. Эозинофилия.
Диагностика
Клинико-лабораторное и инструментальное обследование детей с обструктивным бронхитом проводится педиатром и детским пульмонологом; по показаниям ребенку назначаются консультации детского аллерголога-иммунолога, детского отоларинголога и других специалистов.
При аускультации выслушивается удлиненный выдох, разнокалиберные влажные и рассеянные сухие хрипы с двух сторон; при перкуссии над легкими определяется коробочный оттенок.
На рентгенограммах органов грудной клетки выражены признаки гипервентиляции: повышение прозрачности легочной ткани, горизонтальное расположение ребер, низкое стояние купола диафрагмы. В общем анализе крови может выявляться лейкопения, лимфоцитоз, небольшое увеличение СОЭ, эозинофилия. При исследовании газового состава крови обнаруживается умеренная гипоксемия. В случае необходимости дополнительно проводится иммунологическое, серологическое, биохимическое исследование крови; определение ДНК основных респираторных патогенов в крови методом ПЦР, постановка аллергологических проб. Выявлению возбудителей могут способствовать микроскопическое исследование мокроты, бакпосев мокроты на микрофлору, исследование смывов из носоглотки.
При обструктивном бронхите у детей необходимо исследование дыхательных объемов (ФВД), в том числе с лекарственными пробами. С целью визуальной оценки состояния слизистой оболочки бронхов, проведения бронхоальвеолярного лаважа, цитологического и бактериологического исследования промывных вод детям с обструктвиным бронхитом выполняется бронхоскопия.
Повторные эпизоды обструктивного бронхита требуют дифференциальной диагностики с бронхиальной астмой у детей.
Лечение
Терапия обструктивного бронхита у детей раннего возраста проводится в стационаре; более старшие дети подлежат госпитализации при тяжелом течении заболевания. Общие рекомендации включают соблюдение полупостельного режима и гипоаллергенной (преимущественно молочно-растительной) диеты, обильное питье (чаи, отвары, морсы, щелочные минеральные воды). Важными режимными моментами служат увлажнение воздуха, регулярная влажная уборка и проветривание палаты, где лечатся дети с обструктивным бронхитом.
При выраженной бронхообструкции активно применяется кислородотерапия, горячие ножные ванны, баночный массаж, удаление слизи из верхних дыхательных путей электроотсосом. Для снятия обструкции целесообразно использовать ингаляции адреномиметиков (сальбутамола, тербуталина, фенотерола) через небулайзер или спейсер. При неэффективности бронхолитиков лечение обструктивного бронхита у детей дополняется кортикостероидами.
Для разжижения мокроты показано применение препаратов с муколитическим и отхаркивающим эффектами, лекарственных и щелочных ингаляций. При обструктивном бронхите детям назначаются спазмолитические и противоаллергические средства. Антибактериальная терапия проводится только в случае присоединения вторичной инфекции.
С целью обеспечения адекватного дренажа бронхиального дерева детям с обструктивным бронхитом показана дыхательная гимнастика, вибрационный массаж, постуральный дренаж.
Прогноз
Около 30-50% детей склонны к повторению обструктивного бронхита в течение одного года. Факторами риска рецидива бронхообструкции служат частые ОРВИ, наличие аллергии и очагов хронической инфекции. У большинства детей эпизоды обструкции прекращаются в дошкольном возрасте. Бронхиальная астма развивается у четверти детей, перенесших рецидивирующий обструктивный бронхит.
Профилактика
К мерам профилактики обструктивного бронхита у детей относится предупреждение вирусных инфекций, в том числе при помощи вакцинации; обеспечение гипоаллергенной среды, закаливание, оздоровление на климатических курортах. После перенесенного обструктивного бронхита дети находятся на диспансерном наблюдении у педиатра, возможно — детского пульмонолога и аллерголога.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
1. Купирование явлений дыхательной недостаточности и приступов удушья, восстановление дыхательных функций.
2. Ликвидация симптомов интоксикации, улучшение самочувствия, нормализация аппетита и температуры тела.
Немедикаментозное лечение:
1. Адекватная гидратация (обильное теплое питье).
2. Поощрение грудного вскармливания и адекватное питание соответственно возрасту.
3. Постельный режим на период лихорадки и дыхательной недостаточности.
Медикаментозное лечение
Амброксол в таблетках по 30,0 мг 3 раза в день, в течение 7-10 дней; детям до 1 года – сироп 15 мг/5 мл 3 раза в день.
Антибиотикотерапия назначается лишь в случае затяжной лихорадки и наличия других признаков пневмонии: амоксициллин 15 мг/кг 3 раза в день, в течение 5 дней или защищенные пенициллины (амоксициллин + клавулановая кислота 20-40 мг/кг 3 раза в день).
Купирование лихорадки – выше 38,5 (парацетамол – 10-15 мг/кг 4 раза в день).
Лечение сальбутамолом применяют только детям от 1 года в дозах: ингаляции 0,2-0,3мг/кг/сут. или по 1-2 дозы 2-4 раза в сутки, а также в капсулах 2,0 мг по 1 капс. 3 р. в день.
Показания к госпитализации:
1. Астматический статус.
2. Неэффективность бронхолитиков в течение 3 дней.
3. Признаки тяжелой дыхательной недостаточности.
4. Стридор в покое.
Профилактические мероприятия:
— ограничение контактов с больными и вирусоносителями;
— ношение масок и мытье рук членов семьи с заболеванием ОРВИ;
— поддержание оптимального воздушного режима в помещении;
— проведение закаливающих мероприятий.
Дальнейшее ведение, принципы диспансеризации:
1. Повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка, учащенное или затрудненное дыхание (научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу).
2. При рецидиве обструктивного синдрома ребенок нуждается в консультации и дальнейшем лечении у пульмонолога и аллерголога.
Перечень основных медикаментов:
1. ** Амброксол 30,0 мг табл., 15 мг/5,0 или 30 мг/5,0 сироп
2. *Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
3. **Амоксициллин 500-1000 мг табл.; 250-500 мг капсула; 250 мг/5 мл пероральная суспензия
4. ** Парацетамол 500 мг табл.
5. ** Сальбутамол 100 мкг/доза; 2 мг, 4 мг капсула; 20 мл раствор для небулайзера
6. **Флутиказон аэрозоль 50 мкг/120 доз, 125 мкг/60 доз, 250 мкг/120 доз
7. Сальметерол 25 мкг/120 доз
8. Сальметерол + флутиказон 25 мкг/50 мкг, 120 доз, 25/125 мкг/120 доз, 25/250 мкг/120 доз аэрозоль, 50 мкг/100 мкг 60 доз, 50/250 мкг 60 доз, 50/500 мкг 60 доз порошковый ингалятор
Перечень дополнительных медикаментов: нет
Индикаторы эффективности лечения:
— купирование обструктивного синдрома;
— нормализация температуры тела;
— исчезновение кашля.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
** — входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях
Источник
Острый обструктивный бронхит – остро протекающее воспалительное заболевание дыхательных путей, поражающее бронхи среднего и мелкого калибра. Оно протекает c синдромом бронхиальной обструкции, связанной с бронхоспазмом, отеком слизистой бронхов и гиперсекрецией слизи.
Острый обструктивный бронхит (код по МКБ 10 острого бронхита – J20) чаще диагностируется у детей раннего возраста.
 Острый обструктивный бронхит проявляется сильным кашлем, одышкой и ухудшением общего самочувствия
Острый обструктивный бронхит проявляется сильным кашлем, одышкой и ухудшением общего самочувствия
Причины и факторы риска
К развитию острого обструктивного бронхита у взрослых и детей приводит инфицирование следующими микроорганизмами:
- риновирусы;
- аденовирусы;
- вирус парагриппа 3-го типа;
- вирусы гриппа;
- респираторно-синцитиальные вирусы;
- вирусно-бактериальные ассоциации.
При проведении бактериологического исследования в смывных водах с бронхов нередко выделяют хламидии, микоплазмы, вирус герпеса.
Прогноз благоприятный. При адекватном лечении заболевание заканчивается выздоровлением в течение 7–21 дня.
Если посмотреть истории болезней людей, страдающих обструктивным бронхитом, то можно заметить, что у многих из них в анамнезе имеются указания на ослабленный иммунитет, частые респираторные заболевания, повышенный аллергический фон.
Сочетание неблагоприятных факторов окружающей среды и наследственной предрасположенности провоцирует развитие воспалительного процесса, поражающие мелкие и средние бронхи, а также окружающие их ткани. Этот приводит к нарушению движения ресничек клеток мерцательного эпителия. В дальнейшем происходит постепенное замещение мерцательных клеток бокаловидными. Морфологические изменения слизистой оболочки бронхов сопровождаются и изменением состава бронхиальной слизи, что приводит развитию мукостаза и обструкции (блокады) бронхов мелкого калибра. Это, в свою очередь, провоцирует нарушения вентиляционно-перфузионного соотношения.
В бронхиальной слизи снижается содержание лизоцима, интерферона, лактоферона и других факторов неспецифического местного иммунитета, которые в норме обеспечивают антибактериальную и противовирусную защиту. В результате в вязком и густом секрете начинают активно размножаться патогенные микроорганизмы (бактерии, грибы, вирусы), что поддерживает активность воспаления.
В патологическом механизме развития обструкции бронхов немаловажное значение имеет активация холинергических рецепторов вегетативного отдела нервной системы, что и приводит к возникновению бронхоспастической реакции.
Все описанные выше процессы и приводят к спазму гладкой мускулатуры бронхов и отечности их слизистой оболочки, гиперсекреции слизи.
При высокой аллергизации организма бронхит может принять рецидивирующее или хроническое течение и со временем трансформироваться в астматический, а затем в бронхиальную астму.
Симптомы
Заболевание начинается остро и характеризуется развитием бронхиальной обструкции и инфекционного токсикоза, признаками которого являются:
- общая слабость;
- головная боль;
- субфебрильная температура (т. е. не превышающая 38 °С);
- диспепсические расстройства.
В клинической картине острого бронхита с признаками обструкции ведущее значение принадлежит респираторным нарушениям. Больных беспокоит навязчивый кашель, который усиливается в ночное время. Он может быть сухим или влажным, с отхождением слизистой мокроты. У взрослых людей, страдающих гипертонической болезнью, в мокроте могут присутствовать прожилки крови.
Возникает и усиливается одышка. Во время вдоха происходит раздувание крыльев носа, а в акте дыхания принимает участие вспомогательная мускулатура (мышцы брюшного пресса, плечевого пояса, шеи).
При аускультации легких обращают внимание на свистящий удлиненный выдох и хорошо слышимые (нередко даже на расстоянии) сухие хрипы.
Читайте также:
Как поднять иммунитет ребенку?
6 частых ошибок при гриппе
6 правил приема антибиотиков
Диагностика
Диагностика острого бронхита с обструкцией строится на данных клинической картины и физикального обследования пациента, результатов инструментальных и лабораторных методов исследования:
- Аускультация легких. У пациентов выявляют жесткое дыхание, свистящие сухие хрипы. После откашливания количество и тональность хрипов изменяется.
- Рентгенография легких. На рентгенограмме отмечают усиление корней легких и бронхиального рисунка, эмфизему легочных полей.
- Лечебно-диагностическая бронхоскопия. В ходе процедуры врач осматривает слизистую оболочку бронхов, производит забор мокроты для лабораторного исследования и при необходимости может выполнить бронхоальвеолярный лаваж.
- Бронхография. Данная диагностическая процедура показана при подозрении на наличие бронхоэктазов.
- Исследование функции внешнего дыхания (ФВД). Наибольшее значение в диагностике имеют пневмотахометрия, пикфлоуметрия, спирометрия. На основании полученных результатов определяется обратимость и степень обструкции бронхов, степень нарушения легочной вентиляции.
- Лабораторные исследования. Пациенту выполняют общие анализы мочи и крови, биохимическое исследование крови (исследуются фибриноген, общий белок и белковые фракции, глюкоза, креатинин, аминотрансферазы, билирубин). Для оценки степени дыхательной недостаточности показано определение кислотно-основного состояния крови.
Если посмотреть истории болезней людей, страдающих обструктивным бронхитом, то можно заметить, что у многих из них в анамнезе имеются указания на ослабленный иммунитет, частые респираторные заболевания, повышенный аллергический фон.
Острый бронхит с обструкцией требует проведения дифференциальной диагностики с рядом других заболеваний органов дыхания:
- бронхиальная астма;
- бронхоэктатическая болезнь;
- тромбоэмболии легочной артерии (ТЭЛА);
- рак легких;
- туберкулез легких.
Лечение острого обструктивного бронхита
В педиатрии диагностика и лечение заболевания осуществляются на основании клинических рекомендаций «Острый обструктивный бронхит у детей». Больному ребенку назначают полупостельный режим. В помещении следует проводить регулярную влажную уборку и проветривание. Пища должна быть легкоусвояемой, ее подают в теплом виде. Обязательно обильное теплое питье, что способствует разжижению мокроты и лучшему ее откашливанию.
 Важным элементом лечения бронхита является обильный питьевой режим
Важным элементом лечения бронхита является обильный питьевой режим
Медикаментозная терапия обструктивного воспаления бронхов проводится только по назначению врача и может включать в себя:
- противовирусные препараты (рибавирин, интерферон);
- спазмолитики (дротаверин, папаверин);
- муколитики (амброксол, ацетилцистеин);
- бронхолитические ингаляторы (фенотерола гидробромид, орципреналин, сальбутамол).
Антибиотики назначают только при присоединении вторичной бактериальной инфекции. Чаще всего применяют цефалоспорины, бета-лактамы, тетрациклины, фторхинолоны, макролиды.
С целью улучшения отхождения мокроты проводят вибрационный, перкуторный или общий массаж спины, рекомендуют занятия дыхательной гимнастикой.
Прогноз и профилактика
Прогноз благоприятный. При адекватном лечении заболевание заканчивается выздоровлением в течение 7–21 дня. При высокой аллергизации организма бронхит может принять рецидивирующее или хроническое течение и со временем трансформироваться в астматический, а затем в бронхиальную астму.
Заболевание начинается остро и характеризуется развитием бронхиальной обструкции и инфекционного токсикоза.
Профилактика строится на проведении мероприятий, направленных на повышение общих защитных сил организма (правильное питание, занятия спортом, прогулки на свежем воздухе, отказ от вредных привычек).
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
