Острый коронарный синдром статья в газету
Бывает так: человек вдруг, как от удара, сгибается от резкой боли, возникшей за грудиной. Буквально через несколько минут все может пройти практически бесследно (во всяком случае он так будет полагать), а может закончиться инфарктом… О том, что может быть причиной подобных состояний, возможно ли их предвидеть и как бороться с их последствиями для организма, рассказывает Владимир Павлович МАЗАЕВ, профессор, руководитель отделения интервенционной кардиологии ГНИЦ профилактической медицины МЗ РФ.
— ВСЕ острые состояния, которые возникают в организме из-за изменения сосудов сердца, сейчас принято называть острым коронарным синдромом. В это понятие входят нестабильная стенокардия, предынфарктное состояние, острый инфаркт миокарда.
— Почему все эти состояния объединили в острый коронарный синдром?
— Потому что, как выяснилось, существует общность в механизмах их развития, первых проявлениях и некоторых принципах лечения.
Внезапная боль
— Само название говорит о том, что состояние это возникает внезапно. И тем не менее существуют ли первые признаки, почувствовав которые человек может успеть принять какие-то меры?
— Прежде всего это боль. Боль, ничем не спровоцированная, не связанная с физической или психической нагрузкой; боль, которая возникает, казалось бы, сама по себе, без определенных причин, иногда у людей, до этого момента подобного никогда не испытывавших.
— Боль сразу резкая, острая?
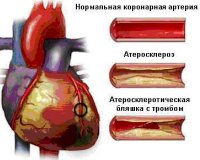
— Да, это наиболее типичное проявление — сильная, иногда нестерпимая боль в грудной клетке. Но в некоторых случаях все может начинаться с небольшого дискомфорта, неприятных ощущений, которые постепенно разрастаются до сильной боли за грудиной. В первый момент никто (ни пациент, ни врач) не знает, во что это выльется: все может внезапно прекратиться, ограничившись кратковременным приступом, и тогда можно предположить, что это проявление нестабильной стенокардии. Эту болезнь можно считать предынфарктным состоянием, поскольку при определенных условиях впоследствии оно может вылиться в инфаркт миокарда (это случается не всегда). Следствием этих болей может быть и инфаркт, при котором, однако, серьезных изменений на кардиограмме выявлено не будет. Человек испытывает боль, анализы крови показывают изменение ферментов, некроз все же происходит, но не такой большой, чтобы отразиться на ЭКГ, или он происходит в той области, где ЭКГ не может его выделить. Раньше это называлось мелкоочаговый инфаркт, сегодня — инфаркт миокарда без зубца Q. И наконец, все может вылиться собственно в инфаркт миокарда — крупноочаговый обширный инфаркт, который по нынешней терминологии называется инфаркт миокарда с зубцом Q.
— Чем вызвана боль?
— Если при стенокардии сердцу не хватает крови из-за того, что человек начал какую-то активную физическую деятельность, то при острых состояниях ситуация иная — кровь перестает течь. В момент приступа чаще всего наблюдается полная закупорка коронарной артерии. Если это закупорка в виде большого плотного тромба, будет острый инфаркт миокарда. Если тромб слабый, рыхлый, закупорка будет кратковременной, и инфаркта не произойдет.
Боль может быть вызвана и спазмом коронарной артерии — артерия сузилась, через некоторое время расширилась… Механизмов много, но смысл в закупорке — кратковременной остановке кровотока. Если приступ очень короткий — это нестабильная стенокардия; если более продолжительный — это будет инфаркт миокарда. Если произошла длительная закупорка очень большой артерии — будет обширный инфаркт миокарда.
— Кто наиболее подвержен этой опасности? Люди с сердечными заболеваниями?
— Да, острый коронарный синдром часто возникает у людей, уже страдающих грудной жабой (стенокардией), для них это как бы следующий этап болезни. Но бывают случаи, когда этого первого этапа — хронической стенокардии — нет. Человек, казалось бы, абсолютно здоров, вдруг у него появляется сильная загрудинная боль и дальше может развиться одно из вышеперечисленных состояний. Парадоксально, но в этой ситуации даже небольшое изменение в артерии играет существенную роль для последующего развития болезни. Даже маленькая бляшка может надорваться, и на ее месте образуется большой тромб, который приведет к инфаркту. С другой стороны, старая бляшка может «сидеть на месте» долгое время, она покрыта капсулой и не рвется, пациент находится в стабильном состоянии. Четко сказать, у кого болезнь будет развиваться постепенно, у кого она разовьется в острой форме, — очень трудно.
И внезапная смерть
— Как острый коронарный синдром связан с внезапной смертью?
— Внезапная смерть — одно из проявлений острого коронарного синдрома. Если помощь вовремя не оказана, то большое количество летальных исходов происходит именно в первые моменты острого коронарного синдрома.
— У человека появилась внезапная резкая боль за грудиной. Что делать?
— Нитроглицерин, который расширяет сосуды и улучшает кровообращение, — первое средство в подобных случаях. Действительно, иногда прием сразу нескольких таблеток необходим для предотвращения сердечного приступа. Однако, если складывается такая ситуация, что приходится принимать несколько таблеток подряд, надо иметь в виду, что побочным эффектом больших доз нитроглицерина является понижение давления и обморок (первыми признаками этого будут головокружение и резкая слабость). В этом случае принимать таблетки надо сидя или лежа. Второе средство, которое необходимо использовать для предотвращения развития тромбов, — аспирин. Его можно давать в любых случаях, когда приходится думать об остром коронарном синдроме.
— Есть ли случаи внезапной загрудинной боли, которые не относятся к острому коронарному синдрому? Невралгические боли, например?
— Сложности с определением причины боли нередко возникают даже у самих врачей. Для постановки точного диагноза необходимы дополнительные исследования.
— Боль за грудиной была, но прошла без видимых последствий…
— Боль могла пройти сама, возможно, ее остановили при помощи лекарственных препаратов, но она была, и, какие при этом произошли изменения в сосудах, необходимо выяснить.
Если пациент до этого подобных проблем не испытывал, боль за грудиной появилась первый раз, особенно если она появилась в состоянии покоя, особенно если появилась ночью, — это говорит о весьма серьезном положении дел и безотлагательной необходимости посещения врача.
Если приступ прошел, еще в течение следующих суток человек нуждается в медицинском наблюдении, а возможно, даже госпитализации для выбора методов лечения и проведения уточняющих исследований.
Если подтверждается диагноз «стенокардия» (грудная жаба), должны последовать некоторые ограничения физической активности на несколько дней, показан прием различных препаратов. Тактику лечения должен выбрать врач, и она может быть разной.
Важно помнить, что последствия внезапных болей могут быть очень серьезными, поэтому нельзя оставлять эти проблемы без внимания.
Боли неврологического характера чаще всего бывают вызваны поворотом туловища, глубоким вдохом, можно выделить болевые точки, при нажатии на которые появляется боль; боль как бы поверхностная, не из глубины организма.
Смотрите также:
- Кардиология в вопросах и ответах № 26 →
- Как жить «мерцающим» пациентам →
- Болезни «нижних этажей» →
Источник
Острый коронарный синдром — это группа клинических и лабораторно-инструментальных признаков, указывающих на наличие нестабильной стенокардии или инфаркта миокарда. Состояние проявляется загрудинной болью длительностью более 20 минут, которая сопровождается потливостью, одышкой, бледностью кожи. У 15-20% больных наблюдается атипичное клиническое течение синдрома. Для диагностики проводят анализ кардиоспецифических ферментов, регистрируют ЭКГ. Медикаментозное лечение предполагает использование тромболитиков, антиагрегантов и антикоагулянтов, антиангинальных препаратов. В тяжелых случаях показана хирургическая реваскуляризация.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.
Причины
Все нозологические единицы, входящие в состав острого коронарного синдрома имеют общие этиологические факторы. Основной причиной заболевания служит тромбоз коронарного сосуда, возникающий при эрозии или разрыве атеросклеротической бляшки (атеротромбоз). Окклюзия венечной артерии тромбом встречается у 98% больных с выявленной клинической картиной ОКС. При тромбозе развитие коронарного синдрома связано как с механической закупоркой артерии, так и с выделением специфических вазоконстрикторных факторов.
Другая этиология острого процесса определяется крайне редко (около 2% случаев). Появление ОКС возможно при тромбоэмболии либо жировой эмболии коронарной артерии. Еще реже диагностируется переходящий спазм коронарных артерий — вариантная стенокардия Принцметала.
Факторы риска
Поскольку большинство эпизодов связано с атеросклеротическими осложнениями, факторы риска коронарного синдрома идентичны таковым для атеросклероза. Различают:
- Немодифицируемые факторы: мужской пол, пожилой возраст, наследственная предрасположенность;
- Корригируемые факторы: избыточная масса тела, вредные привычки, гиподинамия.
Наибольшую опасность из предпосылок представляет артериальная гипертензия. Повышенное артериальное давление способствует более раннему началу и быстрому прогрессированию атеросклероза.
Патогенез
Патофизиологической основной болезни служит острое снижение кровотока в одном из венечных сосудов. В результате этого нарушается баланс между потребностью мышечных волокон в кислороде и притоком артериальной крови. При остром коронарном синдроме возникает переходящая или стойкая ишемия, которая при прогрессировании вызывает органические изменения миокарда (некрозы, дистрофию).
При разрыве фиброзного покрова атеросклеротической бляшки происходит отложение тромбоцитов и фибриновых нитей — образуется тромб, перекрывающий просвет сосуда. В патогенезе синдрома существенную роль играют гемостатические нарушения, которые обуславливают формирование микротромбов в сосудах, питающих миокард. Выраженная клиническая симптоматика наблюдается при сужении просвета коронарной артерии не менее, чем на 50-70%.
Классификация
В современной кардиологии используется классификация, которая учитывает ЭКГ-проявления коронарного синдрома. Такое разделение патологии наиболее удобно в неотложной ситуации, когда врачу необходимо принимать решение о назначении лекарственной терапии для лечения острого состояния. Согласно этой классификации выделяют 2 формы коронарного синдрома:
- ОКС с подъемом ST (ОКСП ST). При данной форме отмечается стойкая ишемия и полная окклюзия (закрытие просвета) одной из венечных артерий. Состояние соответствует окончательному диагнозу «инфаркт миокарда». Подъем ST выше изолинии на ЭКГ — прогностически неблагоприятный признак.
- ОКС без подъема ST (ОКСБП ST). У таких пациентов начинаются ишемические процессы в миокарде при сохраненном кровотоке в коронарных сосудах. На ЭКГ зачастую определяются патологические изменения зубца T. Такой диагноз соответствует нестабильной стенокардии либо мелкоочаговому инфаркту миокарда без зубца Q.
Симптомы ОКС
Основное проявление острого коронарного синдрома — характерный приступ загрудинной боли. Болевые ощущения локализуются по центру либо с левой стороны грудной клетки. Боль возникает при физической нагрузке (быстрая ходьба, подъем по ступенькам) либо после эмоциональных стрессов. Боли могут быть жгучими, давящими, сжимающими. Типична иррадиация в левую руку, межлопаточную область, шею. Длительность приступа от 20 минут до получаса и более.
На развитие острого кислородного голодания сердечной мышцы указывает учащение и увеличение продолжительности сердечных болей при стабильной стенокардии. При этом снижается эффективность нитроглицерина для купирования острого болевого приступа. Кроме загрудинных болей типична бледность кожных покровов, иногда появляется холодный пот. Беспокоят одышка, резкая слабость и головокружение.
Для молодых (до 40 лет) и пожилых пациентов (старше 75 лет), а также больных сахарным диабетом характерно атипичное течение острого коронарного синдрома. В таких случаях возможны сильные боли в эпигастрии, которые сочетаются с расстройством пищеварения. Реже начинается односторонняя пульсирующая боль в грудной клетке. На фоне острого ухудшения состояния может наступить обморок.
Осложнения
В остром периоде данного состояния существует высокий риск внезапной сердечной смерти: около 7% при ОКС с элевацией сегмента ST, 3-3,5% при коронарном синдроме с нормальным ST. Ранние осложнения выявляются в среднем у 22% пациентов. Наиболее распространенное последствие заболевания — кардиогенный шок, который вдвое чаще диагностируется у мужчин. У больных старше 50 лет, как правило, развиваются тяжелые нарушения ритма и проводимости.
При успешном купировании острого сердечного приступа у 6-10% пациентов сохраняется риск поздних осложнений, которые развиваются спустя 2-3 недели после манифестации синдрома. Вследствие замещения участка мышечных волокон соединительной тканью есть вероятность развития хронической сердечной недостаточности, аневризмы сердца. При сенсибилизации организма продуктами аутолиза возникает синдром Дресслера.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Лечение острого коронарного синдрома
Консервативная терапия
Лечение больных с ОКС проводится только в специализированных кардиологических стационарах, пациентов в тяжелом состоянии госпитализируют в реанимационные отделения. Терапевтическая тактика зависит от варианта коронарного синдрома. При наличии на кардиограмме подъема ST устанавливают диагноз острого инфаркта миокарда. В таком случае показана интенсивная и тромболитическая терапия по стандартной схеме.
Пациентам, у которых не обнаружено стойкой элевации ST, назначают комбинированную медикаментозную терапию без тромболитиков. Чтобы купировать приступ, используют нитраты. Дальнейшее лечение направлено на ликвидацию ишемических процессов в миокарде, нормализацию реологических свойств крови и коррекцию артериального давления. В этих целях рекомендуется несколько групп лекарственных средств:
- Антиагреганты. Для профилактики тромбообразования принимают препараты на основе ацетилсалициловой кислоты или тиенопиридиновые производные. После начальных нагрузочных доз переходят на длительный прием медикаментов в средних терапевтических дозировках. В первые 2-5 дней схему дополняют антикоагулянтами.
- Антиишемические средства. Для улучшения кровоснабжения сердца и снижения потребности сердечной мышцы в кислороде применяют ряд препаратов: блокаторы кальциевых каналов, нитраты, бета-адреноблокаторы. Некоторые из этих лекарств обладают гипотензивным действием.
- Гиполипидемические препараты. Всем пациентам назначаются статины, которые снижают уровень общего холестерина и атерогенных ЛПНП в крови. Терапия уменьшает риск повторного развития острого коронарного синдрома, значительно улучшает прогноз, продлевает жизнь больных.
Хирургическое лечение
Реваскуляризация миокарда эффективна при инфаркте и рецидивирующей ишемии, рефрактерной к медикаментозной терапии. Методом выбора является малоинвазивная эндоваскулярная ангиопластика, которая быстро восстанавливает кровоток в пораженном сосуде, имеет короткий восстановительный период. При невозможности ее проведения показано коронарное шунтирование.
Прогноз и профилактика
Своевременное начало интенсивной терапии значительно сокращает риск ранних и поздних осложнений, снижает показатель летальности. Прогноз определяется клиническим вариантом острого коронарного синдрома, наличием сопутствующих кардиологических болезней. У 70-80% больных перед выпиской устанавливают низкую или среднюю степень риска, что соответствует сохраненной функции левого желудочка.
Неспецифическая профилактика заболевания включает модификацию факторов риска — нормализацию массы тела, отказ от вредных привычек и жирной пищи. Медикаментозная профилактика повторных эпизодов ОКС включает длительную (более 12 месяцев) антитромбоцитарную терапию и прием липидоснижающих препаратов. Пациенты, перенесшие острый коронарный синдром, находятся на диспансерном учете кардиолога.
Источник
