Острый коронарный синдром с подъемом сегмента st патогенез

Острый коронарный синдром — это группа клинических и лабораторно-инструментальных признаков, указывающих на наличие нестабильной стенокардии или инфаркта миокарда. Состояние проявляется загрудинной болью длительностью более 20 минут, которая сопровождается потливостью, одышкой, бледностью кожи. У 15-20% больных наблюдается атипичное клиническое течение синдрома. Для диагностики проводят анализ кардиоспецифических ферментов, регистрируют ЭКГ. Медикаментозное лечение предполагает использование тромболитиков, антиагрегантов и антикоагулянтов, антиангинальных препаратов. В тяжелых случаях показана хирургическая реваскуляризация.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.
Острый коронарный синдром
Причины
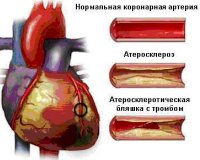
Все нозологические единицы, входящие в состав острого коронарного синдрома имеют общие этиологические факторы. Основной причиной заболевания служит тромбоз коронарного сосуда, возникающий при эрозии или разрыве атеросклеротической бляшки (атеротромбоз). Окклюзия венечной артерии тромбом встречается у 98% больных с выявленной клинической картиной ОКС. При тромбозе развитие коронарного синдрома связано как с механической закупоркой артерии, так и с выделением специфических вазоконстрикторных факторов.
Другая этиология острого процесса определяется крайне редко (около 2% случаев). Появление ОКС возможно при тромбоэмболии либо жировой эмболии коронарной артерии. Еще реже диагностируется переходящий спазм коронарных артерий — вариантная стенокардия Принцметала.
Факторы риска
Поскольку большинство эпизодов связано с атеросклеротическими осложнениями, факторы риска коронарного синдрома идентичны таковым для атеросклероза. Различают:
- Немодифицируемые факторы: мужской пол, пожилой возраст, наследственная предрасположенность;
- Корригируемые факторы: избыточная масса тела, вредные привычки, гиподинамия.
Наибольшую опасность из предпосылок представляет артериальная гипертензия. Повышенное артериальное давление способствует более раннему началу и быстрому прогрессированию атеросклероза.
Патогенез
Патофизиологической основной болезни служит острое снижение кровотока в одном из венечных сосудов. В результате этого нарушается баланс между потребностью мышечных волокон в кислороде и притоком артериальной крови. При остром коронарном синдроме возникает переходящая или стойкая ишемия, которая при прогрессировании вызывает органические изменения миокарда (некрозы, дистрофию).
При разрыве фиброзного покрова атеросклеротической бляшки происходит отложение тромбоцитов и фибриновых нитей — образуется тромб, перекрывающий просвет сосуда. В патогенезе синдрома существенную роль играют гемостатические нарушения, которые обуславливают формирование микротромбов в сосудах, питающих миокард. Выраженная клиническая симптоматика наблюдается при сужении просвета коронарной артерии не менее, чем на 50-70%.
Классификация
В современной кардиологии используется классификация, которая учитывает ЭКГ-проявления коронарного синдрома. Такое разделение патологии наиболее удобно в неотложной ситуации, когда врачу необходимо принимать решение о назначении лекарственной терапии для лечения острого состояния. Согласно этой классификации выделяют 2 формы коронарного синдрома:
- ОКС с подъемом ST (ОКСП ST). При данной форме отмечается стойкая ишемия и полная окклюзия (закрытие просвета) одной из венечных артерий. Состояние соответствует окончательному диагнозу «инфаркт миокарда». Подъем ST выше изолинии на ЭКГ — прогностически неблагоприятный признак.
- ОКС без подъема ST (ОКСБП ST). У таких пациентов начинаются ишемические процессы в миокарде при сохраненном кровотоке в коронарных сосудах. На ЭКГ зачастую определяются патологические изменения зубца T. Такой диагноз соответствует нестабильной стенокардии либо мелкоочаговому инфаркту миокарда без зубца Q.
Симптомы ОКС
Основное проявление острого коронарного синдрома — характерный приступ загрудинной боли. Болевые ощущения локализуются по центру либо с левой стороны грудной клетки. Боль возникает при физической нагрузке (быстрая ходьба, подъем по ступенькам) либо после эмоциональных стрессов. Боли могут быть жгучими, давящими, сжимающими. Типична иррадиация в левую руку, межлопаточную область, шею. Длительность приступа от 20 минут до получаса и более.
На развитие острого кислородного голодания сердечной мышцы указывает учащение и увеличение продолжительности сердечных болей при стабильной стенокардии. При этом снижается эффективность нитроглицерина для купирования острого болевого приступа. Кроме загрудинных болей типична бледность кожных покровов, иногда появляется холодный пот. Беспокоят одышка, резкая слабость и головокружение.
Для молодых (до 40 лет) и пожилых пациентов (старше 75 лет), а также больных сахарным диабетом характерно атипичное течение острого коронарного синдрома. В таких случаях возможны сильные боли в эпигастрии, которые сочетаются с расстройством пищеварения. Реже начинается односторонняя пульсирующая боль в грудной клетке. На фоне острого ухудшения состояния может наступить обморок.
Осложнения
В остром периоде данного состояния существует высокий риск внезапной сердечной смерти: около 7% при ОКС с элевацией сегмента ST, 3-3,5% при коронарном синдроме с нормальным ST. Ранние осложнения выявляются в среднем у 22% пациентов. Наиболее распространенное последствие заболевания — кардиогенный шок, который вдвое чаще диагностируется у мужчин. У больных старше 50 лет, как правило, развиваются тяжелые нарушения ритма и проводимости.
При успешном купировании острого сердечного приступа у 6-10% пациентов сохраняется риск поздних осложнений, которые развиваются спустя 2-3 недели после манифестации синдрома. Вследствие замещения участка мышечных волокон соединительной тканью есть вероятность развития хронической сердечной недостаточности, аневризмы сердца. При сенсибилизации организма продуктами аутолиза возникает синдром Дресслера.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Лечение острого коронарного синдрома
Консервативная терапия
Лечение больных с ОКС проводится только в специализированных кардиологических стационарах, пациентов в тяжелом состоянии госпитализируют в реанимационные отделения. Терапевтическая тактика зависит от варианта коронарного синдрома. При наличии на кардиограмме подъема ST устанавливают диагноз острого инфаркта миокарда. В таком случае показана интенсивная и тромболитическая терапия по стандартной схеме.
Пациентам, у которых не обнаружено стойкой элевации ST, назначают комбинированную медикаментозную терапию без тромболитиков. Чтобы купировать приступ, используют нитраты. Дальнейшее лечение направлено на ликвидацию ишемических процессов в миокарде, нормализацию реологических свойств крови и коррекцию артериального давления. В этих целях рекомендуется несколько групп лекарственных средств:
- Антиагреганты. Для профилактики тромбообразования принимают препараты на основе ацетилсалициловой кислоты или тиенопиридиновые производные. После начальных нагрузочных доз переходят на длительный прием медикаментов в средних терапевтических дозировках. В первые 2-5 дней схему дополняют антикоагулянтами.
- Антиишемические средства. Для улучшения кровоснабжения сердца и снижения потребности сердечной мышцы в кислороде применяют ряд препаратов: блокаторы кальциевых каналов, нитраты, бета-адреноблокаторы. Некоторые из этих лекарств обладают гипотензивным действием.
- Гиполипидемические препараты. Всем пациентам назначаются статины, которые снижают уровень общего холестерина и атерогенных ЛПНП в крови. Терапия уменьшает риск повторного развития острого коронарного синдрома, значительно улучшает прогноз, продлевает жизнь больных.
Хирургическое лечение
Реваскуляризация миокарда эффективна при инфаркте и рецидивирующей ишемии, рефрактерной к медикаментозной терапии. Методом выбора является малоинвазивная эндоваскулярная ангиопластика, которая быстро восстанавливает кровоток в пораженном сосуде, имеет короткий восстановительный период. При невозможности ее проведения показано коронарное шунтирование.
Прогноз и профилактика
Своевременное начало интенсивной терапии значительно сокращает риск ранних и поздних осложнений, снижает показатель летальности. Прогноз определяется клиническим вариантом острого коронарного синдрома, наличием сопутствующих кардиологических болезней. У 70-80% больных перед выпиской устанавливают низкую или среднюю степень риска, что соответствует сохраненной функции левого желудочка.
Неспецифическая профилактика заболевания включает модификацию факторов риска — нормализацию массы тела, отказ от вредных привычек и жирной пищи. Медикаментозная профилактика повторных эпизодов ОКС включает длительную (более 12 месяцев) антитромбоцитарную терапию и прием липидоснижающих препаратов. Пациенты, перенесшие острый коронарный синдром, находятся на диспансерном учете кардиолога.
Источник
Факторы риска развития ИМ:
- Возраст.
- Мужской пол (до 60 лет).
- Отягощенный по ИБС анамнез.
- Перенесённые ИМ и инсульт.
- Тяжёлая стенокардия.
- Сахарный диабет.
- Тяжёлая АГ.
- Гиперлипидемия.
- Ожирение.
- Хроническая почечная недостаточность.
- Повышенная концентрация С-реактивного белка в крови.
- Выраженный атеросклероз коронарных сосудов (по данным КАГ).
- Аномалии коронарных сосудов (эктазии, межмышечные мостики).
- Употребление кокаина.
- Нестабильная стенокардия.
- Депрессия сегмента ST на ЭКГ.
- Динамические изменения сегмента ST и зубца Т.
- Обнаружение тромба при КАГ.
Патогенетические механизмы острого коронарного синдрома с подъёмом и без подъёма сегмента ST в основном схожи. Развитию острого коронарного синдрома с подъёмом сегмента ST предшествуют процессы, приводящие к дестабилизации атеросклеротической бляшки. Подобная бляшка, которую принято называть инфаркт-связанной, чаще имеет необструктивный характер, то есть не приводит к значимому нарушению коронарного кровотока. Нестабильная бляшка бывает обильно инфильтрирована воспалительными клетками, способствующими повреждению фиброзной капсулы. В результате разрыва атеросклеротической бляшки или эрозии на её поверхности высвобождаются индукторы агрегации тромбоцитов (коллаген и другие вещества), тканевой фактор и лавинообразно запускается тромбообразование.
Непосредственно к острому коронарному синдрому с подъёмом сегмента ST в большинстве случаев приводит быстропрогрессирующая тромботическая окклюзия крупной коронарной артерии, расположенной субэпикардиально.
При постепенном развитии окклюзии вследствие медленного роста атеросклеротической бляшки ИМ развивается редко. Хроническая нехватка кислорода сопровождается повышением резистентности тканей к ишемии. Данный феномен называют прекондиционированием, его защитный эффект обусловлен развитием коллатералей, а также повышением стойкости кардиомиоцитов к ишемии.
Сердце относят к органам, наиболее чувствительным к ишемии. При отсутствии эффективного коллатерального кровообращения в случае тотальной окклюзии крупной коронарной артерии уже через 15 мин начинается гибель кардиомиоцитов, через 1 ч погибает около 50% клеток в зоне ишемии, через 3 ч — 80%, а через 6 ч — почти 100%. Сначала некроз возникает в субэндокардиальных участках миокарда (наиболее чувствительных к ишемии), а в дальнейшем — в субэпикардиальных. Подобная драматическая динамика некроза миокарда подчеркивает крайнюю важность раннего начала лечения ИМ.
При остром коронарном синдроме с подъёмом сегмента ST происходит необратимое повреждение обширного участка миокарда, в результате чего нарушается прежде всего сократительная функция миокарда. После развития крупноочагового ИМ возникают изменения формы, размера ЛЖ, толщины миокарда. В зоне ИМ отмечают истончение ткани, её расширение вплоть до развития аневризмы сердца (обширного некротического участка сердца в зоне инфаркта). В целом эти процессы называют ремоделированием сердца, и ключевую роль в нём отводят ренин-ангиотензин-альдостероновой системе. По этой причине одна из основных задач терапии ИМ заключается в уменьшении процессов ремоделирования.
В редких случаях к ИМ приводят заболевания, не связанные с коронарным атеросклерозом:
— Артерииты:
- болезнь Такаясу;
- узелковый периартериит;
- ревматоидный артрит;
- системная красная волчанка;
- анкилозирующий спондилит.
— Травма артерии:
- радиация;
- ятрогенные факторы;
- ранения.
— Болезни, связанные с нарушениями метаболизма:
- мукополисахаридозы;
- гомоцистинурия;
- амилоидоз.
— Уменьшение просвета сосуда:
- диссекция аорты;
- диссекция коронарных артерий;
- спазм (стенокардия Принцметала).
— Эмболии коронарных артерий:
- инфекционый эндокардит;
- пролапс митрального клапана;
- внутрисердечные тромбы;
- тромбоз лёгочных вен;
- искусственкые клапаны сердца;
- миксома.
— Врождённая патология коронарных артерий:
- отхождение левой коронарной артерии от лёгочной артерии;
- артериовенозные фистулы;
- аневризмы коронарных артерий.
— Гематологические заболевания:
- истинная полицитемия;
- тромбоцитозы;
- ДВС-синдром;
- тромбоцитпеническая пурпура.
Шахнович Р.М.
Острый коронарный синдром
Опубликовал Константин Моканов
Источник
Острый коронарный синдром (ОКС) – сочетание клинических симптомов, позволяющих заподозрить у больного обострение ИБС. Все виды обострения ИБС на начальных этапах имеют сходную клинику, этиологию, патогенез, принципы лечения.
Термин ОКС дает возможность врачу начать лечение до постановки окончательного диагноза, что существенно в условиях крайнего дефицита времени. Особенно важно на этом этапе правильно выбрать тактику ведения больного. Если ОКС сопровождается подъемом сегмента ST-на ЭКГ необходимо как можно быстрее полностью восстановить коронарный кровоток.
Виды
Различают две основных формы ОКС, имеющие различные ЭКГ признаки:
- ОКСП ST;
- ОКСБП ST.
ОКС с подъемом ST
ОКС с подъемом ST – длительная ишемия, связанная с полной непроходимостью одной из венечных артерий. Ишемия вызывает дисбаланс между клеточным и внеклеточным содержанием калия, в результате возникают импульсы, повышающие изолинию.
 ОКС c подъемом сегмента ST
ОКС c подъемом сегмента ST
ОКСП ST – тяжелая патология, заканчивающаяся, без врачебного вмешательства, трансмуральным ИМ. Если же проходимость пораженной артерии будет быстро восстановлена, некроза сердечной мышцы не возникает.
ОКС без подъема ST
ОКСБП ST характеризуется развитием ишемии в условиях сохраненного, но недостаточного коронарного кровотока.
В этом случае возможны следующие патологии:
- нестабильная стенокардия (НС);
- ИМ без зубца Q.
Нестабильная стенокардия
НС – транзиторное состояние. При отсутствии лечения НС часто приводит к острому инфаркту, тяжелым аритмиям, внезапной смерти, может перейти в стабильную стенокардию, но с более высоким функциональным классом.
Различают следующие виды НС:
- впервые возникшая стенокардия;

- прогрессирующая стенокардия;
- стенокардия Принцметала (вариантная)
ИМ без зубца Q
При этом варианте заболевания отсутствуют классические изменения ЭКГ, однако, о гибели кардиомиоцитов говорит повышение специфических показателей крови.
Стадии и степени
Все виды ОКС – различные клинические проявления единого патологического процесса – тромбоза коронарной артерии разной степени выраженности.
ОКС – это процесс, стадии которого различаются сменяющими друг друга патологическими изменениями в миокарде и соответствующими им ЭКГ-признаками.
- Острейшая стадия. В эту стадию происходит обтурация тромбом ствола или крупной ветви одной из венечных артерий. Миокард, в результате острой ишемии, становится гибернирующим и оглушенным. Однако клетки сердца на этом этапе еще живы, и процесс полностью обратим. На ЭКГ наблюдается подъем ST и высокие, часто превышающие зубец R, зубцы T.
- Острая стадия. Кардиомиоциты в центре зоны ишемии начинают погибать. На периферии, за счет коллатерального кровообращения, миокард еще некоторое время сохраняется в оглушенном состоянии, однако, если процесс продолжается, и клетки на периферии вскоре начинают гибнуть, расширяя зону некроза. На ЭКГ появляется зубец Q, увеличивающийся по мере разрастания зоны некроза. Сегмент ST постепенно начинает снижаться к изолинии, зубец T становится отрицательным.
- Подострая стадия. Расширение зоны некроза прекращается. Разграничиваются погибшие участки миокарда от выживших зон. Сегмент ST возвращается на изолинию. Заканчивается эта стадия, когда перестает углубляться зубец T.
- Стадия формирования рубца. Погибшие кардиомиоциты замещаются фиброзной тканью. Окружающие рубец клетки миокарда гипертрофируются. Зубец T становится менее глубоким, зубец Q обычно сохраняется, иногда он становится менее выраженным.
Симптомы
ОКС при подъеме сегмента ST, чаще всего проявляется типичным ангинозным приступом.
Для него характерно:
- тяжелые боли, давящего или сжимающего характера в ретростернальной области, усиливающиеся при незначительной нагрузке.
- иррадиация боли чаще в область левого плечевого пояса;
- тахикардия и аритмия разной степени тяжести;
- подъем или снижение АД;
- резкая слабость, холодный пот;
- часто присутствует психическое возбуждение, страх смерти.
Кроме типичной симптоматики возможны следующие варианты развития заболевания, в зависимости от ведущего синдрома:
- абдоминальный тип;
- аритмический тип;
- астматический тип;
- цереброваскулярный тип;
- малосимптомный тип.

Клиника ОКС определяется степенью ишемии миокарда, локализацией патологического процесса, сопутствующей патологией, возрастом пациента.
Причины появления
Основная причина ОКС – образование тромба в месте разрыва атеросклеротической бляшки. Разрыву подвергаются атеросклеротические бляшки с крупным растущим липидным ядром и тонкой соединительнотканной оболочкой. Содержимое атеросклеротической бляшки активизирует тромбоциты и каскад коагуляции, результатом чего становится острый тромб.
ОКС с подъемом ST свидетельствует о прекращении кровотока в одной из венечных артерий за счет тромба. В подавляющем большинстве случаев такое состояние заканчивается тяжелым трансмуральным инфарктом миокарда. Только в небольшом проценте случаев исходом подобного состояния является НС. Поэтому, чтобы избежать развития ИМ этим больным необходимо срочно восстановить коронарный кровоток.
В основе возникновения ОКС при НС и ОКСБП ST лежит формирование пристеночного, не закрывающего полностью просвет венечной артерии тромба, в результате возникает субэндокардиальная ишемия миокарда.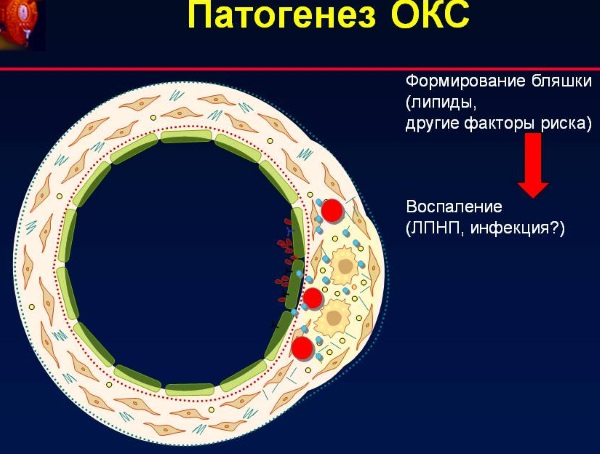
Если кислородное голодание не ведет к гибели кардиомиоцитов, говорят о НС, если же разовьется некроз сердечных тканей, то речь идет о ИМБП ST. Различаются эти два состояния биохимическими методами.
Диагностика
При подозрении на ОКС состояние больного начинает рассматриваться как ургентное, а лечебные и диагностические мероприятия должны быть строго выполнены согласно протоколу. Вся ургентная диагностика и лечение выполняются бесплатно.
Электрокардиография
ЭКГ – регистрация электрических потенциалов, возникающих при работе сердца. Во время записи ЭКГ используют наложение электродов по специальной схеме. Электроды фиксируют силу и направление электрических импульсов, а записывающее устройство регистрирует их на носителе, на бумаге или в электронном виде (цена исследования 1800 руб.)
ЭКГ наиболее важный диагностический тест на догоспитальном этапе, способный определить дальнейшую лечебную и диагностическую тактику. ЭКГ обязательно проводится в 12 стандартных отведениях, при необходимости, количество отведений увеличивают.
Если на ЭКГ определяется подъем ST или острая полная блокада левой ножки пучка Гиса, врач должен определить дальнейшую лечебно-диагностическую тактику:
- Если есть возможность в течение 120 мин от первого контакта с больным доставить его в учреждение, где есть кардиографическое оборудование и персонал, способный выполнить КАГ и первичную ЧКВ (чрескожное коронарное вмешательство), больного срочно направляют на первичное стентирование.
- Если такой возможности нет, на догоспитальном этапе начинают тромболитическую терапию, а проведение КАГ откладывают.
Коронароангиография (КАГ)
КАГ – прижизненная визуализация коронарных сосудов.
Бедренную или лучевую артерию прокалывают толстой иглой, через просвет которой вводят тонкий катетер. Используя визуальный контроль, катетер проводят максимально близко к коронарным артериям, а затем через него вводят контрастное вещество (Омнипак, Ультравист). После введения контраста делают серию снимков. Стоимость процедуры в Москве 11-70 тысяч руб.
КАГ при ОКС выполняет и лечебные задачи. После коронарографии выполняется стентирование поврежденной артерии. Восстановление коронарного кровотока фактически прерывает развитие инфаркта миокарда, что снижает смертность и улучшает долгосрочные результаты.
После проведения КАГ выставляется окончательный диагноз, речь уже идет не об ОКС, а о конкретной форме ИБС. Дальнейшая диагностика направлена на решения вопроса о функциональном состоянии всей кардиальной системы у конкретного больного, определяется тактика его дальнейшего лечения и реабилитации.
Если же после проведенной коронарографии выясняется, что болевой приступ был вызван не венечной патологией, то диагностика направлена на выяснение его причин.
Лабораторные исследования крови
- Анализ периферической крови (цена 650-670 руб.). Хотя рутинные анализы не являются значимыми для диагностики, но по изменению этих показателей можно судить о воспалительной реакции в миокарде, вызванной длительной ишемией.
- Коагулограмма крови (цена 250-1300 руб.). С помощью анализа определяется состояние свертывающей системы крови.
- Липидный профиль плазмы крови (цена 1050-1100 руб.).
- Кровь на маркеры повреждения миокарда (КФК-МВ, тропонины I и T, миоглобин) в динамике (цена 1650- 1900 руб.).
Холтеровское мониторирование ЭКГ
Постоянный контроль необходим для предупреждения повторного ангинозного приступа, (цена 2300-3900 руб.).
Эхокардиография сердца
С помощью сонографии определяет размеры сердца, состояние клапанного аппарата, наличие сердечной недостаточности, определяют зоны гиподинамии (цена 2500 руб.).
Магниторезонансная томография сердца
Методика позволяет выявить даже незначительные зоны некроза в миокарде, (цена 6000-38000 руб.).
Сцинтиграфия миокарда
Исследование проводится с помощью радионуклидных веществ, с целью верификации зон некроза и ишемии в миокарде, (цена 5800 руб.).
Когда необходимо обратиться к врачу
Если у больного на высоте физической, психической нагрузки или в покое появляются:
- резкие давящие, режущие боли в ретростернальной (или любой другой) области;
- сердцебиение, аритмии;
- резкий подъем (или снижение) АД;
- одышка, слабость, холодный пот;
- психическое возбуждение.

Необходимо срочно:
- уложить больного;
- дать нитроглицерин (если позволяет АД) под язык;
- попросить разжевать таблетку аспирина;
- вызвать бригаду скорой помощи.
Профилактика
| Виды профилактики ОКС | Профилактические мероприятия |
| Первичная профилактика ОКС |
|
| Вторичная профилактика ОКС |
|
Методы лечения
ОКС с подъемом ST или с острой ПБЛНПГ – неотложное состояние, результативность лечения которого определяется быстротой постановки диагноза и начала терапии.
Лечение, начинающееся одновременно с установлением диагноза, направлено:
- устранение болевого синдрома;
- восстановление проходимости коронарного русла;
- устранение ишемии.
Ургентная терапия
Обезболивание
- Наркотические аналгетики: морфин в/в 2 мг, затем по 2 мг каждые 15 мин до купирования боли.
- Нитроглицерин 1-2 таблетки сублингвально, спрей – 1-2 ингаляции, при отсутствии противопоказаний (резкое снижение ад) внутривенное введение нитроглицерина в дозе 20-200мкг/мин (дозу подбирают индивидуально).

Кислородная поддержка – ингаляции увлажненного кислорода со скоростью 2-4 л/мин.
Бета-адреноблокаторы
При ОКС необходимо максимально раннее назначение бета-блокаторов. Они снижают ЧСС, АД, сократимость миокарда, тем самым уменьшают потребность миокарда в кислороде.
Применяются только препараты с доказанной эффективностью:
- бисопролол 10 мг;
- метопролол 50 мг;
- карведилол 12,5 мг.
Антиагрегантная терапия
Для предотвращения повторного тромбообразования всем больным назначается двойная антиагрегантная терапия: аспирин без кишечнорастворимого покрытия 150-300мг + тикагрелор (Брилинта) 180 мг.
В отсутствии тикагрелора используют клопидогрел (Плавикс) 300-600 мг.
Антикоагулянтная терапия
Антикоагулянтная терапия назначается всем пациентам с ОКСП ST, независимо от основной тактики лечения:
- фондапаринукс (Арикстра) — 2,5 мг/сутки
- эноксапарин – подкожно 1мг/кг массы тела каждые 12 часов.
Восстановление кровотока в пораженной артерии
Сразу же после постановки диагноза ОКСП ST, определяют тактику реперфузионной терапии.
КАГ с последующим восстановлением проходимости поврежденной артерии
Если есть возможность в течение 120 мин. после первого контакта с пациентом доставить его в госпитальное учреждение, где могут провести КАГ с последующей ЧКВ или АКШ (аорто-коронарное шунтирование), то предпочтение отдается этой тактике. Доказано, что она ведет к снижению количества осложнений и смертности. Чаще проводится более простое ЧКВ с введением стентов.
АКШ – это полостная операция, которая проводится на открытом сердце. Существует и малоинвазивная техника АКШ, но она сложна в исполнении и неудобна при наложении нескольких шунтов. Суть операции состоит в создании дополнительного пути току крови.
Показанием к АКШ является:
- поражение главного ствола левой коронарной артерии;
- одновременное поражение трех главных стволов коронарной системы;
- дисфункция левого желудочка;
- поражение артерии в месте бифуркации (постановка стента в таких местах технически затруднена).
Тромболитическая терапия (ТЛТ)
Тромболизис делается не позднее 12 часов о начала заболевания, в более поздние сроки этот способ неэффективен. В результате ТЛТ активизируются тромбоциты, появляется большое количество мелких тромбов, поэтому тромболитическая терапия проводится совместно с терапией антикоагулянтами.
Противопоказания к проведению ТЛТ:
- геморрагический инсульт менее 6 месяцев назад;
- черепно-мозговая травма в анамнезе;
- хирургическое вмешательство в течение последних 3 недель,
- желудочно-кишечное кровотечение в течение последнего месяца;
- расслаивающая аневризма аорты;
- высокие цифры АД, не поддающиеся коррекции.
Для тромболизиса применяются:
- Метализе (тенектеплаза) – используется для проведения ТЛТ на догоспитальном этапе, 1 раз по 30-50 мг, в зависимости от массы тела.
- Актилизе (алтеплаза) – употребляется только в стационаре на фоне непрерывного введения гепарина. Вначале вводят 15 мг болюсно, а затем переходят на капельное введение. Общая доза препарата 100 мг.
Лекарственные препараты
ОКС – это ургентное состояние, поэтому лекарственные средства применяются в основном разово, во время оказания медицинской помощи. При необходимости некоторые препараты больной продолжает принимать и после постановки окончательного диагноза. При этом лекарства назначаются на длительные сроки, понятия курсовое лечение в кардиологии не существует.
Кислород для ингаляций (медицинский газ)
- Введение газа через назальный катетер (4-8 л/мин), если насыщение кислорода меньше 90%.
Нитраты
- нитроглицерин (таблетки 0,0005 сублингвально) – 1-2 таблетки под язык для купирования болей (цена 16 руб.).
- нитроглицерин (раствор для инъекций 0,1% 10мл), начальная скорость введения 0,5-1,0 мг/ч, длительность лечения от 2-3 часов до 3 суток (цена 560 руб.).
- Тринитролонг (пленки для наклеивания на десну 1-2 мг) для купирования часто повторяющихся ангинозных приступов (цена 55 руб.).

- Изокет-ретард (таблетки 20-60 мг) 40-120 мг/сутки на 2 приема до купирования болей (цена 394 руб.).
Наркотические аналгетики
- морфин (раствор 1%-1,0) внутривенно 2,0 мг, затем, если боль не прошла по 2,0 мг каждые 15-20 мин. до купирования боли (цена 570 руб.).
Бета-адреноблокаторы
- бисопролол (таблетки 2,5-10 мг) 10 мг/сутки на 1 прием, длительно (цена 245 руб.).
- метопролол (таблетки 50 мг, ампулы 1%-5,0 мл), 50 мг/сутки, длительно (цена 44 руб.)
- карведилол (таблетки 6,25-12,5 мг) 25 мг/сутки на два приема, длительно (цена 85-90 руб.).
Антиагреганты
- ацетилсалициловая кислота (таблетки 500 мг) применяются лекарственные формы без кишечнорастворимого покрытия, принимают 150 -300 мг/сутки однократно, в разжеванном виде (цена 5-30 руб.).
- тикагрелор (таблетки 90 мг), однократно дают 180 мг, а затем 180 мг/сутки на 2 приема (цена 4500 руб.).
- клопидогрел (таблетки 75 мг), нагрузочная доза 300 мг, поддерживающая доза 75 мг/сутки однократно (цена 260-743 руб.).
Антикоагулянты прямого действия
- НФГ (флаконы по 5000 МЕ), НФГ вводят внутривенно струйно из расчета 70 ЕД./кг веса, но не более 5000 ЕД., а затем капельно 12 ЕД./кг/ч, но не более 1000 ЕД./ч, дальнейшее назначение введение назначают индивидуально, исходя из данных коагулограммы (цена 350 руб.).
- эноксапарин (шприц 0,2-0,4 мл) подкожно 1 мг/кг веса каждые 12 часов (це?
