Острый коронарный синдром с подъемом сегмента st на экг
ММА имени И.М. Сеченова
Клиническими проявлениями ишемической болезни сердца являются стабильная стенокардия, безболевая ишемия миокарда, нестабильная стенокардия, инфаркт миокарда, сердечная недостаточность и внезапная смерть. На протяжении многих лет нестабильная стенокардия рассматривалась, как самостоятельный синдром, занимающий промежуточное положение между хронической стабильной стенокардией и острым инфарктом миокарда. Однако в последние годы было показано, что нестабильная стенокардия и инфаркт миокарда, несмотря на различия в их клинических проявлениях, являются следствиями одного и того же патофизиологического процесса, а именно разрыва или эрозии атеросклеротической бляшки в сочетании с присоединяющимся тромбозом и эмболизацией более дистально расположенных участков сосудистого русла. В связи с этим нестабильная стенокардия и развивающийся инфаркт миокарда в настоящее время объединены термином острый коронарный синдром (ОКС).
Острый коронарный синдром – предварительный диагноз, позволяющий врачу определить неотложные лечебные и организационные мероприятия. Соответственно, огромное значение имеет разработка клинических критериев, позволяющих врачу принимать своевременные решения и выбирать оптимальное лечение, в основе которого лежат оценка риска развития осложнений и целевой подход к назначению инвазивных вмешательств. В ходе создания таких критериев все острые коронарные синдромы были разделены на сопровождающиеся и не сопровождающиеся стойким подъемом сегмента ST. В настоящее время оптимальные лечебные мероприятия, эффективность которых основана на результатах хорошо спланированных рандомизированных клинических испытаний, уже во многом разработаны. Так, при остром коронарном синдроме со стойким подъемом сегмента ST (или впервые возникшей полной блокадой левой ножки пучка Гиса), отражающим острую тотальную окклюзию одной или нескольких коронарных артерий, целью лечения является быстрое, полное и стойкое восстановление просвета коронарной артерии при помощи тромболизиса (если он не противопоказан) или первичной коронарной ангиопластики (если она технически выполнима). Эффективность указанных лечебных мероприятий доказана в целом ряде исследований.
При остром коронарном синдроме без подъема сегмента ST речь идет о пациентах с болями в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии (но не обязательно о некрозе) миокарда. У таких больных часто обнаруживаются стойкая или преходящая депрессия сегмента ST, а также инверсия, уплощение или «псевдонормализация» зубцов Т. Кроме того, изменения ЭКГ при остром коронарном синдроме без подъема сегмента ST могут быть неспецифическими или вовсе отсутствовать. Наконец, в указанную категорию больных могут быть включены и некоторые пациенты с указанными выше изменениями на электрокардиограмме, но без субъективных симптомов (т.е. случаи безболевой «немой» ишемии и даже инфаркта миокарда).
В отличие от ситуаций со стойким подъемом сегмента ST существовавшие ранее предложения по тактике лечения при остром коронарном синдроме без подъема сегмента ST носили менее четкий характер. Лишь в 2000 году были опубликованы рекомендации Рабочей группы Европейского кардиологического общества по лечению острого коронарного синдрома без подъема сегмента ST. В скором времени соответствующие рекомендации будут выработаны и для врачей России.
В настоящей статье рассматривается лишь ведение больных с подозрением на острый коронарный синдром, у которых отсутствует стойкий подъем сегмента ST. При этом основное внимание уделено непосредственно диагностике и выбору терапевтической тактики.
Но предварительно считаем необходимым сделать два замечания:
- Во–первых, изложенные ниже рекомендации основаны на результатах целого ряда клинических исследований. Однако эти испытания выполнялись на специально отобранных группах пациентов и, соответственно, отражают далеко не все состояния, встречающиеся в клинической практике.
- Во–вторых, следует учитывать, что кардиология быстро развивается. Соответственно, настоящие рекомендации должны регулярно пересматриваться по мере накопления результатов новых клинических испытаний.
Степень убедительности заключений об эффективности различных методов диагностики и лечения зависит от того, на основании каких данных они были сделаны. В соответствии с общепринятыми рекомендациями выделяются следующие три уровня обоснованности («доказанности») заключений:
Уровень А: Заключения основаны на данных, которые были получены в нескольких рандомизированных клинических исследованиях или метаанализах.
Уровень В: Заключения основаны на данных, которые были получены в единичных рандомизированных испытаниях или в нерандомизированных исследованиях.
Уровень С. Заключения основаны на согласованном мнении экспертов.
В дальнейшем изложении после каждого пункта будет указан уровень его обоснованности.
Тактика ведения больных с острым коронарным синдромом
Первичная оценка состояния больного
Первичная оценка состояния пациента с жалобами на боль в грудной клетке или другими симптомами, позволяющими заподозрить ОКС, включает в себя:
1. Тщательный сбор анамнеза. Классические характеристики ангинозных болей, равно как и типичные варианты обострения ИБС (затяжная [> 20 минут] ангинозная боль в покое, впервые возникшая тяжелая [не ниже III ФК по классификации Canadian Cardiovascular Society (CCS)] стенокардия, недавнее утяжеление стабильной стенокардии не менее чем до III ФК по CCS) хорошо известны. Однако следует отметить, что ОКС может проявляться и атипичными симптомами, в числе которых боли в грудной клетке в покое, боли в эпигастрии, внезапно возникшая диспепсия, колющие боли в груди, «плевральные» боли, а также усиление одышки. Причем частота указанных манифестаций ОКС достаточно велика. Так, по данным Multicenter Chest Pain Study (Lee T. с соавт., 1985), острая ишемия миокарда была диагностирована у 22% пациентов с острыми и колющими болями в грудной клетке, а также у 13% больных с болями, характерными для поражения плевры, и у 7% больных, у которых болевые ощущения полностью воспроизводились при пальпации. Особенно часто атипичные проявления ОКС наблюдаются у пациентов молодого (25–40 лет) и старческого (более 75 лет) возраста, а также у женщин и больных сахарным диабетом.
2. Физикальное обследование. Результаты осмотра и пальпации грудной клетки, данные аускультации сердца, а также показатели частоты сердечных сокращений и артериального давления обычно находятся в пределах нормы. Целью физикального обследования является в первую очередь исключение внесердечных причин боли в грудной клетке (плеврит, пневмоторакс, миозит, воспалительные заболевания костно–мышечного аппарата, травмы грудной клетки и др.). Кроме того, при физикальном обследовании следует выявлять заболевания сердца, не связанные с поражением коронарных артерий (перикардит, пороки сердца), а также оценить стабильность гемодинамики и тяжесть недостаточности кровообращения.
3. ЭКГ. Регистрация ЭКГ в покое является ключевым методом диагностики ОКС. В идеале следует записать ЭКГ во время болевого приступа и сравнить ее с электрокардиограммой, зарегистрированной после исчезновения болей. При повторяющихся болях для этого может быть использовано многоканальное мониторирование ЭКГ. Очень полезно также сравнить ЭКГ со «старыми» пленками (если таковые доступны), особенно при наличии признаков гипертрофии левого желудочка или перенесенного инфаркта миокарда.
Наиболее надежными электрокардиографическими признаками ОКС являются динамика сегмента ST и изменения зубца Т. Вероятность наличия ОКС наиболее велика, если соответствующая клиническая картина сочетается с депрессией сегмента ST глубиной более 1 мм в двух или более смежных отведениях. Несколько менее специфичным признаком ОКС является инверсия зубца Т, амплитуда которого превышает 1 мм, в отведениях с преобладающим зубцом R. Глубокие негативные симметричные зубцы Т в передних грудных отведениях часто свидетельствуют о выраженном проксимальном стенозе передней нисходящей ветви левой коронарной артерии. Наконец, наименее информативны неглубокая (менее 1 мм) депрессия сегмента ST и незначительная инверсия зубца Т.
Следует помнить о том, что полностью нормальная ЭКГ у больных с характерными симптомами не исключает диагноз ОКС.
Таким образом, у больных с подозрением на ОКС следует зарегистрировать ЭКГ в покое и начать длительное многоканальное мониторирование сегмента ST. Если мониторирование по каким–либо причинам невыполнимо, то необходима частая регистрация ЭКГ (уровень обоснованности: С).
Госпитализация
Больные с подозрением на ОКС без подъема сегмента ST должны быть немедленно госпитализированы в специализированные отделения неотложной кардиологии/отделения интенсивной терапии и кардиореанимации (уровень обоснованности: С).
Исследование биохимических маркеров повреждения миокарда
«Традиционные» сердечные ферменты, а именно креатинфосфокиназа (КФК) и ее изофермент МВ КФК менее специфичны (в частности, возможны ложноположительные результаты при травме скелетных мышц). Кроме того, имеет место значительное перекрывание между нормальными и патологическими сывороточными концентрациями указанных ферментов. Наиболее специфичными и надежными маркерами некроза миокарда являются кардиальные тропонины Т и I. Следует определять концентрацию тропонинов Т и I через 6–12 часов после поступления в стационар, а также после каждого эпизода интенсивной боли в грудной клетке.
Если у больного с подозрением на ОКС без подъема сегмента ST имеет место повышенный уровень тропонина Т и/или тропонина I, то такое состояние следует расценивать, как инфаркт миокарда, и проводить соответствующее медикаментозное и/или инвазивное лечение.
Следует также учитывать, что после некроза сердечной мышцы повышение концентрации различных маркеров в сыворотке крови происходит неодновременно. Так, наиболее ранним маркером некроза миокарда является миоглобин, а концентрации МВ КФК и тропонина увеличиваются несколько позже. Кроме того, тропонины остаются повышенными в течение одной–двух недель, что затрудняет диагностику повторного некроза миокарда у больных, недавно перенесших инфаркт миокарда.
Соответственно, при подозрении на ОКС тропонины T и I должны быть определены в момент поступления в стационар и повторно измерены через 6–12 часов наблюдения, а также после каждого болевого приступа. Миоглобин и/или МВ КФК следует определять при недавнем (менее шести часов) появлении симптомов и у пациентов, недавно (менее двух недель назад) перенесших инфаркт миокарда (уровень обоснованности: С).
Начальная терапия больных с подозрением на ОКС без подъема сегмента ST
При ОКС без подъема сегмента ST в качестве начальной терапии следует назначить:
1. Ацетилсалициловую кислоту (уровень обоснованности: А);
2. Гепарин натрия и низкомолекулярные гепарины (уровень обоснованности: А и В);
3. b–блокаторы (уровень обоснованности: В);
4. При сохраняющихся или рецидивирующих болях в грудной клетке – нитраты внутрь или внутривенно (уровень обоснованности: С);
5. При наличии противопоказаний или непереносимости b–блокаторов – антагонисты кальция (уровень обоснованности: В и С).
Динамическое наблюдение
В течение первых 8–12 часов необходимо тщательно наблюдать за состоянием больного. Предметом особого внимания должны быть:
- Рецидивирующие боли в грудной клетке. Во время каждого болевого приступа необходимо регистрировать ЭКГ, а после него повторно исследовать уровень тропонинов в сыворотке крови. Весьма целесообразно непрерывное многоканальное мониторирование ЭКГ для выявления признаков ишемии миокарда, а также нарушений сердечного ритма.
- Признаки гемодинамической нестабильности (артериальная гипотензия, застойные хрипы в легких и др.)
Оценка риска развития инфаркта миокарда или смерти
Пациенты с острым коронарным синдромом представляют собой весьма разнородную группу больных, которые различаются по распространенности и/или тяжести атеросклеротического поражения коронарных артерий, а также по степени «тромботического» риска (т.е. риска развития инфаркта миокарда в ближайшие часы/дни). Основные факторы риска представлены в таблице 1.
Пациенты с острым коронарным синдромом представляют собой весьма разнородную группу больных, которые различаются по распространенности и/или тяжести атеросклеротического поражения коронарных артерий, а также по степени «тромботического» риска (т.е. риска развития инфаркта миокарда в ближайшие часы/дни). Основные факторы риска представлены в таблице 1.
На основании данных динамического наблюдения, ЭКГ и биохимических исследований каждый пациент должен быть отнесен к одной из двух указанных ниже категорий.
1. Пациенты с высоким риском развития инфаркта миокарда или смерти
К этой категории относятся больные, у которых имели место:
- повторные эпизоды ишемии миокарда (либо повторяющиеся боли в грудной клетке, либо динамика сегмента ST, в особенности депрессия или преходящие подъемы сегмента ST);
- повышение концентрации тропонина Т и/или тропонина I в крови;
- эпизоды гемодинамической нестабильности в периоде наблюдения;
- жизнеопасные нарушения сердечного ритма (повторные пароксизмы желудочковой тахикардии, фибрилляция желудочков);
- возникновение ОКС без подъема сегмента ST в раннем постинфарктном периоде.
2. Пациенты с низким риском развития инфаркта миокарда или смерти
К этой категории относятся больные, у которых за время динамического наблюдения:
- не повторялись боли в грудной клетке;
- не отмечалось повышение уровня тропонинов или иных биохимических маркеров некроза миокарда;
- отсутствовали депрессии или подъемы сегмента ST на фоне инвертированных зубцов Т, уплощенных зубцов Т или нормальной ЭКГ.
Дифференцированная терапия в зависимости от риска развития инфаркта миокарда или смерти
Для больных с высоким риском указанных событий может быть рекомендована следующая лечебная тактика:
1. Введение блокаторов IIb/IIIa рецепторов: абциксимаб, тирофибан или эптифибатид (уровень обоснованности: А).
2. При невозможности использования блокаторов IIb/IIIa рецепторов – внутривенное введение гепарина натрия по схеме (табл. 2) или низкомолекулярных гепаринов (уровень обоснованности: В).
В современной практике широко используются следующие низкомолекулярные гепарины: адрепарин, дальтепарин, надропарин, тинзапарин и эноксапарин. В качестве примера остановимся подробнее на надропарине. Надропарин – низкомолекулярный гепарин, полученный из стандартного гепарина методом деполимеризации. Препарат характеризуется выраженной активностью в отношении фактора Xа и слабой активностью в отношении фактора IIа. Анти–Xа активность надропарина более выражена, чем его влияние на АЧТВ, что отличает его от гепарина натрия. Для лечения ОКС надропарин вводят п/к 2 раза в сутки в комбинации с ацетилсалициловой кислотой (до 325 мг/сут). Начальную дозу определяют из расчета 86 ЕД/кг, и ее следует вводить в/в болюсно. Затем подкожно вводят такую же дозу. Продолжительность дальнейшего лечения – 6 дней, в дозах, определяемых в зависимости от массы тела (табл. 3).
3. У больных с жизнеопасными нарушениями сердечного ритма, гемодинамической нестабильностью, развитием ОКС вскоре после инфаркта миокарда и/или наличием в анамнезе АКШ следует как можно быстрее выполнить коронароангиографию (КАГ). В процессе подготовки к КАГ следует продолжать введение гепарина. При наличии атеросклеротического повреждения, позволяющего провести реваскуляризацию, вид вмешательства выбирают с учетом особенностей повреждения и его протяженности. Принципы выбора процедуры реваскуляризации при ОКС аналогичны общим рекомендациям для данного вида лечения. Если выбрана чрескожная транслюминальная коронарная ангиопластика (ЧТКА) с установкой стента или без него, то ее можно произвести немедленно после ангиографии. В этом случае введение блокаторов IIb/IIIa рецепторов следует продолжать в течение 12 часов (для абциксимаба) или 24 часов (для тирофибана и эптифибатида). Уровень обоснованности: А.
У больных с низким риском развития инфаркта миокарда или смерти может быть рекомендована следующая тактика:
1. Прием внутрь ацетилсалициловой кислоты, b–блокаторов, возможно – нитратов и/или антагонистов кальция (уровень обоснованности: В и С).
2. Отмена низкомолекулярных гепаринов в том случае, если за время динамического наблюдения отсутствовали изменения на ЭКГ и не повышался уровень тропонина (уровень обоснованности: С).
3. Нагрузочная проба для подтверждения или установления диагноза ИБС и оценки риска неблагоприятных событий. Больным с выраженной ишемией во время стандартного нагрузочного теста (велоэргометрия или тредмил) следует выполнить КАГ с последующей реваскуляризацией. При неинформативности стандартных тестов могут быть полезны стресс–эхокардиография или нагрузочная перфузионная сцинтиграфия миокарда.
Ведение больных ОКС без подъема сегмента ST после выписки из стационара
1. Введение низкомолекулярных гепаринов в том случае, если имеют место повторные эпизоды ишемии миокарда и невозможно выполнить реваскуляризацию (уровень обоснованности: С).
2. Прием b–блокаторов (уровень обоснованности: А).
3. Широкое воздействие на факторы риска. В первую очередь – прекращение курения и нормализация липидного профиля (уровень обоснованности: А).
4. Прием ингибиторов АПФ (уровень обоснованности: А).
Заключение
В настоящее время многие лечебные учреждения в России не располагают возможностями проведения вышеупомянутых диагностических и лечебных мероприятий (определение уровня тропонинов T и I, миоглобина; экстренная коронароангиография, использование блокаторов IIb/IIIa рецепторов и др.). Можно ожидать, однако, все более широкого их включения в медицинскую практику в нашей стране уже в ближайшем будущем.
Применение нитратов при нестабильной стенокардии основывается на патофизиологических предпосылках и клиническом опыте. Данные контролируемых исследований, указывающие на оптимальные дозировки и длительность их применения, отсутствуют.
Источник
У большинства больных с острым коронарным синдромом (ОКС) на некоторых стадиях заболевания наблюдаются определенные ЭКГ-изменения. Изначально нормальная ЭКГ не исключает наличия заболевания, поскольку соответствующие ЭКГ-изменения могут развиться в дальнейшем, быстро появиться и исчезнуть.
Часто первая ЭКГ, зарегистрированная после появления симптомов (нередко — бригадой скорой помощи), является единственной, на которой обнаруживаются признаки ишемии миокарда, еще не разрешившейся до начала соответствующего лечения на догоспитальном этапе. Пациентов с соответствующей клинико-анамнестической картиной и нормальной ЭКГ следует госпитализировать для регулярного наблюдения за динамикой ЭКГ; при появлении характерных ЭКГ-изменений может быть начато соответствующее лечение.
Инфаркт миокарда с подъемом ST (пST) диагностируется при наличии характерной боли в грудной клетке, продолжающейся более 30 мин, сопровождающейся появлением подъема сегмента ST >0,2 мВ (2 мм) в двух и более соседних прекордиальных отведениях или >0,1 мВ (1 мм) в двух и более соседних отведениях от конечностей или свежей блокады левой ножки пучка Гиса. У пациентов с развивающимся ИМ этого типа:
• после развития коронарной окклюзии быстро (через 30-60 с) появляется подъем сегмента ST; как правило, он ассоциирован с тотальной пролонгированной окклюзией сосуда;
• после спонтанной или терапевтически обусловленной реперфузии артерии подъем сегмента ST исчезает медленно — в течение нескольких часов. Персистирование подъема ST указывает на отсутствие реперфузии и ассоциировано с большим размером ИМ и неблагоприятным прогнозом. Если реперфузия была поздней или оказалась неполной, то над зоной инфаркта часто можно наблюдать инверсию зубцов Т, появление патологических зубцов Q и регресс зубцов R, что свидетельствует об обширности некроза миокарда.
При успешной реперфузии, развившейся в ранние сроки ИМ пST, некроз миокарда может оказаться небольшим, в связи с чем амплитуда зубцов R остается неизменной, а патологические зубцы Q не формируются. В некоторых случаях реперфузионная терапия может быть проведена в столь ранние сроки, что инфаркт не развивается вовсе.
У небольшого числа пациентов с болью в грудной клетке и развивающимся ИМ на ЭКГ при поступлении выявляется блокада ножки пучка Гиса, обычно — левой (около 5% больных). Как правило, это ассоциировано с обширным передним ИМ и указывает на плохой прогноз. То, в каких отведениях выявляются характерные ЭКГ-изменения, отчасти позволяет судить о локализации зоны инфаркта.
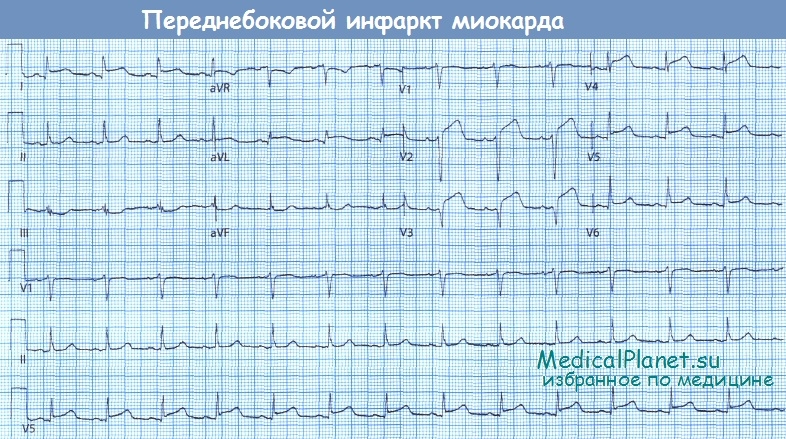
Обратите внимание на подъем сегмента ST в отведениях V2-V6, I и aVL
• Изменения в отведениях V2-V6 указывают на наличие ишемии или некроза миокарда передней стенки ЛЖ в бассейне кровоснабжения передней межжелудочковой ветви левой коронарной артерии (ЛКА). Обширный инфаркт этой локализации ассоциирован с высоким риском развития сердечной недостаточности, аритмий, механических осложнений, а также ранней смертью.
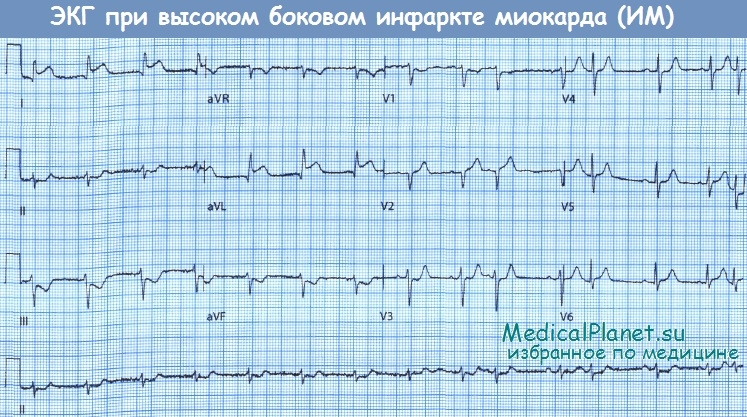
Обратите внимание на подъем сегмента ST в отведениях I и aVL с реципрокными изменениями в нижних отведениях.
При КАГ выявлен 95% стеноз высокой диагональной ветви передней межжелудочковой ветви.
• Изменения в отведениях I, aVL, V5 и V6 указывают на наличие ишемии или некроза миокарда боковой стенки ЛЖ в бассейне кровоснабжения огибающей ветви ЛКА или диагональных ветвей передней межжелудочковой ветви. Прогноз при этой локализации поражения несколько лучше, чем при обширном переднем инфаркте.

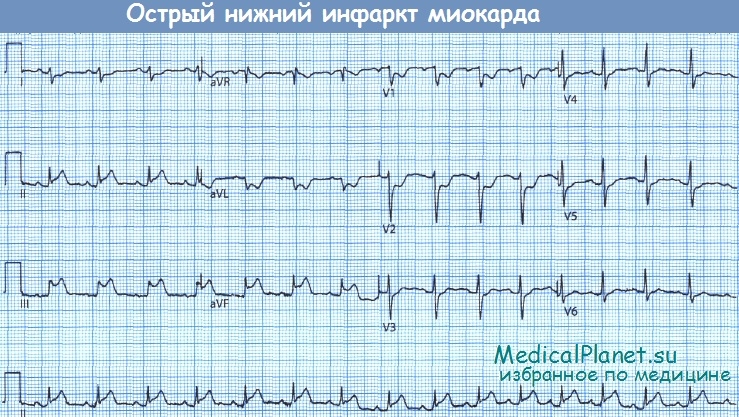
Обратите внимание на подъем сегмента ST в отведениях, обращенных к нижней стенке ЛЖ (II, III, aVF).
В отведениях, расположенных диаметрально противоположно в той же (фронтальной) плоскости (I и aVL), можно видеть реципрокные изменения.
• Изменения в отведениях II, III и aVF свидетельствуют о наличии ишемии или некроза миокарда нижней стенки ЛЖ в бассейне кровоснабжения правой коронарной артерии (ПКА). При этом по сравнению со случаями обширного переднего ИМ реже развивается сердечная недостаточность, но чаще наблюдаются брадиаритмии (поскольку окклюзия ПКА нередко сопровождается вовлечением в процесс атриовентрикулярного (АВ) соединения и активацией тонуса блуждающего нерва). Прогноз относительно благоприятный.
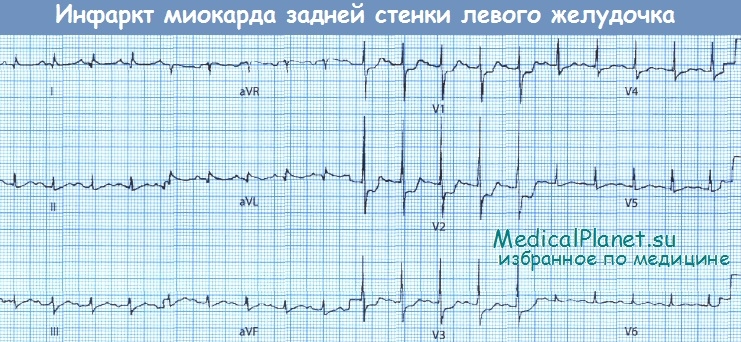
Обратите внимание на высокие зубцы R и депрессию сегмента ST в отведениях V1-V3.
• Высокие зубцы R в сочетании с депрессией сегмента ST в отведениях V1-V3 свидетельствуют об ишемии или некрозе миокарда задней стенки ЛЖ, которые часто бывают обусловлены окклюзией ПКА или огибающей ветви ЛКА.
При остром коронарном синдроме без подъема ST (бпST) наблюдаются транзиторные изменения сегмента ST (>0,5 мм), которые развиваются вместе с соответствующими симптомами в покое и могут исчезать при разрешении этих симптомов. Выраженность изменений ST коррелирует с риском нежелательных событий и летального исхода: риск развития ИМ или смерти в течение года у пациентов с депрессией ST >1 мм составляет 11%, тогда как риск этих же событий в группе больных с депрессией ST >2 мм составляет 14%.
Транзиторный подъем сегмента ST также ассоциирован с более тяжелым прогнозом. Инверсия зубцов Т или депрессия ST < 0,5 мм обладают меньшей специфичностью и предсказательной ценностью в отношении нежелательных событий, хотя появление глубоких отрицательных зубцов Т в отведениях V2-V6 ассоциировано с поражением проксимальных отделов передней межжелудочковой ветви. У более пожилых пациентов с распространенной выраженной депрессией ST часто имеется многососудистое поражение коронарного русла и плохой прогноз.
По данным одного исследования, в котором принимали участие 773 пациента, последовательно поступивших в стационар в первые 12 часов после момента возникновения боли в грудной клетке и не имевших подъема сегмента ST на ЭКГ, у 20% лиц была выявлена депрессия сегмента ST, у 26% — инверсия зубцов Т, у 11 % ЭКГ была неинформативной (из-за наличия блокады ножки пучка Гиса или ритма, навязанного искусственным водителем ритма (ИВР)), а у оставшихся 43% обследованных исходная ЭКГ была нормальной.
Оказалось, что у пациентов с нормальной ЭКГ или минимальными изменениями часто наблюдалась ишемия в бассейне кровоснабжения огибающей ветви ЛКА, которая лучше распознается при регистрации ЭКГ в задних и правых грудных отведениях.

— Читать далее «Биохимический анализ крови при остром коронарном синдроме (ОКС)»
Оглавление темы «Острый коронарный синдром (ОКС)»:
- Частота острого коронарного синдрома (ОКС) — эпидемиология
- Что такое острый коронарный синдром (ОКС)?
- Типы инфаркта миокарда — классификация
- Причины и механизмы развития острого коронарного синдрома (ОКС)
- Клиника и проявления острого коронарного синдрома (ОКС)
- Изменения ЭКГ при остром коронарном синдроме (ОКС)
- Биохимический анализ крови при остром коронарном синдроме (ОКС)
- Причины боли в грудной клетке не связанные с сердцем
- Тактика врача при боли в грудной клетке — риски для пациента
- Схема ведения пациента с болью в груди — острым коронарным синдромом (ОКС)
Источник
