Острый коронарный синдром нестабильная стенокардия

|
|
| ||||||||||||||||||||||||
Источник
Нестабильная стенокардия — это период обострения ишемической болезни сердца, сопровождающийся высоким риском развития некротических изменений миокарда и внезапной кардиальной смерти. Пациенты отмечают сильные загрудинные боли, нарушения ритма, одышку и генерализованные отеки. План диагностических мероприятий включает кардиографию, Эхо-КГ, лабораторные методы и ангиографию. Лечение базируется на комплексной медикаментозной терапии. При неэффективности консервативных мероприятий или обширном характере повреждения кардиальной мышцы применяются инвазивные методы (реваскуляризация).
Общие сведения
Нестабильная стенокардия является актуальной проблемой современной кардиологии из-за наличия плохо контролируемых клинических проявлений. Согласно последним рекомендациям, данная патология вместе с мелкоочаговым и крупноочаговым инфарктом миокарда входит в понятие острого коронарного синдрома, соответственно, представляет серьезную угрозу для жизни и здоровья пациента. В 25% наблюдений заболевание завершается некротическим процессом в миокарде, 80% из них — в первые семь дней с начала обострения. Летальность составляет около 15%, наиболее высокий уровень смертности наблюдается у лиц с массивной гибелью кардиомиоцитов, поражающей все кардиальные стенки.
Нестабильная стенокардия
Причины
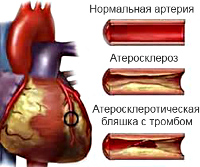
К настоящему времени установлено, что основным этиологическим фактором прогрессирующего течения ишемической болезни в целом и нестабильной стенокардии в частности является постепенное сужение просвета коронарных артерий. Это создает предпосылки для некроза кардиомиоцитов, ухудшает прогноз для пациента. Основной причиной патологического процесса считается атеросклероз. Отложение липидов на эндотелии коронарных сосудов ведет к формированию бляшки, способной значительно снизить объем кровотока по артерии.
Размер образования имеет второстепенное значение, на первый план выходит наличие большого липидного ядра и тонкой покрышки, при разрыве которых начинают формироваться тромбы. Одновременно с этим поврежденные сосуды становятся чрезмерно восприимчивыми к сосудосуживающим веществам, выделяемым тромбоцитами, что влечет за собой дополнительное сужение просвета артерий.
Патогенез
Основные патогенетические механизмы дестабилизации стенокардии связаны с формированием тромбоцитарного агрегата. Развитию тромбоза коронарной артерии предшествует поражение сосудистой стенки атеросклеротическими бляшками с их последующим разрывом. Чаще ему подвергаются липидные образования, которые обладают обширным подвижным растущим ядром, занимающим более половины их объема, и тонкой соединительнотканной оболочкой. В такой бляшке обычно присутствует значительное количество лимфоцитов и макрофагов, способных быстро инициировать воспалительную реакцию.
Надрыву способствует критическая масса бляшки, окисление ее содержимого, высокое артериальное давление и физические нагрузки. Затем начинается процесс тромбообразования с активацией факторов свертывания крови. Сформированный агрегат состоит из фибрина, эритроцитов и лейкоцитов, обычно имеет протяженность около 1 см. Нестабильная стенокардия также может развиваться на фоне коронароспазма, обусловленного нарушением функции эндотелия и повышением его чувствительности к вазоконстриктивным веществам.
Классификация
В практической медицине часто используют классификацию, согласно которой патология делится на три класса в зависимости от скорости формирования болевого синдрома: дебютная (1 класс), развившаяся в течение месяца (2 класс) и за последние 48 часов (3 класс). Однако эта номенклатура не учитывает этиологические и клинические особенности заболевания. Поэтому общепризнанным среди практикующих кардиологов считается выделение следующих форм нестабильной стенокардии:
- Впервые возникшая. Приступы загрудинных болей появились впервые либо после длительного (до нескольких лет) бессимптомного периода. Обычно пациенты ощущают боли на фоне активной физической нагрузки, выявляется тенденция к увеличению частоты и интенсивности пароксизмов.
- Прогрессирующая. За последние 30 дней больной отмечает значительное увеличение частоты приступов (в том числе появление боли в покое), их продолжительности, потребности в нитратах. Обычно он может указать точную дату начала негативных изменений. Патология нередко сочетается с аритмиями и снижением функции левого желудочка.
- Спонтанная. Стенокардия с возникающими единичными приступами, не зависящими от физической активности, продолжительностью более 15 минут. Нитроглицерин недостаточно эффективен, наблюдаются признаки ишемии на ЭКГ, однако некроз не развивается.
- Вариантная (стенокардия Принцметала). Болевой синдром возникает в покое, имеет высокую интенсивность, длится более 10 минут. Особенность данной формы — появление кардиалгии в одно и то же время суток, наличие выраженного подъема сегмента ST на кардиограмме. В межприступный период заболевание себя никак не проявляет, пациент может выполнять любую физическую работу без последствий.
- Постинфарктная. Появление, учащение и усиление приступов через 1-10 дней после перенесенного инфаркта миокарда. Этот вариант болезни представляет опасность из-за возможного расширения зоны некроза, значительного ухудшения работы левого желудочка.
Симптомы нестабильной стенокардии
Клиническая картина включает несколько обязательных признаков. Основной симптом – боль средней или высокой интенсивности сжимающего либо давящего характера длительностью от 10-15 минут, которая локализуется за грудиной, по левому ее краю, отдает в левую руку, плечо, лопатку, левую часть шеи или нижнюю челюсть. Кардиалгия слабо купируется нитроглицерином, часто требует неоднократного приема, имеет тенденцию к прогрессированию — увеличению частоты приступов.
Выделяются провоцирующие боль факторы: физическая активность, эмоциональные потрясения, неблагоприятный тип погоды, обильный прием пищи. Особенностью нестабильной формы патологии является невозможность установления четкой закономерности между интенсивностью воздействий и развитием симптома. Кардиалгия часто наблюдается в покое или при минимальной нагрузке (наклоны тела, ходьба по дому). К другим признакам относят нарушения ритма и проводимости — увеличение частоты кардиальных сокращений, ощущение перебоев в работе сердца. На этом фоне возможно развитие одышки, чувства нехватки воздуха.
Осложнения
Из-за прогрессирующего течения нестабильная стенокардия часто становится причиной развития осложнений. Основными неблагоприятными последствиями являются инфаркт миокарда и увеличение вероятности внезапной сердечной смерти. Возможны кардиальные аритмии: патологическая тахикардия, брадикардия, экстрасистолии, блокады проведения импульса. Постоянный характер процесса сказывается непосредственно на миокарде, что приводит к развитию хронической сердечной недостаточности по обоим кругам кровообращения. В тяжелых случаях исходом ХСН становится отек легких и гибель пациента.
Диагностика
Нестабильная стенокардия имеет достаточно неспецифические признаки, поэтому физикальное обследование дает крайне скудные данные. Помимо боли могут отмечаться симптомы сердечной недостаточности и нарушений гемодинамики: генерализованные отеки, одышка, быстрая утомляемость. Уточняются предрасполагающие факторы риска, семейный анамнез. На первом этапе диагностики основной задачей является исключение инфаркта, затем – внесердечных причин кардиалгий и неишемических патологий сердца. В клинической практике используются следующие методы:
- Электрокардиография. Типичными признаками на ЭКГ являются ишемические изменения – элевация сегмента ST и инверсия зубца Т в двух последовательных отведениях. Важно отслеживание признаков в динамике, сравнение текущей картины с предшествующими записями. Полностью нормальная ЭКГ при наличии симптомов не исключает ОКС и стенокардию, однако вынуждает расширить диагностический поиск.
- Лабораторные методы. В общем анализе крови обнаруживаются признаки воспаления — лейкоцитоз, повышение СОЭ. В биохимическом анализе определяется количество холестерина, липидных фракций, глюкозы. Это необходимо для оценки риска атеросклеротического поражения коронарных сосудов. Важнейшее значение имеет уровень тропонинов, позволяющий с точностью установить наличие инфаркта, глубокого ишемического повреждения кардиомиоцитов.
- Эхокардиография. УЗИ сердца выполняется для уточнения размеров камер, миокардиальной структуры, внутрикардиальной гемодинамики и состояния клапанной системы. Возможно выявление нарушений сократимости. Процедура может проводиться в стресс-режиме с физической нагрузкой для установления функционального класса патологии. Нормальная картина Эхо-КГ не исключает наличия нестабильной стенокардии.
- Коронарография. Это инвазивное рентгенологическое исследование коронарных сосудов дает возможность определить степень сужения артерий и причину данного явления — спазм, наличие атеросклеротических бляшек с оценкой их состояния, тромбы в просвете. На основе полученной информации можно решить вопрос о необходимости оперативного лечения.
Дифференциальная диагностика проводится с некоронарными причинами болезненных ощущений в области сердца, способными имитировать инфаркт миокарда. Чаще всего заболевание дифференцируют с гипертрофической кардиомиопатией, пороками, миокардитом, перикардитом и кардиальной аневризмой. Необходимо исключить сосудистые патологии: тромбоэмболию легочной артерии, расслоение стенки аорты. В последнюю очередь рассматривают внесердечные причины кардиалгии: межреберную невралгию, плеврит и пневмонию.
Лечение нестабильной стенокардии
Диагностированная патология требует скорейшей госпитализации для наблюдения и лечения. Назначается строгий постельный режим, бессолевая диета, проводится весь спектр необходимых клинических исследований. Обязательной является запись ЭКГ в динамике. Основные цели включают предотвращение развития инфаркта, уменьшение симптоматики, улучшение качества жизни и прогноза пациента. При адекватной терапии, благоприятном течении заболевания стабилизация наступает через одну-две недели. Основным методом остается медикаментозное воздействие, которое предполагает использование средств нескольких основных фармакологических групп:
- Антиангинальные препараты. Необходимы для купирования непосредственно стенокардии. Назначаются нитраты, способствующие расширению просвета сосудов и улучшению кровоснабжения сердечной мышцы, уменьшающие преднагрузку. Также используются кардиоселективные бета-блокаторы, антагонисты кальциевых каналов, уменьшающие частоту сердечных сокращений и потребность миокарда в кислороде. В экстренных случаях может применяться нейролептаналгезия путем внутривенного введения сильных обезболивающих средств.
- Тромболитические препараты. Обязательными составляющими лечебной программы являются дезагреганты (аспирин, клопидогрель, тиклопидин) и прямые антикоагулянты (гепарин), которые препятствуют тромбообразованию. При отсутствии явных противопоказаний требуется длительный прием препаратов данных групп.
- Гиполипидемические препараты. В долгосрочной перспективе применяются статины, способствующие нормализации уровня холестерина и назначаемые независимо от его исходного уровня. Постоянный прием достоверно снижает общую смертность, вероятность повторных приступов и осложнений. Обычно используется аторвастатин или симвастатин. Возможна комбинация с никотиновой кислотой.
Сохранение кардиалгии, несмотря на проводимую терапию, наличие обширной зоны ишемии с прогрессирующим характером процесса и поражение крупных коронарных артерий являются показаниями для назначения инвазивных методов воздействия. Выбор способа реваскуляризации зависит от данных коронароангиографии. Осуществляют транслюминарную коронарную ангиопластику, коронарное шунтирование. Эти оперативные вмешательства лишь в незначительной степени улучшают отдаленный прогноз пациента, однако значительно повышают качество его жизни и практически полностью устраняют симптоматику.
Прогноз и профилактика
При своевременной госпитализации, адекватно проведенном лечении и соблюдении врачебных рекомендаций прогноз относительно благоприятный. Эффективной профилактикой является предотвращение ожирения, отказ от вредных привычек (прежде всего – курения), минимизация стрессовых воздействий. Существенную роль играет регулярная физическая активность, степень которой зависит от возможностей больного. Это может быть ходьба, бег, катание на велосипеде или лыжах, плавание. Необходимо контролировать артериальное давление, рационально и сбалансировано питаться.
Источник
