Острый коронарный синдром лекция терапия


Острый коронарный синдром. Доцент кафедры факультетской терапии № 2 Довголис С. А.

ИБС, как любое хроническое заболевание, протекает с периодами стабильного течения и обострения. Период обострения ИБС обозначают как острый коронарный синдром (ОКС)
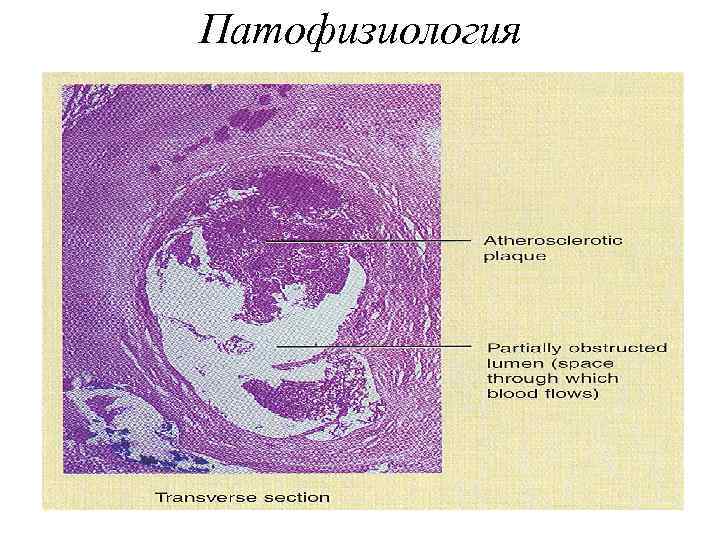
Патофизиология

Патофизиология ОКС Главной причиной острого или подострого первичного уменьшения снабжения миокарда кислородом является разрыв нестабильной атеросклеротической бляшки или эрозия ее «покрышки»

• Активный разрыв бляшки связан с секрецией макрофагами протеолитических ферментов, уменьшающих прочность фиброзной покрышки бляшки. • Пассивный разрыв основывается на физических силах, которые возникают в слабейшей точке фиброзной покрышки.

• Тромб на месте разрыва или эрозии бляшки за короткий срок приводит к окклюзии коронарной артерии. • Микротромбоэмболия при распаде тромба на мелкие части, приводит к образованию мелких зон некроза. • Вазоконстрикция. вследствие высвобождения вазоконстрикторных субстанций: серотонина и тромбоксана А 2 (при стенокардии Принцметала).

Острый коронарный синдром — любая группа клинических признаков и симптомов, позволяющих подозревать инфаркт миокарда или нестабильную стенокардию; — рабочий диагноз на 24 часа.

Формы ОКС по клиническим и ЭКГ-признакам:

Клинические признаки ишемии миокарда (ЕОК 2007) • симптомы ишемии – типичный болевой синдром или его эквиваленты; • ЭКГ-признаки новой ишемии: новые изменения ST-T или новая блокада левой ножки пучка Гиса, возникновение патологического зубца Q; • доказательства новой потери жизнеспособного миокарда, или новое нарушение локальной сократимости миокарда по данным Эхо. КГ, сцинтиграфии миокарда.

Нестабильная стенокардия острый процесс ишемии миокарда, тяжесть и продолжительность которого недостаточны для развития некроза миокарда. 1) Стенокардия покоя (длительностью ≥ 20 мин), • 2) Впервые возникшая (

МКБ-10 • Нестабильная стенокардия с гипертензией • Стенокардия с документально подтвержденным спазмом с гипертензией

Нестабильная стенокардия • ИБС: нестабильная впервые возникшая стенокардия ФК III (или IV) • ИБС: нестабильная прогрессирующая стенокардия ФК III (или IV) Не является нестабильной стенокардией • ИБС: впервые возникшая стенокардия ФК I (или II) • ИБС: прогрессирующая стенокардия ФК II

Биохимические маркеры повреждения миокарда. • двукратное повышение уровня тропонинов или МВКФК. • Для выявления или исключения повреждения миокарда необходимы повторные взятия крови и измерения в течение 3 ч после поступления и после любого эпизода сильной боли и грудной клетке.

Биохимические маркеры повреждения миокарда. • Тропонины повышаются в первые 2 -4 ч. • При небольших некрозах нормализуются через 2 -3 дня. • При больших некрозах остаются повышенными до 2 -х недель

Повышение уровня тропонинов в отсутствие данных о наличии ИБС • Контузия сердца или хирургическое вмешательство: абляция, стимуляция, и т. д. • Застойная сердечная недостаточность – острая и хроническая. • Расслоение аневризмы аорты. • Пороки аортальных клапанов. • Гипертрофическая кардиомиопатия. • Тахи- брадиаритмии или блокады. • Рабдомиолиз с повреждением сердца. • Эмболия легких, тяжелая легочная гипертензия. • Почечная недостаточность. • Острое неврологическое заболевание, в т. ч. инсульт, субарахноидальное кровоизлияние. • Инфильтративные заболевания: амилоидоз, гемохроматоз, саркоидоз, склеродермия и др. • Воспалительные заболевания: миокардиты, эндо-/перикардиты. • Интоксикация лекарствами или кардиотоксинами. • Тяжелобольные, особенно с дыхательной недостаточностью или сепсисом, ожогами, особенно при поражении более 30% поверхности тела. • Чрезвычайное физическое усилие.

Универсальное определение ИМ 1(ЕОК 2007) Любое из следующих условий соответствует диагнозу ИМ: • Выявление повышения и/или уменьшения сердечных биомаркеров (тропонинов, МВКФК) в 2 раза и более наряду по крайней мере, с одним из признаков ишемии миокарда; • Внезапная сердечная смерть, включая остановку сердца, которой часто предшествуют — клинические симптомы, предположительно свидетельствующие об ишемии миокарда, — ЭКГ признаки, — и/или признаки свежего тромба при КАГ и/или аутопсии. При этом смерть случилась до взятия образцов крови или до появления в крови сердечных биомаркеров.

Универсальное определение ИМ 2 • ИМ, вызванный ЧКВ: увеличение биомаркеров более чем в 3 раза у больных с исходно нормальным уровнем тропонинов • Перипроцедурный некроз миокарда при ЧКВ: повышение биомаркеров в 2 раза. • ИМ, вызванный тромбозом стента. • ИМ, вызванном АКШ: увеличении биомаркеров более чем в 5 раз или появлении ЭКГ признаков, или ангиографически доказанной окклюзии шунта или собственной артерии, или новом нарушении локальной сократимости миокарда, у больных с исходно нормальным уровнем тропонинов. • Перипроцедурный некроз миокарда при АКШ: повышение биомаркеров в 2 раза · Патологоанатомические данные об ОИМ.

МКБ-10 • • • • Острый инфаркт миокарда (ОИМ) ОИМ трансмуральный передней стенки с гипертензией ОИМ трансмуральный нижней стенки с гипертензией ОИМ трансмуральный других уточненных локализаций с гипертензией ОИМ трансмуральный неуточненной локализации с гипертензией ОИМ субэндокардиальный с гипертензией ОИМ неуточненный с гипертензией

МКБ-10 • • Повторный ИМ передней стенки с гипертензией Повторный ИМ нижней стенки с гипертензией Повторный ИМ другой уточненной локализации с гипертензией • Повторный ИМ неуточненной локализации с гипертензией

Инфаркт миокарда • ИБС: острый инфаркт миокарда трансмуральный (или крупноочаговый, или субэндокардиальный) передней стенки левого желудочка от дд. мм. гггг. • ИБС: повторный инфаркт миокарда трансмуральный (или крупноочаговый, или субэндокардиальный) передней стенки левого желудочка от дд. мм. гггг. • ИБС: постинфарктный кардиосклероз.

ИМ без подъема ST (ИМБП ST) – острый процесс ишемии миокарда достаточной тяжести и продолжительности, чтобы вызвать некроз миокарда. Имеется двукратное повышение уровня хотя бы одного биохимического маркера некроза (тропонин Т и I, МВКФК) миокарда при отсутствии подъемов сегмента ST на начальных ЭКГ.

ИМ без подъема ST (ИМБП ST) • Встречается чаще • Больные старше, много сопутствующих заболеваний • Госпитальная летальность меньше, 6 месячная – аналогична, а годовая – больше, чем при ИМ с подъемом ST.





• Главный метод лечения ОКС без подъема сегмента ST — хирургическая реваскуляризация, включающая ЧКВ и АКШ. • Всем пациентам, имеющим показатели высокого риска тромбоза и прогрессирования ИМ показана немедленная КАГ.

Показатели высокого риска тромбоза и прогрессирования ИМ • Продолжающаяся или рецидивирующая ишемия • Изменения ST-T (депрессия или подъем >0, 1 m. V) • Глубокая депрессия ST-T V 2 -4 – признак трансмуральной ишемии задней стенки • Нестабильная гемодинамика • Рецидивирующие желудочковые аритмии
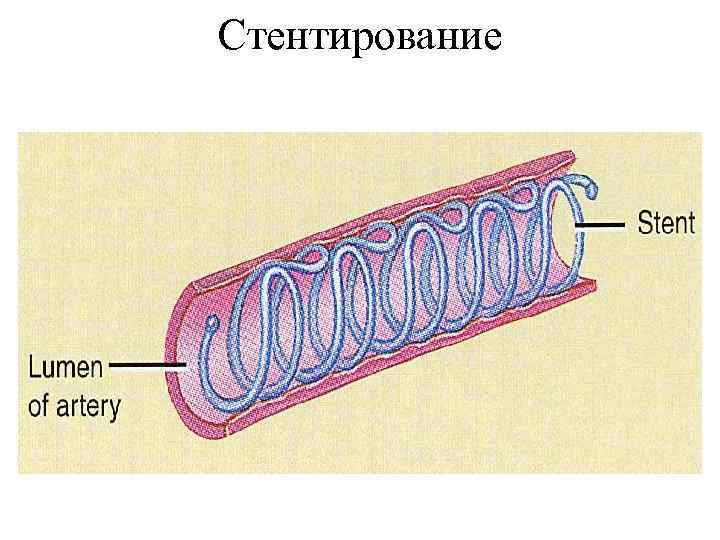
Стентирование
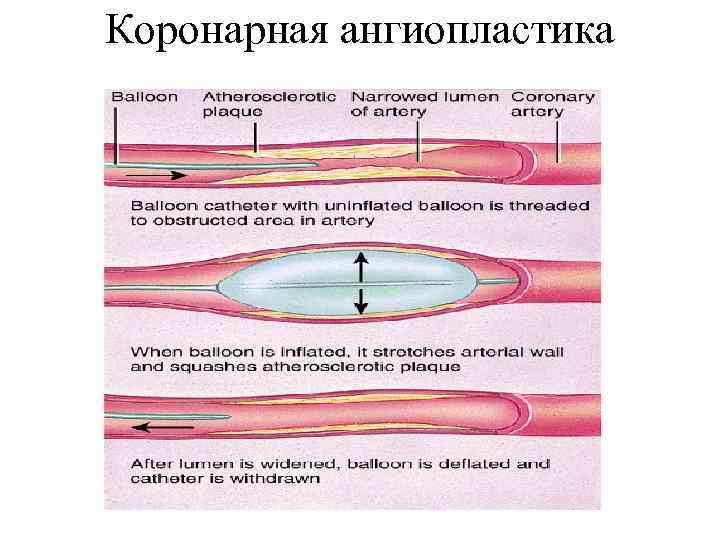
Коронарная ангиопластика
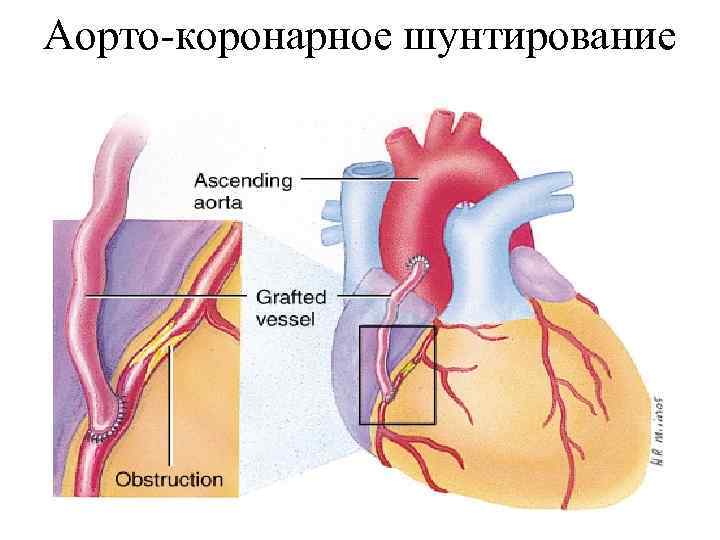
Аорто-коронарное шунтирование

Инвазивная терапия • ранняя (в первые 24 ч) – пациентам, имеющим несколько факторов высокого риска. • поздняя (в первые 72 ч) – пациентам с рецидивирующими симптомами или стрессиндуцируемой ишемией. • Немедленная (в первые 2 ч) – пациентам очень высокого риска (рефрактерная стенокардия, наличие ХСН, аритмий, нестабильной гемодинамики). • Инвазивная терапия не желательна пациентам низкого риска.

Антиишемические препараты. • БАБ предотвращают развитие ИМ и снижают смертность, рекомендуются всем больным при отсутствии противопоказаний. Цель — достижение ЧСС 50 -60 в минуту в покое. • Нитраты применяют при сохранении эпизодов ишемии миокарда сначала в/в, потом per os. . • Антагонисты кальция недигидропиридиновые (дилтиазем и верапамил) возможно назначать больным без ХСН при наличии противопоказаний к бетаблокаторам, или при недостаточном эффекте бетаблокаторов и нитратов.

Антитромботические препараты • Антикоагулянты следует назначать всем больным при отсутствии противопоказаний. • Фондапаринукс – лучший по соотношению польза/риск. • При неотложной инвазивной терапии: нефракционированный гепарин и фондапаринукс • Эноксапарин – при низком риске кровотечений. • Бивалирудин – при высоком риске кровотечений. • При консервативной тактике лечения антикоагулянты вводят на протяжении всего пребывания в стационаре.

Антитромбоцитарные агенты • Аспирин в дозах от 75 до 150 мг/сут. , рекомендуется всем больным с подозрением на ОКС при отсутствии противопоказаний. • Антагонисты рецепторов к аденозиндифосфату: дополнительно к аспирину при отсутствии риска кровотечения в течение года; и при наличии противопоказаний к аспирину. Тикагрелор рекомендуется всем. Прасугрел назначается перед ЧКВ, если больной не принимал клопидогрель. Клопидогрел – если эти препараты недоступны или противопоказаны. • Блокаторы гликопротеиновых IIb/IIIa (GP IIb/IIIa) рецепторов тромбоцитов: абсиксимаб из-за высокого риска кровотечений не входит в программу лечения ОКС. • Ингибиторы протоновой помпы профилактика ЖКК.





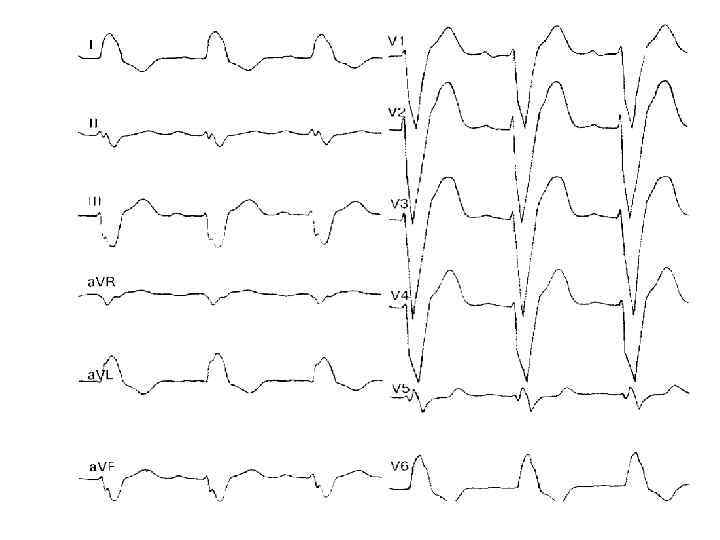
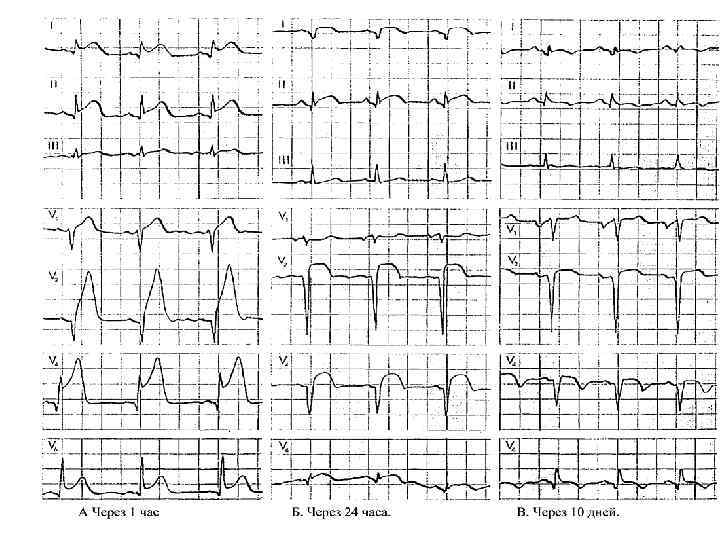
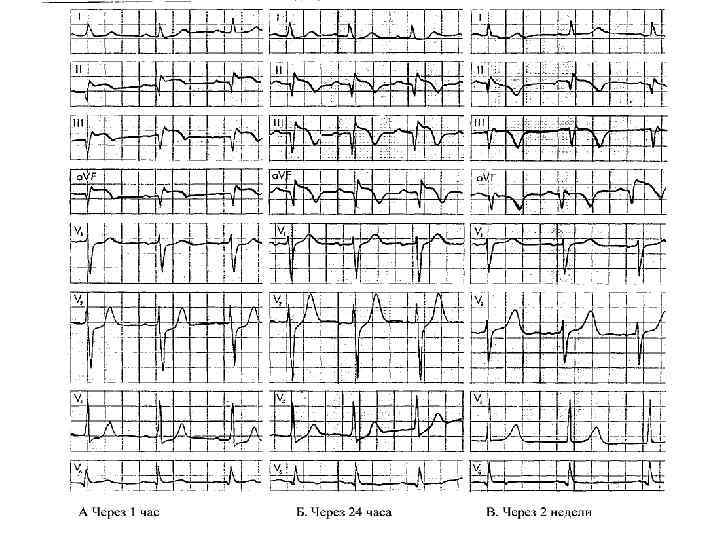

Биомаркеры некроза • Необходимо исследовать при первом осмотре и через 3 часов. Для установления диагноза ИМ достаточно однократное выявление повышения уровня тропонинов в 2 раза и более. • При отсутствии возможности определить уровень тропонинов альтернативой является двукратное повышением МВ КФК. • Рецидив ИМ ставится при увеличении МВ КФК на 20% по сравнению со вторым значением. Для тропонинов это значение составляет 5 -7%. • не стоит ждать результатов анализов для начала реперфузионной терапии.

• Лечение инфаркта миокарда начинается с момента первого контакта с мед. персоналом. • ЭКГ снимается в первые 10 мин, после этого начинается мониторирование ЭКГ.






Тромболитики • Стрептокиназа (СК) • Альтеплаза (t. PA) • Ретеплаза (r-PA) • Тенектеплаза (TNK-t. PA)


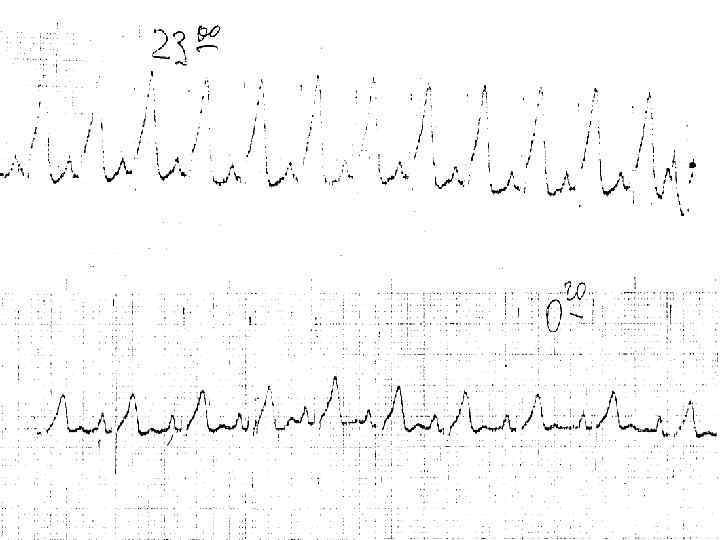



Осложнения ИМ • Острая сердечная недостаточность: отек легких, кардиогенный шок. • Механические осложнения: острый и подострый разрывы свободной стенки, межжелудочковой перегородки, митральная регургитация. • Аритмии и нарушения проводимости: желудочковые и наджелудочковые аритмии, синусовая брадикардия, блокады. • Глубокий венный тромбоз и легочная эмболия. • Внутрижелудочковые тромбы и системная эмболия. • Перикардиты. • Поздние желудочковые аритмии. • Постинфарктная стенокардия.

МКБ-10 • • • • Некоторые текущие осложнения ОИМ Гемоперикард как ближайшее осложнение ОИМс гипертензией Дефект межпредсердной перегородки как текущее осложнение ОИМ с гипертензией Дефект межжелудочковой перегородки как текущее осложнение ОИМ с гипертензией Разрыв сердечной стенки без гемоперикарда как текущее осложнение ОИМ с гипертензией Разрыв сухожильной хорды как текущее осложнение ОИМ с гипертензией Разрыв сосочковой мышцы как текущее осложнение ОИМ с гипертензией

МКБ-10 • Тромбоз предсердия, ушка предсердия и желудочка сердца как текущее осложнение ОИМ • Тромбоз предсердия ушка предсердия и желудочка сердца как текущее осложнение ОИМ с гипертензией • Другие текущие осложнения ОИМ с гипертензией

Вторичная профилактика. Общие мероприятия • Прекращение курения; • Оптимальный контроль уровня гликемии при сахарном диабете; • Контроль АД при артериальной гипертензии. • Диета Средиземноморского типа. • Добавление 1 г рыбьего жира, содержащего n-3 полиненасыщенную жирную кислоту.

Вторичная профилактика. Медикаментозная профилактика • Аспирин 75 -150 мг ежедневно всем. • Клопидогрель 75 мг ежедневно в течение года всем, в т. ч. при непереносимости аспирина. • Бетаблокатор при отсутствии противопоказаний. • Ингибитор АПФ. • БРА при непереносимости ингибитора АПФ. • Статины если ХС>190 мг/дл или ХС ЛПНП>115 мг/дл. • Антагонисты альдостерона при ФВ

Вторичная профилактика. Медикаментозная профилактика • Антагонисты кальция (дилтиазем или верапамил) при противопоказаниях к бетаблокаторам и без ХСН. • Противопоказаны нитраты без стенокардии.
Источник

Острый коронарный синдром (ОКС) — тяжелое состояние, обусловленное нарушением коронарного кровообращения и ишемией миокарда. Когда кровоснабжение сердечной мышцы полностью прекращается, наступает гипоксия, являющаяся непосредственной причиной инфаркта и летального исхода. Этот смертельно опасный патологический процесс в простонародье называют предынфарктным состоянием или сердечным приступом. ОКС — обобщающее понятие, включающее ряд процессов, равных по происхождению и похожих по течению, но отличающихся прогнозом и вероятностью излечения.
Заболевания сердечно-сосудистой системы, в основе которых лежит синдром коронарной недостаточности, обозначают термином ОКС. Так врачи-клиницисты называют болезни сердца, при которых ухудшается его кровоснабжение: инфаркт миокарда и нестабильную стенокардию. Эти недуги имеют схожие начальные проявления, патофизиологические механизмы и некоторые принципы лечения. Именно поэтому понятие «острый коронарный синдром» было введено в медицинскую практику. Его используют при постановки предварительного диагноза, когда до конца не выяснены все характеристики имеющегося у больного патологического процесса.
Острый коронарный синдром имеет код по МКБ-10 — 124.9 и наименование «Острая ишемическая болезнь сердца неуточненная». Причинами патологии чаще всего являются: тромбозы и тромбоэмболии, обусловленные надрывом атеросклеротической бляшки или эрозией эндотелия коронарной артерии. Существует особая форма синдрома, имеющая аллергическое происхождение. Она связана с избыточной продукцией медиаторов воспаления тучными клетками. Симптомами синдрома являются: одышка, нарушение сердечного ритма, давящая боль в груди, возникающая в покое или при незначительном физическом напряжении. Самым опасным признаком ОКС считается внезапная остановка сердца. Такой диагноз обычно ставится в реанимационном отделении.

Коронарная болезнь протекает с явно выраженными периодами обострения и ремиссии. ИБС обостряется под воздействием провоцирующих факторов. При этом развивается ее легкая форма – нестабильная стенокардия или тяжелая форма – инфаркт миокарда. В первом случае острая ишемия сердечной мышцы не приводит к некрозу. Из-за сужения или закупорки коронарных артерий происходят трофические изменения, которые развиваются постепенно, медленно, ступенчато. После воздействия триггерного фактора возникает приступ ОКС. При инфаркте миокарда наступает необратимая клеточная смерть. Эта патология намного опасней — она сопровождается сильными болями в груди, нарушением дыхания и сознания, лавинообразной гибелью кардиомиоцитов. Деструкция значительных участков проявляется максимально выраженной симптоматикой. При стенокардии отсутствуют ЭКГ-признаки некроза миокарда и специфические биохимические маркеры в крови. Возможен переход одной клинической формы ИБС в другую.

Характерная клиника синдрома позволяет быстро поставить диагноз и помочь больному. Чтобы спасти ему жизнь, следует знать алгоритм оказания неотложной медицинской помощи и суметь выполнить все необходимые мероприятия до приезда квалифицированных специалистов. Экстренное лечение ОКС поможет избежать развития серьезных осложнений и смертельного исхода. Оно оказывается эффективным только при условии ранней диагностики. Общетерапевтические мероприятия, назначаемые больным, зависят от клинических проявлений, выраженности патологических изменений и общего самочувствия пациента.
В настоящее время острый коронарный синдром является актуальной медицинской проблемой. Это связано с высокой частотой его возникновения и необходимостью проведения профилактических мероприятий. Разработка и внедрение новой медицинской стратегии позволяет спасти жизнь больным с ОКС.
Этиология
К развитию острого коронарного синдрома приводят различные провоцирующие факторы и патологические процессы.
Атеросклероз венечных артерий — основная причина болезни. Жироподобные вещества, формирующие бляшку, сужают сосуды и затрудняют ток крови через суженное место. Сердце перестает полноценно качать кровь, богатую кислородом. Это приводит к боли в груди и инфаркту. На ранних стадиях процесса липидные структуры хорошо растворимы. По мере развития патологии они кальцифицируются и становятся твердыми как камень. Избавиться от таких образований можно только хирургических путем.

Когда поверхность атеросклеротической бляшки разрывается, на месте повреждения образуется тромб, просвет сосуда суживается, нарушается его проходимость. Эти морфологические элементы недуга уменьшают коронарный кровоток и нарушают кровоснабжение миокарда. Кровь перестает циркулировать нормально, интенсивность работы сердца повышается, чтобы компенсировать сопротивление. У больных поднимается давление и учащается пульс. Если ток крови полностью прекращается из-за бляшки или тромба, перекрывающих сосудистый просвет, развивается необратимый процесс – инфаркт миокарда, возникает генерализованная сосудистая дисфункция.
В настоящее время отсутствует единая теория происхождения острого коронарного синдрома. С помощью статистических и экспериментальных данных ученым удалось выявить основные факторы, которые чаще всего приводят к развитию коронарных заболеваний.

Факторы, запускающие атеросклеротический процесс и предрасполагающие к развитию синдрома:
- Стрессовое воздействие, психоэмоциональное перенапряжение, нервное потрясение,
- Стойкий спазм сосудов различного происхождения,
- Послеоперационные осложнения,
- Эмболия коронарных артерий,
- Воспаление сосудистой стенки,
- Врожденные аномалии сердечных структур,
- Избыточный вес,
- Курение,
- Употребление наркотиков,
- Отсутствие физической активности,
- Нарушение баланса жиров в крови,
- Алкоголизм,
- Генетическая предрасположенность к сердечно-сосудистым патологиям,
- Повышенная свертываемость крови,
- Высокое артериальное давление,
- Сахарный диабет,
- Аутоиммунные или инфекционные васкулиты,
- Общее переохлаждение организма,
- Прием некоторых медикаментов,
- Возраст старше 55 лет.

Существуют вторичные провоцирующие факторы, приводящие к развитию ОКС и не связанные с ишемией сердечной мышцы. Это неатеросклеротические причины недуга, способные вызвать инфаркт миокарда. К ним относятся:
- Травматическое повреждение,
- Длительная инсоляция,
- Гиперфункция щитовидной железы,
- Артерииты.
Патогенез
ОКС — смертельно опасное состояние, требующее оказания неотложной медицинской помощи и проведения экстренных реанимационных мероприятий. Заболевание, вызванное первичным поражением коронарных артерий или вторичным их изменением, протекает в различных клинических формах, имеющих сходные диагностические и терапевтические особенности. Малейшее промедление или неправильные действия первой помощи могут привести к летальному исходу.

Патогенетические звенья ОКС:
- Воздействие этиологических факторов,
- Тромбоз венечных сосудов,
- Выделение из тромбоцитов биологически активных веществ — тромбоксана, гистамина,
- Спазм артерий,
- Падение интенсивности кровотока в сердце,
- Ухудшение кровоснабжения миокарда,
- Скопление токсинов, угнетающих сократительную способность,
- Гиперпродукция адреналина и ионов кальция,
- Стойкое сужение коронарных сосудов,
- Блокировка противосвертывающей системы,
- Выброс в кровь ферментов, разрушающих клетки в зоне некроза,
- Образование рубца в сердечной мышце,
- Нарушение сократительной функции сердца,
- Не способность камер сердца адекватно функционировать,
- Падение сатурации кислорода,
- Слабое питание головного мозга, отдаленных органов и систем.
Степень перекрытия сосудов сердца бляшкой или тромбом во многом определяет механизм развития синдрома:
- Частичное сужение просвета – периодические приступы стенокардии,
- Полная окклюзия — появление дистрофических очагов в миокарде, быстро трансформирующихся в некроз,
- Внезапные ишемические изменения — фибрилляция желудочков и смертельный исход.

Суть патологии независимо от типа и формы процесса – нарушение питания сердечной мышцы, обусловленное стенозом или закупоркой коронарных артерий. Основная причина, запускающая сложный каскад патогенетических реакций – атеросклероз, врожденные или приобретенные пороки. Острый коронарный синдром с течением времени может привести к гибели больного. Восстановление требует срочных мер.
Симптоматика
Боль в груди или кардиалгия — основной клинический признак ОКС. Этот симптом возникает первым, носит приступообразный характер и иррадиирует в плечо или руку. При стенокардии боль сжимающая, жгучая, давящая, непродолжительная, а при инфаркте она интенсивная, колющая и режущая, приводящая к болевому шоку и требующая немедленной госпитализации. Боль настолько выражена, что не дает шевелиться и нормально дышать. Лица с ОКС не могут найти удобного положения, мечутся и боятся умереть.

Ангинозная боль часто связана с предшествующим физическим или эмоциональным перенапряжением. При инфаркте она длится больше часа и приносит больному сильнейшие страдания. При стенокардии приступ продолжается десять минут и повторяется периодически. Боль практически не купируется нитроглицерином. Для ее снятия используют наркотические анальгетики.
Симптомы, сопровождающие боль в груди и не являющиеся обязательными:
- Холодный пот,
- Колебания артериального давления,
- Эйфория и двигательное перевозбуждение,
- Беспокойство и тревога,
- Помрачение сознания,
- Паника и страх,
- Предобморочное или синкопальное состояние,
- Бледность кожи,
- Цианоз носогубного треугольника,
- Одышка, удушье,
- Кашель,
- Тошнота и рвота,
- Изжога,
- Абдоминальная боль,
- Головокружение,
- Беспричинная слабость.
Представленные моменты — основа коронарного синдрома. Проявления болезни не могут быть одинаковыми у всех людей. Их сочетание позволяет опытным специалистам быстро и правильно поставить предварительный диагноз. Симптоматика может отличаться в зависимости от пола и возраста больного, степени нарушения кровообращения и индивидуальных особенностей организма, а также наличия сопутствующих заболеваний. Подобная клиническая картина должна насторожить больного и заставить его обратиться к врачу. Следует очень серьезно относиться к симптомам ОКС, поскольку это состояние является жизнеугрожающим.
Постановка диагноза
Больных с подозрением на ОКС осматривают, анализируют их жалобы, проводят аускультацию и перкуссию сердца, измеряют артериальное давление и пульс.
Электрокардиографическое исследование – главный диагностический метод ОКС. ЭКГ необходимо сде?
