Острый инфекционный мононуклеоз код по мкб 10

Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Инфекционный мононуклеоз.

Лимфоаденопатия при инфекционном мононуклеозе
Описание
Инфекционный мононуклеоз – это антропонозная инфекция с характерными симптомами и изменениями гемограммы. Заболевание впервые описано Н. Ф. Филатовым в 1885 году.
Причины
В 1938 году было доказано, что возбудителем инфекционного мононуклеоза является вирус, который фильтрируется по типу вируса герпеса. В 1964 году вирус был детально описан Эпштейном и Барром. Болеют этой патологией преимущественно дети, чаще мальчики, и лица молодого возраста. Заболевание передается воздушно-капельным и пероральным путем от больного человека. Лимфатическими путями вирус попадает в региональные лимфатические узлы, являясь причиной гиперплазией тимус-независимых участков. Происходит интенсивная пролиферация в кортикальном слое Т-клеток.
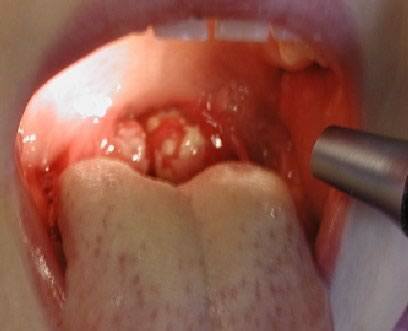
Ангина при инфекционном мононуклеозе
Симптомы
Начало заболевания обычно острое, но иногда отмечаются продромальные признаки, такие как слабость, боль в мышцах, обмороки. Температура повышается внезапно и достигает уровня 39-39,5С за 1-2 дня. Но иногда в первые 8-10 дней температура удерживается на субфебрильных цифрах и лишь спустя это время повышается до указанных фебрильных цифр.
В отдельных случаях температура удерживается на уровне 38-39С до 2 недель, а далее на субфебрильных цифрах до 1-2 месяцев. На фоне повышения температуры развивается ангина и отек лимфоузлов. Однако часто все три симптома возникают одновременно.
Постоянный и главный симптом заболевания – системное увеличение и воспаление лимфатических узлов. Самым типичным является увеличение шейных лимфатических узлов, расположенных по заднему краю грудинно-ключично-сосцевидной мышцы — (в 95% случаев). Но так же часто увеличиваются подчелюстные и затылочные лимфатические узлы. Реже увеличиваются паховые и бедренные лимфоузлы. Их размер составляет от 1 до 3 см в диаметре, они плотные, подвижные, не спаянные между собой, умеренно болезненные при пальпации. Бывают случаи, когда лимфоузлы не увеличиваются. Однако при этом лимфоузлы являются болезненными, что подтверждает их участие в патологическом процессе. Очень редко происходит увеличение лимфоузлов средостения и брюшной полости. Описаны случаи заболевания, клиническая картина при которых имитировала острый аппендицит.
Важнейшим симптомом является ангина. Формы ангины самые разнообразные: от катаральной и фолликулярной до язвенно-некротической и язвенно-дифтеритической. Иногда ангина сопровождается значительной гиперемией слизистой зеваи носоглотки. В отдельных случаях ангина может на 10-12 дней предшествовать характерным изменениям в периферической крови. Очень редко наблюдается петехиальная геморрагическая сыпь на нижних конечностях или носовые кровотечения.
Со стороны внутренних органов в 80-90% характерно увеличение селезенки на 2-3 см ниже реберной дуги, на ощупь она плотная, безболезненная. Печень увеличивается у 65-70 % больных – приблизительно на 1-3 см ниже реберной дуги. Достаточно частым симптомом (20-30% случаев) является гепатит с желтухой. Желтуха развивается за счет прямого билирубина, отмечается высокий уровень трансаминаз, лактатдегидрогеназы. Иногда развивается гепатаргия, которая может привести к смерти больного.
Кроме того, инфекционный мононуклеоз сопровождается явлениями астении. Практически у всех больных наблюдается головная боль, нарушение зрения, слабость, иногда бол в животе с тошнотой и рвотой. В отдельных случаях может возникать фотофобия, боль в глазах, кашель, иногда – эритема кожи, тромбоцитопения, психоз, парез черепных нервов, радикулоневриты.
Кроме острой и подострой стадии, у некоторых больных заболевание приобретает хроническую или рецидивирующую форму. Однако прогноз при инфекционном мононуклеозе благоприятный. Основные симптомы заболевания купируются через 1-3 недели, но астенизация сохраняется достаточно долго.
Картина периферической крови отличается лимфоцитозом, который достигает до 30-40•109, в основном за счет увеличения лимфоцитов (до 50-70%) и моноцитов – от 10-12% в начале заболевания до 40-50% в разгар болезни.
При микроскопическом исследовании ядра в моноцитах имеют губчатую структуру и более базофильную, чем обычно, цитоплазму. Для моноцитов при инфекционном мононуклеозе характерен феномен фрагмента ядра, которое локализируется отдельно в цитоплазме и является следствием деструктивного влияния вируса, который проникает в клетку. Кроме того, имеют место атипичные мононуклеары, присутствие которых является патогномоничным признаком. Такие же клетки наблюдаются в мазках из зева и в спинномозговой жидкости.
Анемия не характерна для инфекционного мононуклеоза, однако в разгар заболевания гемоглобин и количество эритроцитов снижается, особенно это касается случаев, когда основной процесс осложняется аутоиммунной гемолитической анемией. Уровень тромбоцитов обычно остается в пределах нормы, и только в отдельных случаях их количество уменьшается. В пунктате костного мозга обнаруживается умеренное повышение уровня лимфоцитов, моноцитов, плазматических клеток, 10% из которых составляют атипичные мононуклеары.
Боль в горле. Боль в шее. Заложенность носа. Кал желтого цвета. Лейкоцитоз. Лимфоцитоз. Ломота в мышцах. Моноцитоз. Нарушение терморегуляции. Недомогание. Ночная потливость у женщин. Озноб. Отсутствие аппетита. Першение в горле. Потливость. Тонические судороги. Увеличение лимфоузлов. Увеличение подчелюстных лимфоузлов. Фебрильная температура тела. Холодный пот.
Диагностика
Диагностика инфекционного мононуклеоза базируется на исследовании периферической крови и выявлении в ней повышенного количества мононуклеаров в сочетании с лимфоцитозом. Для верификации диагноза проводится серологическая реакция Пауля-Буннеля. Эта реакция основана на том, что в крови человека при инфекционном мононуклеозе повышается уровень гемагглютининов к эритроцитам барана, морской свинки и кролика. Положительной реакцией считается титр, не ниже 1:64. Самый высокий титр антител наблюдается на 6-7-й день заболевания, и удерживается до 21-24-го дня. Титр антител уменьшается, начиная с 6-й недели реконвалисценции, и имеет способность повышаться после любой аденовирусной инфекции. Во время инфекционного мононуклеоза повышается концентрация в сыворотке крови иммуноглобулинов – Ig М (на 100-300%), Ig А (на 100-200%), Ig G (на 50-70%). Данная реакция не является специфической и может быть положительной при вирусном гепатите, острой лейкемии, хронических лимфо- и миелолейкозах, ревматизме, туберкулезе, сифилисе, лептоспирозе и других случаях, но в меньших титрах.
При иммунологическом исследовании в первую неделю заболевания наблюдается диспропорция в соотношении Т- иВ-лимфоцитах. Количество В-лимфоцитов повышается в первую неделю заболевания и уменьшается на 3-4 неделе. Уровень Т-лимфоцитов повышается на 10-14 день болезни, а нормализуется к 5-6 неделе. В разгар болезни у больных инфекционным мононуклеозом может наблюдаться незначительная альбуминурия, уробилинурия, небольшое количество эритроцитов в моче.
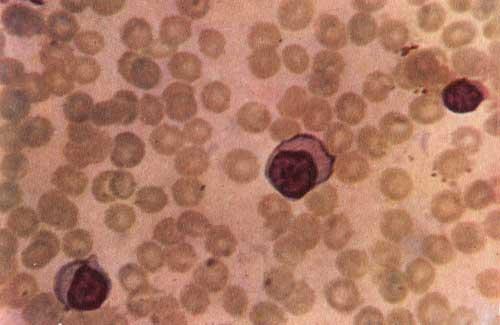
Атипичные мононуклеары при инфекционном мононуклеозе
Лечение
Лечение инфекционного мононуклеоза, которое применялось ранее (жаропонижающие препараты, витамины группы В и витамин С, в тяжелых случаях – антибиотики), теперь носит скорее традиционный характер.
На современном этапе самым эффективным является применение рекомбинантного интерферона альфа-26 (это лаферон, интрон-А, роферон-А, реальдирон, еберон и ) по 3 млн МЕ ежедневно подкожно в течение 15 дней. Кроме того, больных необходимо изолировать на срок 10-15 дней, в особо тяжелых случаях назначается постельный режим. Противопоказаны занятия спортом, физические нагрузки.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Инфекционный мононуклеоз — острое инфекционное заболевание, характеризующееся поражением ретикулоэндотелиальной и лимфатической систем и протекающее с лихорадкой, тонзиллитом, полиаденитом, увеличением печени и селезёнки, лейкоцитозом с преобладанием базофильных мононуклеаров.
Код по международной классификации болезней МКБ-10:
- B27 Инфекционный мононуклеоз
Причины
Этиология. Возбудитель — вирус Эпстайна–Барр (ВЭБ) подсемейства Gammaherpesviruses семейства Herpetoviridae; этиологический фактор 90% всех синдромов моноцитоза; характерна выраженная В — лимфотропность. Способность возбудителя вызывать злокачественную трансформацию клеток даёт основание предполагать участие вируса (как коканцерогена) в развитии болезней злокачественного роста, таких как африканские формы лимфомы Беркетта, карцинома носоглотки, а также волосатая лейкоплакия у пациентов со СПИДом.
Эпидемиология • Единственный резервуар инфекции — больной человек • Основной путь передачи — воздушно — капельный (чаще со слюной, например, при поцелуях), реже трансфузионный (при переливаниях крови) и половой • Вирус выделяется во внешнюю среду в течение 18 мес после первичной инфекции • Малая контагиозность обусловлена высоким процентом иммунных лиц (свыше 50%) в популяции • Пик заболеваемости — 15–20 лет (60–90% серопозитивны) • У ВИЧ — инфицированных реактивация ВЭБ может наступать в любом возрасте • В популяциях с низким социально — экономическим статусом до 50–85% детей 4 — летнего возраста серопозитивны. В популяциях со средним социально — экономическим статусом серопозитивны 14–50% детей дошкольного возраста.
Патогенез • Ворота инфекции и место первичной репликации вируса — слизистые оболочки зева и ротоглотки • Размножение возбудителя сопровождается развитием местных воспалительных реакций • Избирательное поражение вирусом лимфоидной ткани выражается в генерализованной лимфаденопатии, увеличении печени и селезёнки • Повышение митотической активности лимфоидной и ретикулярной тканей приводит к появлению в периферической крови атипичных мононуклеаров • Длительное персистирование вируса в организме обусловливает возможность хронического мононуклеоза и реактивации инфекции при ослаблении иммунитета • Возбудитель индуцирует появление популяции реактивных Т — клеток (атипичные лимфоциты), а также поликлональную активацию В — клеток и их дифференцировку в плазмоциты, секретирующие гетерофильные АТ с низкой аффинностью к вирусу, но реагирующие с различными субстратами, включая эритроциты различных животных. При этом геном вируса может сохраняться в В — лимфоцитах в латентной форме. Подобная латентная инфекция присуща большей части населения.
Симптомы (признаки)
Клиническая картина
• Частые признаки (мононуклеозный симптомокомплекс) •• Высокая лихорадка и выраженная интоксикация, нередко сохраняющиеся в течение длительного времени •• Лакунарно — фолликулярный или фибринозно — некротический тонзиллит с обильным творожистым крошащимся налётом, который легко снимается шпателем и растирается на стекле; в отличие от дифтерии наложения не выходят за пределы миндалин •• Назофарингит (ухудшение носового дыхания, сопровождающееся гнусавостью голоса и храпом во время сна) •• Увеличение лимфоузлов преимущественно шейной группы •• Гепатоспленомегалия.
• Факультативные признаки •• Скудные пятнистые или пятнисто — папулезные высыпания (чаще после лечения ампициллином) •• Умеренно выраженная иктеричность склер и кожи, изменение цвета мочи и функциональных проб печени.
Диагностика
Лабораторные исследования
• ОАК: умеренный лейкоцитоз, лимфомоноцитоз, появление с 4–5 дня болезни (иногда в более поздние сроки) и увеличение содержания в периферической крови атипичных мононуклеаров — одноядерных клеток с широким ободком базофильно окрашенной протоплазмы и вакуолизированным ядром.
• Серологические методы диагностики •• Определение гетерофильных АТ в реакциях гетерогемагглютинации, основанных на выявлении в сыворотке больного АТ к эритроцитам животных (реакция Гоффа — Бауэра, реакция Пауля — Буннеля, реакция Пауля — Буннеля в модификации Давидсона, реакция Ловрика — Вольнера, реакция Томчика). Методы недостаточно чувствительны (гетерофильные АТ отсутствуют у большей части больных детей до 4 лет и у 10% взрослых), равно как и недостаточно специфичны в связи с тем, что тесты могут оставаться положительными до 1 года и, следовательно, не всегда свидетельствуют о настоящем заболевании •• Определение специфических вирусных АТ в реакциях непрямой иммунофлюоресценции (реакция Хенле) и ИФА. Клиническое значение имеет определение АТ к трём Аг: ядерным, ранним и капсидным ••• Целесообразно сначала определять АТ к ядерным Аг. Наличие их исключает острое заболевание, т.к. они появляются через 1,5–12 мес. от начала болезни. При их отсутствии определяют АТ к капсидному Аг и «ранним» Аг, которые являются индикаторами репликации вируса и, следовательно, маркёрами острого процесса либо обострения хронического заболевания. Причём АТ к последним Аг, в т.ч. IgG, появляются в большом количестве сразу после начала заболевания, поэтому динамика суммарных АТ в динамике заболевания не регистрируется, и исследование парных сывороток нецелесообразно ••• Следует также учитывать, что IgM к капсидным Аг могут перекрестно реагировать с АТ к ЦМВ (т.е. возможны ложно положительные реакции в случае ЦМВ — инфекции). Кроме того, IgM к капсидным Аг могут отсутствовать у детей и при постепенном начале заболевания ••• Доказательство острой инфекции, вызванной ВЭБ, — выявление у больного АТ к капсидному Аг и «ранним» Аг и отсутствие АТ к ядерным Аг.
Дифференциальная диагностика • Цитомегаловирусная инфекция • Дифтерия • Краснуха • Аденовирусная инфекция • Побочные эффекты ЛС • Стрептококковый фарингит • Вирусный тонзиллит • Вирусы гепатита А и В • Токсоплазмоз • Лимфома • Лейкоз • Листериоз.
Лечение
Лечение • Постельный режим в острой фазе заболевания • При высокой температуре тела — ненаркотические анальгетики: парацетамол; не рекомендовано применение ацетилсалициловой кислоты из — за опасности развития синдрома Рея • При бактериальных суперинфекциях — антибиотики. Противопоказано использование ампициллина из — за высокой частоты развития аллергических реакций (чаще экзантем) • При выраженном общетоксическом и лимфопролиферативном синдромах — ГК (преднизолон 40–80 мг/сут с постепенным снижением дозы в течение 5–7 сут) • При разрывах селезёнки — спленэктомия.
Осложнения • Разрыв селезёнки (0,1–0,5% пациентов) • Гемолитическая анемия (лёгкая) • Тромбоцитопеническая пурпура • Нарушения коагуляции • Апластическая анемия • Гемолитический уремический синдром • Судорожные припадки • Мозжечковые синдромы • Неврит зрительного нерва • Синдром Рея • Поперечный миелит • Синдром Гийена–Барре • Психоз • Перикардит • Миокардит • Обструкция дыхательных путей • Пневмония • Плеврит • Гепатит/некроз печени • Мальабсорбция • Дерматит • Крапивница • Многоформная эритема • Нерезко выраженная гематурия/протеинурия • Конъюнктивит • Эписклерит • Увеит • Вторичные бактериальные инфекции, вызванные — гемолитическим стрептококком и стафилококком • Менингит • Орхит • Паротит • Моноартрит.
Течение и прогноз • Лихорадка обычно исчезает в первые 10 дней • Лимфаденопатия и спленомегалия сохраняются в течение 4 нед • Летальные исходы редки и необычны для данного заболевания • Причины смерти — энцефалит, обструкция дыхательных путей, разрыв селезёнки.
Синонимы • Аденоз мультигландулярный • Ангина лимфоидноклеточная • Ангина моноцитарная • Лимфобластоз доброкачественный острый • Лимфомононуклеоз инфекционный • Лихорадка железистая • Лихорадка железистая идиопатическая • Болезнь Пфейффера • Железистая лихорадка Пфейффера • Болезнь Тюрка • Болезнь Филатова
Сокращение ВЭБ — вирус Эпстайна–Барр
МКБ-10 • B27 Инфекционный мононуклеоз
Источник
Инфекцио́нный мононуклео́з (mononucleosis infectiosa, боле́знь Фила́това, анги́на моноцита́рная, лимфобласто́з доброка́чественный) — острое вирусное заболевание, которое характеризуется лихорадкой, поражением зева, лимфатических узлов, печени, селезёнки и своеобразными изменениями состава крови.
История[править | править код]
На инфекционную природу этого заболевания указал ещё Н. Ф. Филатов в 1887 году, который первым обратил внимание на лихорадочное заболевание с увеличением лимфатических узлов и назвал его идиопатическим воспалением лимфатических желез. Описанное заболевание долгие годы носило его имя — болезнь Филатова. В 1889 году немецкий учёный Эмиль Пфайффер (нем.)русск. описал аналогичную клиническую картину заболевания и определил его как железистую лихорадку с поражением зева и лимфатической системы. С введением в практику гематологических исследований были изучены характерные изменения состава крови при этом заболевании, в соответствии с которыми американские учёные Т. Спрэнт и Ф. Эванс назвали заболевание инфекционным мононуклеозом. В 1964 году М. А. Эпштейн и И. Барр выделили из клеток лимфомы Беркитта герпесоподобный вирус, названный в их честь вирусом Эпштейна — Барр, который позднее с большим постоянством обнаруживали при инфекционном мононуклеозе.
Эпидемиология[править | править код]
Источником инфекции является больной человек, в том числе со стёртыми формами болезни, и вирусоноситель. От больного человека к здоровому возбудитель передаётся воздушно-капельным путём, чаще всего со слюной (например, при поцелуе, отсюда название «поцелуйная болезнь», при использовании общей посуды, белья, постели и т. п.), возможна передача инфекции при переливании крови. Заражению способствуют скученность и тесное проживание больных и здоровых людей, поэтому нередки вспышки заболевания в общежитиях, интернатах, лагерях, детских садах.
Мононуклеоз называют также «болезнью студентов», так как клиническая картина заболевания развивается в подростковом и молодом возрасте. Около 50 % взрослого населения переносят инфекцию в подростковом возрасте. Максимальная заболеваемость у девочек отмечается в возрасте 14-16 лет, у мальчиков — в 16-18 лет. К 25-35 годам у большинства людей в крови выявляют антитела к вирусу инфекционного мононуклеоза. Однако у ВИЧ-инфицированных возобновление активности вируса может наступать в любом возрасте.
Этиопатогенез[править | править код]
Возбудитель — ДНК-геномный вирус Эпштейна — Барр рода Lymphocryptovirus подсемейства Gammaherpesvirinae семейства Herpesviridae. Вирус способен реплицироваться, в том числе в В-лимфоцитах; в отличие от других вирусов герпеса он не вызывает гибели клеток, а напротив, активирует их пролиферацию. Вирионы включают специфические антигены: капсидный (VCA), ядерный (EBNA), ранний (ЕА) и мембранный (МА) антигены. Каждый из них образуется в определённой последовательности и индуцирует синтез соответствующих антител. В крови больных инфекционным мононуклеозом сначала появляются антитела к капсидному антигену, позднее вырабатываются антитела к ЕА и МА. Возбудитель малоустойчив во внешней среде и быстро гибнет при высыхании, под действием высокой температуры и дезинфектантов.
Инфекционный мононуклеоз — только одна из форм инфекции вирусом Эпштейна — Барр, который также вызывает лимфому Беркитта и носоглоточную карциному. Его роль в патогенезе ряда других патологических состояний недостаточно изучена.
Симптомы[править | править код]
Инкубационный период может достигать 21 дня, обычно составляет около недели.
Период болезни до двух месяцев.
В комплексе или выборочно (в разное время) могут проявляться следующие симптомы:
- слабость;
- катаральный трахеит, бронхит;
- частые головные боли, мигрень, головокружения;
- боль в мышцах и суставах (чаще всего в результате лимфостаза);
- повышение температуры тела;
- боли в горле при глотании (ангина);
- воспаление и увеличение лимфатических узлов, их болезненность (чем больше узел, тем большее давление может оказываться на чувствительные нервные окончания) (без медикаментозного вмешательства в течение болезни на протяжении длительного периода времени (несколько месяцев/лет) наблюдается не только качественное увеличение уже воспалённых лимфоузлов, но и увеличение их числа, например, вялотекущее преобразование одного узла в цепочку из трёх);
- увеличение печени и/или селезёнки;
- появление в крови атипичных мононуклеаров, увеличение доли одноядерных элементов (лимфоциты, моноциты);
- увеличение чувствительности к ОРВИ и прочим респираторным заболеваниям;
- частые поражения кожного покрова вирусом Herpes simplex virus («простой герпес» или Вирус простого герпеса первого типа), обычно в области верхней или нижней губы.
При диагностике необходимо дифференцировать от ВИЧ, ангины, дифтерии, краснухи, ОРЗ, псевдотуберкулёза, туляремии, листериоза, вирусного гепатита, острого лейкоза, лимфогранулематоза.
Заболевание может также протекать в атипичной форме, характеризующейся отсутствием или, напротив, чрезмерной выраженностью какого-либо из основных симптомов инфекции (например, появление желтухи при желтушной форме мононуклеоза). Кроме того, следует различать острую и хроническую форму заболевания.
Как только ярко выраженные симптомы первичной инфекции исчезают, они чаще всего не появляются вновь. Хотя однажды инфицированный пациент становится носителем вируса на всю жизнь.[6]
Лечение[править | править код]
Специфическая терапия не разработана. Лечение симптоматическое, общеукрепляющее. Из-за риска разрыва селезёнки рекомендовано ограничение физической нагрузки в первые 1-1,5 месяца. Рекомендуется одеваться теплее. При осложнениях требуются антибиотики (для борьбы с бактериями при ослабленном иммунитете).
Источники[править | править код]
- Е. П. Шувалова, «Инфекционные болезни. Учебник». Москва. Издательство: Медицина. 2005 год. ISBN 978-5-225-04006-2
Примечания[править | править код]
Ссылки[править | править код]
- Инфекционный мононуклеоз
Источник
