Острый и хронический болевой синдром

Болевой синдром, или альгосиндром – это сложный комплекс болезненных ощущений различной степени тяжести. Обычно располагается в области основной патологии – травмы, места сосудистого спазма, больного органа, сустава; реже имеет неясный или блуждающий характер.
Внимание! Боль – это защитная реакция на патологическое воздействие, которая сигнализирует об угрозе здоровью. Даже незначительное проявление дискомфорта игнорировать нельзя, так как болевой синдром – основной маркер проблем с организмом.
При травматических болях следует обращаться к травматологу или хирургу, при внутренних (органных) – к терапевту или узкому специалисту. Диагностикой и лечением альгосиндромов неясной этиологии или с поражением нервной системы занимается врач-невролог.
Классификация
По субъективным проявлениям боль может быть колющей, режущей, тянущей, пульсирующей, давящей, ноющей и т.п. Вне зависимости от причины, проявление может быть острым и хроническим.
Острый болевой синдром сопровождает острые патологические процессы и длится не более 2-3 месяцев. По истечение этого срока он либо проходит вместе с причиной его вызывающей, либо переходит в хроническую стадию. Это совсем не обязательно сильная и резкая (острая) боль, и ее легко можно устранить анальгетиками и анестетиками.
Хронический болевой синдром может длиться годами. Часто является единственным признаком патологии и плохо поддается медикаментозному купированию. Со временем провоцирует депрессию, беспокойство, апатию – вплоть до полной деградации личности.
На заметку! И острая, и хроническая форма могут иметь различную степень интенсивности – от легкой до нестерпимой. Многое зависит от причины, расположения и субъективных особенностей пациента.
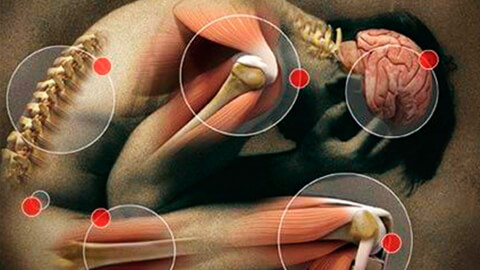
В зависимости от локализации можно выделить широкий спектр альгосиндромов. Основные из них:
- миофасциальный – связан с перенапряжением мышц и фасций, не имеет четкой привязки к органу, связан с травмами и физическими перегрузками;
- абдоминальный – объединяет патологии брюшной полости, в первую очередь в области ЖКТ;
- вертеброгенный – в медицине известен как корешковый болевой синдром; проявляется при сжатии или травмировании спинномозговых отростков;
- анокопчиковый – формируется в нижнем отделе позвоночного ствола и задней стенки малого таза с вовлечением прилежащих органов – толстой кишки, половой системы;
- пателлофеморальный – является следствием артрозных изменений в коленном суставе;
- нейрогенный – связан с поражением нервных структур, в первую очередь – головного и спинного мозга.
Болевой синдром: причины возникновения
Основные причины боли – травмы, спазмы, нарушения кровообращения, инфекции, отравления, ожоги и переохлаждения, деформации и деструкции различных участков опорно-двигательной системы (позвоночника, суставов).
С учетом особенностей происхождения различают 2 большие группы альгосиндромов – ноцицептивный и нейропатический.
Ноцицептивная боль
Возникает при воздействии раздражителей непосредственно на болевые рецепторы, расположенные в тканях по всему организму. Может быть легкой или нестерпимой, но в любом случае легко купируется анальгетиками и быстро проходит при устранении причины. В зависимости от типа и расположения этих рецепторов, ее подразделяют на 2 подвида:
- соматическая боль – имеет поверхностное проявление с четкой локализацией; характерна для воспалительного процесса, отеков, травматических повреждений (ушибы, переломы, разрывы, растяжения и т.п.), а также некоторых нарушений метаболизма и кровообращения;
- висцеральная боль – появляется при повреждении внутренних органов; имеет более глубокое залегание и плохо просматриваемую локализацию; в качестве примера можно привести кардиомиалгию, почечную колику, язвенную болезнь.
Механизм ноцицептивного синдрома связан с выработкой специальных медиаторов боли – ацетилхолина, гистамина, брадикининов, простагландинов. Накапливаясь в области повреждения, они раздражают ткани, вызывая неприятные ощущения. Дополнительный эффект исходит от факторов воспаления, вырабатываемых лейкоцитами.
Нейропатическая боль
Возникает при воздействии непосредственно на функциональные структуры периферической и центральной нервной системы – нервные отростки, а также отделы головного и спинного мозга. Иногда сопровождается патологическим возбуждением нейроструктур с формированием аномальной реакции на неболевые раздражители (простое прикосновение). Часто проявляется как хроническая боль, поэтому может плохо поддаваться купированию.
Имеет 2 разновидности:
- периферическая – при поражении нервных отростков в виде невралгий, невропатий, невритов, туннельных синдромов;
- центральная – развивается как следствие острого нарушения мозгового кровообращения, спинномозговых травм, миелопатий, рассеянного склероза;
- дисфункциональная – проявляется как несоответствие между силой воздействия раздражителя и ответной реакцией организма; является следствием дисфункции ЦНС.
На заметку! В качестве отдельной группы выделяют психогенный альгосиндром. В этом случае повреждения организма отсутствуют, а характерные для него хронические боли являются следствием фантазий и страхов самого пациента. Он может развиваться как вариант нейропатической боли или при вынужденном длительном существовании с сильными ноцицептивным болевым синдромом.
Симптоматика
Основной признак болевого синдрома – постоянная или периодическая боль определенной, мигрирующей или неясной локализации. При этом ощущения могут быть резкими или тянущими, колющими, ноющими, пульсирующими. Все остальные признаки зависят от причины и характера недуга. Среди них:
- дискомфорт при движении, стихающий в состоянии покоя;
- болезненные ощущения в неподвижном положении;
- иррадиация в другие части тела;
- повышение температуры в области болезненных ощущений;
- проявление альгосиндрома при незначительном прикосновении (характерно для нейропатий);
- нарушение чувствительности в прилегающей зоне.
Болевой синдром может сопровождаться отечностью и покраснением поврежденных тканей, а также слабостью, повышенной утомляемостью, общей подавленностью.
Диагностика

Последовательность действий при диагностике причин болевого синдрома зависит от его расположения, характера и сопутствующих симптомов. При болях невыясненной локализации первоочередное внимание уделяют инструментальным методам – УЗИ, рентгенографии, МРТ, КТ, ЭКГ, гастродуоденоскопии и т.п. Список тестов и анализов назначает травматолог, терапевт, хирург или другой узкий специалист.
Для оценки интенсивности болевого синдрома используют 2 системы градации – упрощенную и расширенную.
Упрощенная «шкала переносимости» включает 3 стадии:
- легкая боль – не мешает движению и выполнению повседневных дел;
- сильная боль – нарушает нормальный ритм жизни, не позволяет выполнять обычные действия;
- нестерпимая боль – спутывает сознание, способна спровоцировать обморок и шоковое состояние.
Расширенная градация подразумевает использование визуальной шкалы субъективной оценки – от 0 до 10, где «десятка» означает сильный болевой шок. В процессе обследования пациенту предлагают самому оценить интенсивность боли, потому результат может не соответствовать реальности.
Внимание! Интенсивность боли не всегда свидетельствует о тяжести патологического процесса, поэтому «прощаться с жизнью» при сильных болях, так же как и недооценивать легкую болезненность, не стоит.
Только установив причину боли, ее интенсивность и характер, врач назначит подходящие обезболивающие препараты. Это связано с отличиями в механизме действия у разных групп анальгетиков – что подходит при ноцицептивном синдроме совершенно не эффективно при нейропатическом.
Особенности терапии болевого синдрома
Лечение напрямую зависит от причины боли и ее характера (ноцицептивный, нейропатический). В арсенале средств присутствуют как консервативные методики с использованием медикаментозных средств и физиотерапии, так и радикальные хирургические методы.
Лекарственная терапия:
- обезболивающие – анальгетики, анестетики;
- противовоспалительные – преимущественно НПВС, реже – инъекции кортикостероидов;
- миорелаксанты;
- спазмолитики;
- седативные препараты.
Внимание! Самостоятельный прием обезболивающих средств без воздействия на причину недуга может затруднить диагностику, усугубить ситуацию и сделать дальнейшее лечение неэффективным.
Методы физиотерапии улучшают усвоение медикаментозных средств, снимают воспаление, отечность, спазмы, повышают регенерацию, расслабляют мышцы, успокаивают нервную систему.

На практике применяют:
- УВЧ;
- токовую терапию;
- грязевые компрессы;
- электрофорез;
- массаж;
- иглоукалывание;
- гирудотерапию.
При нарушениях опорно-двигательной системы широко применяют метод иммобилизации поврежденных участков – шины, гипсовые повязки, корсеты, воротники, бандажи.
Хирургическое лечение является крайней мерой и применяется только в том случае, если консервативные методы неэффективны.
На заметку! Боль – универсальный симптом для патологических процессов, поэтому его лечением занимаются врачи самых различных специальностей – терапевты, невропатологи, гастроэнтерологи и др. В экстренных случаях, при остром болевом синдроме может потребоваться срочная помощь реаниматологов, травматологов, хирургов.
Профилактические меры
В целях предотвращения ангиосиндрома, придерживайтесь некоторых общих рекомендаций:
- избегайте травм, в особенности с поражением позвоночника, черепа, суставов;
- следите за своей осанкой – тренируйте, но не перегружайте мышцы спины;
- практикуйте умеренные физические нагрузки – гиподинамия, также как и перенапряжение, плохо влияет на состояние опорно-двигательной системы, вызывая со временем артралгию и/или невралгию;
- при наличии заболеваний (острых, хронических) обеспечьте их своевременное лечение;
- поддерживайте нормальный вес тела, не допускайте ожирения или дистрофии тканей;
- откажитесь от неудобной одежды и обуви – они вызывают боли, связанные с нарушением кровообращения и деформацией скелета;
- избегайте длительных нервных стрессов и психологических перегрузок;
- регулярно проходите профилактические осмотры в клинике по месту жительства.
Очень важно обращаться к врачу при первых же признаках болевого синдрома. Решение перетерпеть или заняться самолечением может дорого обойтись вашему здоровью!
Источник
Каждый человек хотя бы раз в жизни чувствовал болевой синдром. Это крайне неприятное состояние, от которого каждому хочется поскорее избавиться. Боли в разных областях тела сопровождают многие заболевания и являются сигналом о том, что в организме есть проблемы. Иногда болевой синдром возникает не сразу, а на поздних стадиях болезни. Тогда бороться с недугом намного сложнее, чем в самом начале заболевания.
Боль – это защитная реакция организма, которая помогает принять меры против болезни. Ведь при бессимптомном протекании заболевания, как правило, нет и его лечения. Почувствовав болевые симптомы, человек срочно обращается за медицинской помощью.

Понятие болевого синдрома
В болевых ощущениях главную роль играют нервные окончания, которыми пронизаны все ткани организма. Боль локализуется там, где протекают патологические процессы. Неприятные ощущения нередко распространяются на связанные с местом поражения органы, ткани и системы. В человеческом организме все взаимосвязано.
Что может чувствовать человек с болевым синдромом?
- Боль в определенном месте или нескольких местах;
- боль без определенной локализации;
- усиление потоотделения («бросание в пот»);
- учащение мочеиспускания;
- отечность в больном месте;
- покраснение больного места;
- жар в лице или во всем теле;
- головокружение;
- сильную слабость в мышцах;
- тошноту, рвоту;
- вздутие живота;
- трудности при передвижении, хромоту;
- трудности при жевании пищи, глотании;
- свето- и звуко- боязнь;
- потеря сознания;
- периодическое изменение локализации боли;
- изменение ощущений при перемене положения тела.
Возможны и другие ощущения в зависимости от вида заболевания, его стадии, индивидуальных особенностей организма.
Классификацией и изучением болевых синдромов занимается неврология.

Виды болевого синдрома
Болевые синдромы бывают острые и хронические.
Острый болевой синдром проявляется одноразово в конкретной области тела. Пример: болит живот при расстройстве пищеварения, аппендиците; ноет коленный сустав после перенесенной ангины.
Хронические боли могут беспокоить больного многократно, перемежаясь периодами ремиссии, в течение которых ничего не болит. Они могут быть тупыми, ноющими, распространяться на разные области тела, но главный признак хронической боли – она обостряется периодически, возникая в одной области. Пример: болит живот при хроническом холецистите; ноют «на погоду» один или оба колена.

Происхождение болевого синдрома
В медицине болевые синдромы также классифицируются по происхождению и связанной с ним локализации.
Нейропатический – возникает при травмах и инфекциях при поражении центральной нервной системы. К этой группе причисляют разновидности головных болей неврологического характера.
Корешковый (вертеброгенный) – объединяет все виды болей в спине и позвоночнике. Наиболее часто они вызываются дорсопатией, в особенности остеохондрозом различных отделов позвоночника.
 Анокопчиковый – боли в области копчика и задней части промежности. Причинами могут быть хронические запоры, заболевания органов малого таза, онкология и т.п. патологии, локализованные в данной области тела.
Анокопчиковый – боли в области копчика и задней части промежности. Причинами могут быть хронические запоры, заболевания органов малого таза, онкология и т.п. патологии, локализованные в данной области тела.
Абдоминальный – приступы болей связаны с патологическими состояниями желудочно-кишечного тракта: отравление, опухоль, заболевания органов ЖКТ, симптомы инфекций и т.д.
Пателлофеморальный – болевые ощущения локализуются в коленном суставе. Вызывать боль в колене могут травмы, осложнения инфекций или вирусов, болезни суставов.
Миофасциальный – боль возникает вследствие напряжения и спазмов мышц. При пальпации обнаруживаются напряженные, болезненные мышцы с участками еще большего уплотнения. Обычно прощупываются так называемые триггерные точки, при нажатии на которые боль усиливается и затрагивает другие участки тела.
Миофасциальный синдром очень распространен в человеческой популяции. Его причинами могут стать:
- Пребывание в неестественной позе;
- переохлаждение;
- депрессия;
- стресс;
- физическая перегрузка;
- заболевания опорно-двигательного аппарата (костей, суставов, связок и т.п.);
- патологии в развитии.
Важно! Болевой синдром всегда обусловлен патологией. Она может быть временным расстройством, которое излечивается и проходит навсегда. Но возможно более серьезное заболевание, способное перейти в хроническую форму и сохраниться надолго, иногда на всю жизнь.
Психологически тяжелее всего переживаются первичные случаи острых болей. Человек сталкивается с неприятными ощущениями впервые, не знает, что с ним происходит и какие меры нужно принять. Если боль сильная, если привычный ритм жизни рушится, у больного может начаться паника, депрессия. Нужно срочно обращаться к врачу и проходить обследование. При обострении хронических болезней пациент, скорее всего, ранее обращался к медикам. Непонятной ему может быть причина, по которой боль возобновилась.
Важно! Хроническим больным необходимо регулярно проходить контрольные обследования, чтобы исключить возможные осложнения, минимизировать обострения.

Методы лечения
Лечение болевого синдрома проводится комплексно и преследует две основные цели:
- Снятие болевых симптомов, восстановление активности пациента, улучшение его физического и психологического состояния.
- Если полностью устранить болевые ощущения невозможно, свести их к минимуму, максимально восстановить организм.
Симптоматическое купирование острой боли предотвращает хронический болевой синдром с и включает элементы психосоматики.
Важно! Надо понимать, что боль сопровождает заболевание, которое необходимо вылечить. Снятие болезненных ощущений с помощью анальгетиков – зачастую лишь временная мера. Это не устранение причин боли.
Терапия зависит от вида, характера и стадии заболевания, ставшего первопричиной синдрома.
Часто назначаются нестероидные противовоспалительные препараты, снимающие боль и воспаление в пораженных тканях. Для купирования хронического болевого синдрома в результате мышечного спазма используют препараты-миорелаксанты, которые способствуют быстрейшему восстановлению нормального мышечного тонуса.
 Эффективно лечение хронического болевого синдрома путем инъекций кортикостероидов в очаг воспаления, дегенеративно-дистрофических изменений. Лекарства вводятся в суставы, активные (триггерные) точки. При хроническом болевом синдроме могут применяться психотропные препараты (антидепрессанты, антиконвульсанты).
Эффективно лечение хронического болевого синдрома путем инъекций кортикостероидов в очаг воспаления, дегенеративно-дистрофических изменений. Лекарства вводятся в суставы, активные (триггерные) точки. При хроническом болевом синдроме могут применяться психотропные препараты (антидепрессанты, антиконвульсанты).
Если нет противопоказаний, проводится физиотерапия, мануальная терапия, различные виды массажа. При многих болях помогают согревающие процедуры, грязелечение, народные средства.
Чтобы вылечить миофасциальный болевой синдром, больному делают уколы обезболивающих препаратов и витаминов. Проводится коррекция осанки и укрепление мышц с помощью специальных корсетных изделий. Терапия дополняется физиопроцедурами, массажем, лечением пиявками, иглоукалыванием.
Для лечения абдоминального болевого синдрома главное – установить его точную причину. Пациенту могут назначить прием спазмолитиков, антидепрессантов, миорелаксантов.
 Анокопчиковый болевой синдром, в зависимости от причины, лечится по-разному. Основу лечения составляют успокаивающие и противовоспалительные препараты. В исцелении больного с таким синдромом велика роль физиотерапии. Применяется электрофорез, УВЧ, бальнеотерапия, массаж.
Анокопчиковый болевой синдром, в зависимости от причины, лечится по-разному. Основу лечения составляют успокаивающие и противовоспалительные препараты. В исцелении больного с таким синдромом велика роль физиотерапии. Применяется электрофорез, УВЧ, бальнеотерапия, массаж.
Лечение вертеброгенного синдрома начинают с обеспечения больному полного покоя. Терапия проводится нестероидными препаратами, снимающими воспаление. Обязательны массаж и курс реабилитации.
Пателлофеморальный синдром на ранних стадиях хорошо лечится с помощью мазей, компрессов. При этом важен покой, отсутствие лишних нагрузок в течение первых месяцев. В некоторых случаях прибегают к хирургическому вмешательству.
Нейропатический синдром легко «запустить», доведя до стадии, когда лечение будет сложным. Назначается целый ряд медикаментов: анестетики, антидепрессанты, антиконвульсантами. Помогают иглоукалывание, электронейростимуляция.
Люди воспринимают болевые синдромы индивидуально. От этого восприятия зависят настроение, даже физиологические функции организма. Стрессы, психологические травмы, паника могут спровоцировать психосоматический характер боли при отсутствии видимых причин либо превосходящий эти причины.
Поэтому для лечения пациентов с болевыми синдромами практикуется также психотерапия, направленная на уменьшение страха перед приступом боли. Этим занимаются врачи-реабилитологи, психотерапевты, цель которых – вернуть пациентам силы, желание, а порой и смысл эффективно бороться с болезнью.
Источник
