Острый гломерулонефрит у детей нефротический синдром

Острая форма гломерулонефрита представляет собой болезнь иммуновоспалительного типа, при которой прежде всего происходит поражение клубочков почек. Причинами наступления подобного состояния здоровья становятся инфекционные заболевания бактериального, паразитарного или вирусного характера. В острой форме имеет место появление нефротического синдрома изолированного типа. Из-за быстрого прогрессирования велика вероятность развития нефросклероза либо хронической почечной недостаточности. В преимущественном количестве случаев подобный диагноз встречается у маленьких детей школьного возраста либо мужчин старше 30 лет.
Классификация гломерулонефрита с нефротическим синдромом
Согласно общепринятому мнению, существуют следующие нозологические формы этого заболевания: первичная (причина недуга не установлена) и вторичная. Более 80 процентов случаев заболевания гломерулонефритом относятся именно к первичной форме. Когда доктор без особых проблем определяет факторы, повлиявшие на развитие патологического состояния, речь идёт о вторичном гломерулонефрите.
В зависимости от характера протекания подобного заболевания, выделяются три различные формы этого недуга:
- острая, которая длится не дольше 3 месяцев;
- подострая, прогрессирующая в человеческом организме в течение 3-12 месяцев;
- хроническая, развивающаяся у пациента более одного года и нередко ведущая к появлению соответственной почечной недостаточности.
Поражение гломерулонефритом клубочков имеет различную степень, а потому признаны следующие стадии этого заболевания, в зависимости от объёма повреждённых клеток:
- очаговый, когда недуг распространяется на менее, чем половину клубочкового аппарата;
- диффузный, если воспаление затрагивает более 50 процентов этой ткани почки.
Острый гломерулонефрит постстрептококкового вида в преимущественном количестве случаев развивается после того, как у человека фиксируются заболевания, вызванные этой бактерией (например, ангина, импетиго, скарлатина или рожа). При этом наличие инфекции стрептококкового типа доказывается высевом подобной бактерии из глотки или гортани, а также фиксацией характерных для такого заболевания антител в крови человека.
Также развитию острого вида гломерулонефрита способствуют следующие морфологически типы:
- пролиферативный эндокапиллярный и экстракапиллярный;
- мезангиопролиферативный;
- мембранозно-пролиферативный;
- склерозирующий.
Нефротический синдром при гломерулонефрите представляет собой клинико-лабораторный симптомокомплекс, типичным проявлением которого считается появление периферических или генерализованных отёков, а в самых тяжёлых случаях речь идёт уже об асците и анасарке. Лабораторными методами выявить наличие нефротического синдрома возможно следующим образом: наблюдается протеинурия (от 2,5 гр в сутки), гипопротеинемия, гипоальбуминемия (менее 40 грамм на литр), диспротеинемия, гиперлипидемия и липоидурия.
Гипопротеинемия, сопутствующая нефротическому синдрому, возникает из-за выделения вместе с уриной белков (в первую очередь, альбуминов), что связано с нарушением проницаемости фильтра гломерул. Такое состояние человеческого организма характеризуется понижением онкотического плазменного давления, что приводит к неполному возврату жидкости в сосуды и её задержке в тканях органов, из-за чего возникает нефротическая форма отёков. При этом огромную роль играет состояние лимфатических капилляров, так как чрезмерная насыщенность тканей жидкостью приводит к серьёзному усилению оттока лимфы и отхода вместе с ней белков из тканей.
Симптомы
Проявления острого гломерулонефрита с нефротическим синдромом разнятся в зависимости от того, каким образом протекает заболевание. Существуют два различных вида прогрессирования подобного недуга – циклический (типичный) и ациклический (моносимптомный).
В первом случае клинические проявления гломерулонефрита становятся заметны практически сразу: происходит заметное ухудшение самочувствия больного, урина темнеет, появляется олигурия, отёки и
Рвота, тошнота
артериальная гипертензия. Анамнез пациента позволяет врачу обнаружить имеющие место и протекающие
ранее поражения зёва или кожного покрова. После ангины или очередного обострения тонзиллита в хронической форме на протяжении 15-30 дней идёт так называемый латентный период заболевания, а в случае стрептодермии такое состояние больного имеет место последующие 2-2,5 месяца. Характерными признаками в этот период становятся следующие проявления:
- боли в голове;
- общее недомогания;
- тошнота;
- рвота;
- временное повышение температуры тела;
- побледнение кожи (вызванное ангиоспазмом);
- спазм сосудов сетчатой оболочки глаза;
- болевые ощущения в области поясницы (наблюдаемые из-за отёка паренхимы).
Отёчность также наблюдается в преимущественном количестве случаев (от такого проявления страдают 80-90 процентов всех пациентов с подобным диагнозом). Прежде всего, отёки образуются на лице, а также вокруг глаз, причём как у ребёнка, так и у взрослого. Вместе с прогрессированием болезни растут и отёки, распространяющиеся со временем на туловище и конечности больного.
Нередко (примерно в половине случаев заболевания у детей и подростков) имеет место олигурия, однако, через 5-7 дней практически всегда диурез нормализуется.
Отеки конечностей
Наблюдается появление проблем с сердечно-сосудистой системой, в первую очередь – тахикардии (в редких случаях наблюдается также брадикардия). Она сопровождается приглушённостью тонов, ослаблением I тона на верхушке сердца и усилением II тона на аорте и артерии лёгкого, расширением границ сердца (преимущественно в левую сторону). Более чем у 50 процентов больных фиксируется выраженная артериальная гипертензия. Подростки в возрасте от 12 до 18 лет, у которых наблюдается острый постстрептококковый гломерулонефрит, гораздо сильнее и дольше страдают от артериальной гипертензии, чем любой ребёнок младшего возраста. Такое состояние организма наступает из-за активизации ренин-ангиотензин-альдостероновой системы.
Во время исследования анализа мочи определяется наличие протеинурии, выраженной гематурии, лейкоцитурии начального типа, цилиндрурии (наблюдаются гиалиновые, зернистые и эритроцитарные виды подобных клеток). Микрогематурия, обусловленная увеличившейся проницаемостью клубочкового аппарата, фиксируется у трети больных. Также острый гломерулонефрит с нефротическим синдромом вызывает разрыв капилляров в клубочках, что фиксируется также у трети пациентов.
В первые дни после обнаружения заболевания появляется лейкоцитурия, которая стремительно пропадает. Многие пациенты страдают от умеренной анемии, причиной которой служит гиперволемия. У людей, страдающих от олигурии, отмечается увеличение концентрации мочевины и креатинина в кровеносной системе, а также ацидоз. Если больной проходит необходимое лечение, то по мере восстановления функциональной способности почек такие отклонения в работе мочевыделительной системы постепенно пропадают. Если же симптомы игнорируются, со временем развивается острая почечная недостаточность, что также может означать появление дополнительных осложнений.
Что касается ациклического вида протекания заболевания, для него характерен мочевой синдром изолированного типа. Кроме того, недуг отличается постепенным началом, при котором отсутствуют выраженные клинические симптомы либо внешние проявления патологических процессов, протекающих в организме человека.
Диагностика
Если у человека обнаруживается гломерулонефрит с нефротическим синдромом, докторам в преимущественном количестве случаев приходится прибегать к дополнительной диагностике, что связано с невозможностью установить точные причины появления заболевания без их проведения. Список подобных исследований выглядит следующим образом:
- общий анализ урины;
- анализ мочи по Зимницкому, Нечипоренко, “трёхстаканная” проба;
- биохимическое исследование и общий анализ крови;
- иммунологические тесты;
- биопсия почки;
- проба Реберга;
- ультразвуковое исследование органов брюшной полости;
- компьютерная и магнитно-резонансная томография;
- рентген.
Благодаря проведению клинического анализа мочи удаётся установить количество белков, крови и цилиндров в выделяемой биологической жидкости. Проба по Зимницкому используется для установления фактов уменьшения мочи, образованной за сутки, а также повышения плотности это физиологической жидкости. Проба Реберга при выявлении острого гломерулонефрита используется для выяснения данных, связанных с падением фильтрационной способности почек.
Проведение общего анализа и биохимии крови позволяет определить болезнь
Проведение общего анализа и биохимии крови позволяет определить гипопротеинемию, диспротеинемию, появление сиаловых кислот, гиперхолестеринемию, гиперлипидемию, гипераозтемию. Коагулограмма, также исследуемая во время проведения дополнительных диагностических процедур, позволяет выявить нарушения свёртываемости крови.
Сдача анализов иммунологического характера делает возможным выявление роста титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы B. Также врачи обращают внимание на увеличение концентрации IgG, IgM, а в редких случаях – IgA. То же самое касается гипокомплементии C3 и C4. Ультразвуковое исследование почек во время острого гломерулонефрита чаще всего подтверждает неизменность размера органов, а также уменьшение эхогенности и падение скорости процесса фильтрации в клубочках.
Для проведения биопсии почек необходимым показанием становится потребность в различии острого и хронического гломерулонефрита, а также аномально быстрый процесс протекания такой болезни. В случае развития острой формы этого недуга в нефробиоптате обнаруживаются симптомы пролиферации клеток, а также инфильтрация клубочкового аппарата моноцитами и нейтрофилами. Для гипертензивного синдрома характерной диагностической процедурой считается исследование глазного дна и электрокардиограмма.
Лечение заболевания
Острый гломерулонефрит с нефротическим синдромом подлежит немедленной терапии, алгоритм которой содержит в себе несколько пунктов. Внимание должно уделяться не только лечению лекарственными средствами, но также составлению и соблюдению правильной диеты, а кроме того – снижению нагрузки на организм пациента.
Основные положения стратегии лечения выглядят следующим образом:
- купирование остронефротического синдрома;
- ликвидация имеющейся инфекции и последствий;
- приведение в порядок артериального давления;
- удержание водно-электролитного баланса на необходимом уровне;
- снижение отёчности;
- сокращение активности иммунного воспаления в случае затянувшегося лечения;
- лечение осложнений при их обнаружении.
Так как при подобном типе гломерулонефрита существует высокая вероятность развития осложнений, наиболее адекватным решением станет госпитализация пациента в стационар. В таком случае сроки лечения находятся в рамках 6-8 недель. Если заболевание проходит без осложнений, человек лишается возможности совершать трудовую деятельность на срок в 6-10 недель.
В самом начале заболевания, особенно в случаях, когда фиксируется артериальная гипертензия и отёчность, пациенту на протяжении двух недель следует придерживаться строгого постельного режима. Следующий год лечащим врачом предписывается щадящий режим, во время которого следует всеми способами избегать переохлаждений, а также ограничить физические нагрузки. Проведение вакцинации противопоказано в течение года после лечения гломерулонефрита.
Практически полностью ограничивается приём поваренной соли
Режим питья во время лечения должен быть пересмотрен. Если наблюдаются отёчность и анурия, то следует полностью ограничить приём воды и других напитков, а затем выпивать на 200-400 миллилитров жидкости больше, чем выделяется во время опорожнения за сутки. Что касается диеты, практически полностью ограничивается приём поваренной соли, количество которой не должно превышать 1-2 грамма в сутки. При этом возможно употребление белков, но не более 0,5 гр на 1 кг веса пациента.
Также применяется медикаментозная и иммуносупрессивная терапия, а через полгода в некоторых случаях – санаторно-курортное лечение.
Прогноз и развитие осложнений патологии
Существует возможность полного выздоровления, в то время как наступление летального исхода наблюдается крайне редко. Для трети случаев характерен процесс перетекания заболевания в хроническую форму. Прогноз на будущее в последние годы заметно улучшился, что стало возможным благодаря применению кортикостероидов. Каждый пациент, успешно перенёсший острую форму гломерулонефрита, должен наблюдаться у врача и периодически проходить обследования. Особое внимание рекомендуется уделить устранению очаговых инфекций.
Среди возможных осложнений отмечается воспаление канальцев почки, а также сердечная астма. К их развитию приводит отсутствие своевременного и адекватного лечения, а также несоблюдение рекомендаций врача.
Источник
Гломерулонефрит с нефротическим синдромом – это тяжелое заболевание, сопровождающееся воспалительным процессом, затрагивающим почечные клубочки. На долю этой формы приходится около 20 % случаев патологического состояния. Обычно поражение имеет двусторонний характер. Гломерулонефрит этой формы имеет иммуновоспалительную природу.
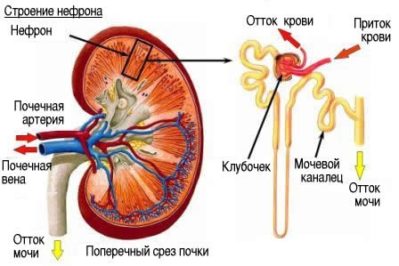
В ряде случаев наблюдается совершенно бессимптомное течение этого патологического состояния, нередко длящееся более 15 лет. Почечная функция на протяжении всего этого продолжительного времени сохраняется в полной мере. Однако все не настолько хорошо, как может показаться.
Это заболевание крайне коварно и требует повышенного внимания со стороны специалиста.
При отсутствии направленного лечения возможно развитие ряда тяжелых осложнений, в том числе хронической почечной недостаточности.
Этиология и патогенез заболевания
В подавляющем большинстве случаев воспалительная аутоиммунная реакция, поражающая почечные клубочки, становится результатом инфицирования организма со стороны бета-гемолитического стрептококка группы А. Патогенные микроорганизмы не поражают непосредственно область базальной мембраны. В ответ на увеличение численности этих бактерий происходит запуск реакции антиген-антитело и формируются циклические иммунные комплексы.

Таким образом, попадая в организм, стафилококк становится причиной активизации защитных механизмов.
С формированием циклических иммунных комплексов они начинают оседать в клубочковых мембранах, что вызывает нефротический синдром, характеризующийся стремительным выведением белков из крови.
Подобное расстройство функционирования почек может быть связано с поражением организма:
- герпесом;
- энтерококком;
- цитомегаловирусом;
- вирусом гепатита В и т. д.
Довольно редко нефротический синдром при гломерулонефрите обусловлен приемом некоторых лекарственных препаратов. К таким лекарственным средствам относятся антибиотики, НПВП и т. д. Особую опасность представляют собой присутствие у человека индивидуальной непереносимости к этим препаратам, а также другие почечные патологии.

Помимо всего прочего, нередко наличие гломерулонефрита, сопровождающегося нефротическим синдромом, отмечается у детей, которые недавно перенесли такие инфекционные заболевания, как тонзиллит, ангина, дифтерия, эпидемический паротит, ветрянка и т. д. Кроме того, нередко формирование этого патологического состояния является результатом влияния врожденных аномалий развития мочевыделительной системы. В редких случаях гломерулонефрит диагностируется на фоне тяжелых отравлений такими элементами, как ртуть, мышьяк, свинец. Эти вещества отличаются выраженным токсическим действием в отношении почечных клубочков.
Классификация гломерулонефрита с нефротическим синдромом
Существует масса подходов к описанию этого патологического состояния. В зависимости от формы течения гломерулонефрит может быть острым, быстропрогрессирующим или хроническим. Это один из самых важных параметров классификации.
Наиболее часто диагностируется острый вариант болезни, при котором симптоматические проявления нарастают на протяжении 3 месяцев.
Подострая или быстропрогрессирующая форма характеризуется наличием расстройства функционирования почек в течение периода от 3 до 12 месяцев. В хронический вариант течения гломерулонефрит переходит, когда морфологические изменения в почках нарастают на протяжении более 1 года. Это может вызвать почечную недостаточность.

Чаще всего болезнь протекает с затяжными периодами и ремиссией. Обычно с началом характерных проявлений расстройства функционирования почек не наблюдается. Далее они становятся заметными. Сильное поражение почечных клубочков становится причиной прекращения их работы. Помимо всего прочего, в зависимости от типа имеющихся морфологических изменений выделяются пролиферативные и непролиферативные варианты заболевания.
Симптомы гломерулонефрита с нефротическим синдромом
Клинические проявления и степени их выраженности существенно различаются при острой и хронической формах этого заболевания. Гломерулонефрит имеет воспалительную природу. Он постепенно приводит к появлению атрофических и дистрофических изменений в тканях почек. Это становится причиной того, что функциональные нефроны стремительно отмирают и замещаются соединительной тканью. Наличие выраженного воспалительного процесса и отмирание клеток провоцируют появление характерных для этого заболевания признаков.
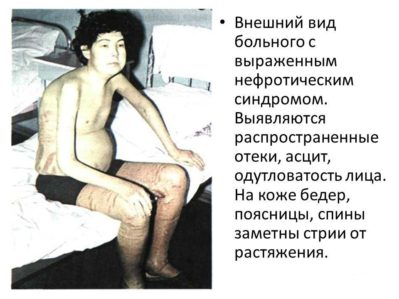
Все признаки гломерулонефрита с нефротическим синдромом могут быть условно подразделены на мочевые и общие. К первым относятся появление примесей крови в моче, а также снижение суточного диуреза и т. д.; к общим симптомам – сильнейшие отеки из-за недостаточного выведения жидкости из организма и стабильное повышение артериального давления.
Обычно к симптомам развития гломерулонефрита, которые тревожат больного и заставляют его обратиться к нефрологу, относятся тянущие боли в поясничной области. Кроме того, могут присутствовать общая слабость и ощущение недомогания.
У человека из-за имеющихся симптоматических проявлений наблюдается снижение работоспособности. В дальнейшем по мере отека тканей почек может развиться олигурия, дизурия или анурия.
Накопление жидкости в мягких тканях тела происходит, как правило, неравномерно. Отеки не могут быть устранены полностью при этой форме гломерулонефрита даже при приеме мочегонных средств. Кроме того, человека в значительной степени беспокоит одышка при минимальных физических нагрузках. В тяжелых случаях отмечаются бледность кожных покровов, полная потеря аппетита и головокружение.
После перехода заболевания в хроническую форму снижается интенсивность симптоматических проявлений. Боли в пояснице исчезают, и состояние человека стабилизируются. Кроме того, в значительной степени снижается отечность тканей и почти полностью восстанавливается диурез.
В то же время стабильно прогрессирует артериальная гипертензия, что нередко приводит к развитию сердечной недостаточности.
Подобное скрытное течение перемежается редкими периодами обострения. Несмотря на то что эта форма заболевания длительное время не приводит к потере трудоспособности и серьезному ухудшению состояния здоровья, воспалительный процесс, поражающий нефроны, всего за 3–5 лет может стать причиной почечной недостаточности и тяжелой уремии. Обычно на терминальной стадии развития этого патологического состояния появляются признаки тяжелой интоксикации организма составными частями мочи.
Диагностика гломерулонефрита с нефротическим синдромом
 При первых признаках поражения почек очень важно обратиться к нефрологу для проведения всестороннего обследования. Нефротическая форма гломерулонефрита может быть легко выявлена при проведении исследования урины. При этом определяется наличие массивной протеинурии. Основную часть белков в выделяющихся белковых фракциях составляет альбумин. Помимо всего прочего, показательным является уменьшение выделения суточной дозы урины наряду с увеличением ее плотности, обусловленной стабильно прогрессирующей потерей белка.
При первых признаках поражения почек очень важно обратиться к нефрологу для проведения всестороннего обследования. Нефротическая форма гломерулонефрита может быть легко выявлена при проведении исследования урины. При этом определяется наличие массивной протеинурии. Основную часть белков в выделяющихся белковых фракциях составляет альбумин. Помимо всего прочего, показательным является уменьшение выделения суточной дозы урины наряду с увеличением ее плотности, обусловленной стабильно прогрессирующей потерей белка.
При микроскопическом исследовании определяется наличие гиалиновых цилиндров.
Так как гломерулонефрит сопровождается повышенной проницаемостью мембран клубочков, в урине также могут просматриваться измененные эритроциты.
Это, как правило, определяется врачом при сборе анамнеза. При внешнем осмотре показательными являются сильные отеки. Жалобы больного на наличие артериальной гипертензии являются поводом для дополнительного обследования под контролем кардиолога.

Кроме того, нефролог назначает проведение анализа крови. Это исследование позволяет определить увеличение СОЭ. Помимо всего прочего, наблюдается повышение уровня холестерина и липидов. При биохимическом анализе крови определяется уменьшение белковых элементов, в том числе альбумина.
Учитывая, что при этом патологическом состоянии с мочой выделяется в больших количествах калий, происходит нарушение электролитного баланса.
Дополнительно назначается проведение УЗИ почек и кровеносных сосудов, пролегающих в них. В некоторых случаях, когда у врача остаются сомнения насчет диагноза, могут быть проведены тонкоигольная биопсия и гистологическое исследование полученных тканей. Очень важно различать это патологическое состояние и коллагеновую нефропатию, диабетический гломерулосклероз, миеломную болезнь и амилоидоз.
Терапия заболевания
Своевременное выявление патологии позволяет проводить лечение консервативными методами. В этом случае требуется терапия в стационаре. Для подавления аутоиммунной реакции назначается курс приема иммуносупрессоров. Обычно применяются цитостатики, глюкокортикостероиды и селективные иммуносупрессанты. Помимо всего прочего, для стабилизации состояния и снижения отечности пользуются диуретиками. Могут назначаться дополнительные препараты для коррекции развившихся симптомов на фоне основного заболевания.
На протяжении всего периода лечения больному необходимо соблюдение постельного режима.
Во время терапии этого патологического состояния пациентам очень важно поддерживать организм специальной диетой, в первую очередь направленной на рост суточной дозы белка.

Очень важно, чтобы в пище присутствовало не менее 1,4 г этого вещества на 1 кг веса человека. Животные белки должны составлять не менее 2/3 от общего числа. Обычно пациентам рекомендуется диетический стол № 7 с употреблением яичных белков, творога, нежирных сортов рыбы и мяса. Если на фоне такого питания наблюдается снижение функциональности почек, требуется уменьшить объем потребления белка. Очень важно, чтобы весь период лечения пациент избегал приема продуктов с высоким содержанием жиров. На фоне заболевания в крови наблюдается повышение уровня триглицеридов и холестерина.
Как правило, при этом заболевании рекомендуется употреблять около 80 г жиров, причем на растительные должно приходиться около 35 %.
Для восполнения дефицита калия в рацион вводятся картофель, бананы, мед, бобовые, зелень. Учитывая выраженность отеков, следует полностью исключить или ограничить прием соли. Пациентам, страдающим гломерулонефритом с нефротическим синдромом, не стоит употреблять маринады и соленые соусы.

Помимо всего прочего, для уменьшения отеков необходимо значительно снизить суточную дозу потребления воды, рекомендуется употреблять не более 1 л. На протяжении всего периода лечения пациентам, страдающим этим патологическим состоянием, категорически запрещено употребление грибных бульонов, хлеба, субпродуктов, жирных сортов мяса, острых и соленых блюд, копченостей и сыров. Щадящую диету следует соблюдать, пока не наступит полная ремиссия.
Прогноз и развитие осложнений патологии
Это заболевание является крайне опасным состоянием, так как при неблагоприятном течении может стать причиной появления тяжелейших осложнений.
При своевременной и комплексной терапии обычно прогноз благоприятный. После длительного восстановительного периода люди возвращаются к нормальной жизни и не имеют в дальнейшем никаких ограничений.
Однако если болезнь была выявлена слишком поздно или же терапия не дала нужного эффекта, может развиться почечная недостаточность. В этом случае пациентам необходимо проходить процедуры гемодиализа для очищения крови искусственным методом. В дальнейшем для стабилизации состояния и недопущения развития осложнений, связанных с лечением почечной недостаточности, пациенту необходима пересадка почки, которая позволит вернуть человека к полноценной жизни.

В ряде случаев, когда больные не соблюдают рекомендации врача, могут развиваться и другие опасные осложнения. На фоне отека тканей нередко диагностируется пневмония, которая значительно ухудшает общее состояние. Кроме того, если отек тканей достигает пика, могут появляться трещины на коже, которые обязательно нужно обрабатывать сильнодействующими дезинфицирующими средствами для недопущения проникновения инфекций.
Кроме того, особую опасность представляет нефротический криз. На его фоне наблюдается появление сильнейшего болевого синдрома и резкое падение артериального давления. Нередко подобные приступы несут смертельную опасность для пациента.
Источник
