Острый гломерулонефрит нефритический нефротический синдром

Острый гломерулонефрит с нефротическим синдромом – воспаление почечных клубочков (гломерул), которое сопровождается генерализованными отеками, протеинурией, гипоальбуминемией и гиперлипидемией. Гломерулонефрит может быть следствием как инфекционных, так и аллергических или врожденных заболеваний. Методы лечения и диагностики зависят от типа и степени тяжести расстройства. В международной классификации болезней 10-го пересмотра (МКБ-10) нефротический синдром при гломерулонефрите обозначается кодом N04.
Особенности заболевания
Впервые жалобы острого гломерулонефрита – боли в спине, гематурия, а затем олигурия и анурия – были описаны Гиппократом. Ричард Яркий (1789-1858) задокументировал острый гломелуронефрит клинически в 1828 году. С развитием микроскопа Теодор Лангханс (1839-1915) позднее смог описать патофизиологические гломерулярные изменения.
Внимание! Наиболее частая причина гломерулонефрита – стрептококковая инфекция или аутоиммунное заболевание.
Симптомы возникают у 20-30% пациентов. Лечение направлено на основной фактор – патоген или системную болезнь. Гломерулонефрит инфекционного генеза полностью поддается терапии. Прогноз относительно благоприятный: если меры приняты своевременно, можно восстановить нормальную функцию мочевыделительной системы.
Этиопатогенез
Наиболее распространенной инфекционной причиной острого гломерулонефрита является заражение видами Streptococcus (группа А, бета-гемолитическая). Были описаны 2 типа, включающие различные серотипы постстрептококкового гломерулонефрита:
- Серотип 12 – появляется из-за респираторных инфекционных заболеваний и прежде всего в зимние месяцы года.
- Серотип 49 – возникает из-за инфекционного дерматита и обычно в летнее время, распространен в южных районах Соединенных Штатов Америки.

Пострептококковый гломерулонефрит развивается через 2-4 недели после острой формы инфицирования специфическими нефрогенными штаммами бета-гемолитического стрептококка группы А. Заболеваемость составляет приблизительно 9-14% у пациентов с фарингитом и 30% – с дерматологическими инфекциями.
Нестрептококковый постинфекционный гломерулонефрит может также быть результатом заражения другими бактериями, вирусами, паразитами или грибами. Альтернативные микроорганизмы, которые могут вызывать болезнь, – это диплококки, стафилококки и микобактерии. Также были идентифицированы сальмонеллы, Brucella suis, трепонемы, Corynebacterium bovis и актинобациллы в качестве этиологических факторов.
Наиболее распространенные вирусные причины – цитомегаловирус, вирус Коксаки, инфекционный мононуклеоз, гепатит B, краснуха и эпидемический паротит. Острый гломерулонефрит – редкое осложнения гепатита А.
Приписывание гломерулонефрита к паразитарной или грибковой этиологии требует исключения стрептококковой инфекции. Также рекомендуется провести дифференциальную диагностику с Coccidioides immitis и следующими паразитами: Plasmodium malariae, Plasmodium falciparum, Schistosoma mansoni, Toxoplasma gondii, филяриоз, трихиноз и трипаносомы.
Неинфекционные причины острого гломерулонефрита можно разделить на первичные заболевания почек и системные болезни. Системные патологии, которые могут вызвать почечное расстройство:
- васкулит (гранулематоз с полиангитом);
- коллагенозы;
- гиперчувствительный васкулит;
- гормонозависимый рак молочной железы;
- криоглобулинемия;
- полиартериит;
- синдром Гудпасчера.
 Гломерулярные повреждения являются результатом формирования in situ иммунных комплексов. Почки могут быть увеличены в размерах до 60% от исходных значений. Гистопатологические изменения включают набухание клубочковых формаций и их инфильтрацию полиморфонуклеоцитами. Иммунофлуоресценция выявляет осаждение иммуноглобулинов.
Гломерулярные повреждения являются результатом формирования in situ иммунных комплексов. Почки могут быть увеличены в размерах до 60% от исходных значений. Гистопатологические изменения включают набухание клубочковых формаций и их инфильтрацию полиморфонуклеоцитами. Иммунофлуоресценция выявляет осаждение иммуноглобулинов.
При гломерулонефрите возникают как анатомические, так и физиологические изменения. Пролиферация белых кровяных клеток отмечена наличием нейтрофильных гранулоцитов и моноцитов в гломерулярном капиллярном просвете. Гиалинизация или склероз указывает на необратимую травму. Эти структурные изменения могут быть фокальными, диффузными, сегментарными или системными.
Разновидности
Гломерулонефрит классифицируют по происхождению, гистологии, механизму развития и клиническому течению. Можно выделить первичный и вторичный гломерулонефрит, исходя из патогенеза. Под эссенциальным понимают различные формы аутоиммунного гломерулонефрита. Вторичная форма возникает вследствие заболеваний вне почки.
Выделяют несколько морфологических типов расстройства: мезангиопролиферативный, фибропластический, мезангиальный, интракапиллярный, сегментарно-фокальный и мембранозный.
Симптоматика
Острый гломерулонефрит с выраженным нефротическим синдромом проявляется гематурией, протеинурией (менее 3 г/день), системными отеками или артериальной гипертонией (не у детей). Нефротический синдром нередко встречается при мембранозном гломерулонефрите. Мезангиально-пролиферативный гломерулонефрит характеризуется преимущественно почечным синдромом.
Совет! Если у ребенка возникают симптомы нефротического или нефритического синдрома, требуется обратиться к врачу. Иногда расстройство может характеризироваться неспецифическими признаками: тошнотой, рвотой и головокружением.
Осложнения
У 1-3% пациентов с острой формой гломерулонефрита и нефротическим синдромом  возникает почечная недостаточность, которая приводит к смерти за короткий период времени. Аномальный результат анализа мочи – микрогематурия – иногда сохраняется в течение 2-4 лет. Заметное снижение скорости клубочковой фильтрации (СКФ) наблюдается редко. В будущем существует вероятность появления легочного отека и артериальной гипертонии. Системная гипоальбуминемия может развиваться вторично по отношению к тяжелой протеинурии. Иногда возникает гиперлипидемия и гематурические расстройства.
возникает почечная недостаточность, которая приводит к смерти за короткий период времени. Аномальный результат анализа мочи – микрогематурия – иногда сохраняется в течение 2-4 лет. Заметное снижение скорости клубочковой фильтрации (СКФ) наблюдается редко. В будущем существует вероятность появления легочного отека и артериальной гипертонии. Системная гипоальбуминемия может развиваться вторично по отношению к тяжелой протеинурии. Иногда возникает гиперлипидемия и гематурические расстройства.
Ряд осложнений, которые развиваются в сердечно-сосудистой и центральной нервной системах, могут возникать у пациентов с повышенным артериальным давлением, заболеваниями головного мозга и отеком легких.
Эти последствия включают следующее:
- офтальмопатия;
- расстройства мозгового кровообращения;
- хроническая почечная недостаточность.
Методы диагностики
Вначале производится сбор анамнеза (история болезни, состояние здоровья пациента) и физический осмотр. Диагноз подтверждается с помощью лабораторных методов исследования мочи и кровеносного русла.
Для окончательного дифференциального диагноза следует провести биопсию почек. Исключения составляют самоограничивающие формы – постстрептококковый гломерулонефрит. Исходя из результатов гистологического исследования в сочетании с электронным микроскопическим анализом и иммуногистохимическим окрашиванием образцов биопсии принимают решение о выборе вариантов терапии.
Лечение
Эффективное лечение острого постстрептококкового гломерулонефрита (ПСГН) – это применение антибиотиков. Однако не существует специфической терапии почечной недостаточности. Если острый гломерулонефрит связан с хроническими небактериальными инфекциями, необходимо лечить основное заболевание.
 Инструменты, доступные в отделении интенсивной терапии, могут потребоваться для лечения пациентов с гипертонической энцефалопатией или отеком легких. Возможно, потребуется проконсультироваться с нефрологом. В амбулаторных условиях следует контролировать почечную функцию, давление в артериях, концентрацию белковых соединений и протеинурию.
Инструменты, доступные в отделении интенсивной терапии, могут потребоваться для лечения пациентов с гипертонической энцефалопатией или отеком легких. Возможно, потребуется проконсультироваться с нефрологом. В амбулаторных условиях следует контролировать почечную функцию, давление в артериях, концентрацию белковых соединений и протеинурию.
В ретроспективном исследовании из Новой Зеландии ученые изучили характерные особенности и лечение острого постстрептококкового гломерулонефрита у 27 педиатрических пациентов. Исследователи определили, что потребность в диализе была наиболее распространена среди 11 детей с полулунием в почечных клубочках.
Медикаментозная терапия
Антибиотики (особенно пенициллинового ряда) применяются для контроля местных симптомов и предупреждения миграции патогенных микроорганизмов. Антимикробная терапия, по-видимому, не предотвращает развитие гломерулонефрита, за исключением случаев, когда лекарства даются в первые 40 часов.
Пациентам с гипертонической болезнью требуются петлевые диуретики, чтобы уменьшить отеки и снизить артериальное давление. Сосудорасширяющие препараты («Нитроглицерин» пролонгированного действия) могут использоваться, если присутствует тяжелая гипертензия или энцефалопатия.
Кортикостероиды и цитотоксические агенты не имеют доказанной эффективности, за исключением осложненных случаев ПСГН. Доза глюкокортикоидов как в детском, так и во взрослом возрасте устанавливается исходя из тяжести болезни. Необходимо следовать рекомендациям нефролога или участкового терапевта.
Диета
Уменьшение количества натрия и жидкости в диете требуется при наличии системных или легочных отеков. Ограничение белка для пациентов с азотемией следует рекомендовать, если отсутствуют признаки недоедания.
Важно знать! Постельный режим требуется до тех пор, пока признаки воспаления клубочков и нарушения кровообращения не исчезнут. Длительная гиподинамия не приносит пользы пациентам в реабилитационный период.

Прогноз и профилактика
В большинстве случаев пациенты полностью восстанавливаются (до 100%). Смертность от острого гломерулонефрита с нефротическим синдромом составляет 0-7%. Спорадические случаи острого заболевания часто развиваются до хронической формы. Эта прогрессия происходит у 25% взрослых и 8% педиатрических пациентов. Гломерулонефрит является наиболее встречаемой причиной хронической болезни почек (ХБП).
При ПСТГ долгосрочный прогноз как у мужчин, так и у женщин в целом благоприятный. Более чем 95% людей не имеются симптомов в течение 5 лет. Протеинурия способна сохраняться около 6 месяцев, а гематурия – до 1 года после возникновения нефрита. Полное выздоровление наблюдается у 70% больных.
Все нарушения мочеиспускания обычно исчезают так же, как и артериальная гипертония. Функция почек может вернуться к норме у большинства пациентов в ближайшие 5 лет после начала терапии. Только у половины взрослых людей с ПСГН полностью восстанавливается почечная функция. У немногих больных с острым нефритом развивается быстропрогрессирующая почечная недостаточность.
Приблизительно 15% пациентов в первые 3 года после начала лечения и 2% в возрасте 7-10 лет могут иметь стойкую слабую протеинурию. Долгосрочный прогноз не всегда доброкачественный. У некоторых людей возникает гипертония, протеинурия и почечная недостаточность через 10-40 лет после первоначального заболевания. Иммунитет к белку типа M является специфичным. Повторяющиеся эпизоды ПСГН не встречаются.
Прогноз для нестрептококкового инфекционного гломерулонефрита зависит от основного патогена. Как правило, прогноз хуже у пациентов с тяжелой протеинурией, гипертензией и значительным повышением уровня креатинина. Нефроз, связанный с метициллин-резистентным золотистым стафилококком и хроническими инфекциями, обычно проходит после правильного лечения. Это означает, что при регулярном использовании лекарств риск возникновения осложнений крайне малый.
В объединенном анализе только 44,7% больных с постстафилококковым гломерулонефритом достигли ремиссии. Пожилой возраст и сахарный диабет являются факторами риска неблагоприятных исходов.
Источник
Гломерулонефрит с нефротическим синдромом – это тяжелое заболевание, сопровождающееся воспалительным процессом, затрагивающим почечные клубочки. На долю этой формы приходится около 20 % случаев патологического состояния. Обычно поражение имеет двусторонний характер. Гломерулонефрит этой формы имеет иммуновоспалительную природу.
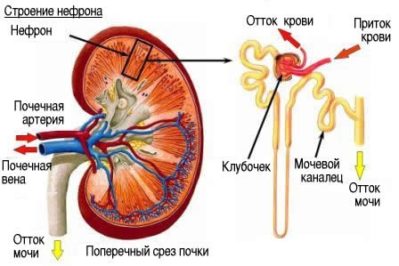
В ряде случаев наблюдается совершенно бессимптомное течение этого патологического состояния, нередко длящееся более 15 лет. Почечная функция на протяжении всего этого продолжительного времени сохраняется в полной мере. Однако все не настолько хорошо, как может показаться.
Это заболевание крайне коварно и требует повышенного внимания со стороны специалиста.
При отсутствии направленного лечения возможно развитие ряда тяжелых осложнений, в том числе хронической почечной недостаточности.
Этиология и патогенез заболевания
В подавляющем большинстве случаев воспалительная аутоиммунная реакция, поражающая почечные клубочки, становится результатом инфицирования организма со стороны бета-гемолитического стрептококка группы А. Патогенные микроорганизмы не поражают непосредственно область базальной мембраны. В ответ на увеличение численности этих бактерий происходит запуск реакции антиген-антитело и формируются циклические иммунные комплексы.

Таким образом, попадая в организм, стафилококк становится причиной активизации защитных механизмов.
С формированием циклических иммунных комплексов они начинают оседать в клубочковых мембранах, что вызывает нефротический синдром, характеризующийся стремительным выведением белков из крови.
Подобное расстройство функционирования почек может быть связано с поражением организма:
- герпесом;
- энтерококком;
- цитомегаловирусом;
- вирусом гепатита В и т. д.
Довольно редко нефротический синдром при гломерулонефрите обусловлен приемом некоторых лекарственных препаратов. К таким лекарственным средствам относятся антибиотики, НПВП и т. д. Особую опасность представляют собой присутствие у человека индивидуальной непереносимости к этим препаратам, а также другие почечные патологии.

Помимо всего прочего, нередко наличие гломерулонефрита, сопровождающегося нефротическим синдромом, отмечается у детей, которые недавно перенесли такие инфекционные заболевания, как тонзиллит, ангина, дифтерия, эпидемический паротит, ветрянка и т. д. Кроме того, нередко формирование этого патологического состояния является результатом влияния врожденных аномалий развития мочевыделительной системы. В редких случаях гломерулонефрит диагностируется на фоне тяжелых отравлений такими элементами, как ртуть, мышьяк, свинец. Эти вещества отличаются выраженным токсическим действием в отношении почечных клубочков.
Классификация гломерулонефрита с нефротическим синдромом
Существует масса подходов к описанию этого патологического состояния. В зависимости от формы течения гломерулонефрит может быть острым, быстропрогрессирующим или хроническим. Это один из самых важных параметров классификации.
Наиболее часто диагностируется острый вариант болезни, при котором симптоматические проявления нарастают на протяжении 3 месяцев.
Подострая или быстропрогрессирующая форма характеризуется наличием расстройства функционирования почек в течение периода от 3 до 12 месяцев. В хронический вариант течения гломерулонефрит переходит, когда морфологические изменения в почках нарастают на протяжении более 1 года. Это может вызвать почечную недостаточность.

Чаще всего болезнь протекает с затяжными периодами и ремиссией. Обычно с началом характерных проявлений расстройства функционирования почек не наблюдается. Далее они становятся заметными. Сильное поражение почечных клубочков становится причиной прекращения их работы. Помимо всего прочего, в зависимости от типа имеющихся морфологических изменений выделяются пролиферативные и непролиферативные варианты заболевания.
Симптомы гломерулонефрита с нефротическим синдромом
Клинические проявления и степени их выраженности существенно различаются при острой и хронической формах этого заболевания. Гломерулонефрит имеет воспалительную природу. Он постепенно приводит к появлению атрофических и дистрофических изменений в тканях почек. Это становится причиной того, что функциональные нефроны стремительно отмирают и замещаются соединительной тканью. Наличие выраженного воспалительного процесса и отмирание клеток провоцируют появление характерных для этого заболевания признаков.
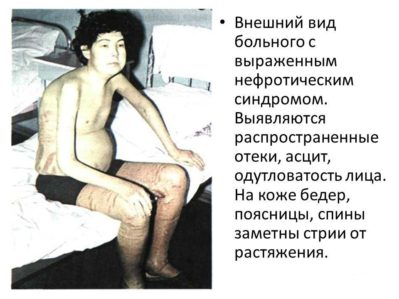
Все признаки гломерулонефрита с нефротическим синдромом могут быть условно подразделены на мочевые и общие. К первым относятся появление примесей крови в моче, а также снижение суточного диуреза и т. д.; к общим симптомам – сильнейшие отеки из-за недостаточного выведения жидкости из организма и стабильное повышение артериального давления.
Обычно к симптомам развития гломерулонефрита, которые тревожат больного и заставляют его обратиться к нефрологу, относятся тянущие боли в поясничной области. Кроме того, могут присутствовать общая слабость и ощущение недомогания.
У человека из-за имеющихся симптоматических проявлений наблюдается снижение работоспособности. В дальнейшем по мере отека тканей почек может развиться олигурия, дизурия или анурия.
Накопление жидкости в мягких тканях тела происходит, как правило, неравномерно. Отеки не могут быть устранены полностью при этой форме гломерулонефрита даже при приеме мочегонных средств. Кроме того, человека в значительной степени беспокоит одышка при минимальных физических нагрузках. В тяжелых случаях отмечаются бледность кожных покровов, полная потеря аппетита и головокружение.
После перехода заболевания в хроническую форму снижается интенсивность симптоматических проявлений. Боли в пояснице исчезают, и состояние человека стабилизируются. Кроме того, в значительной степени снижается отечность тканей и почти полностью восстанавливается диурез.
В то же время стабильно прогрессирует артериальная гипертензия, что нередко приводит к развитию сердечной недостаточности.
Подобное скрытное течение перемежается редкими периодами обострения. Несмотря на то что эта форма заболевания длительное время не приводит к потере трудоспособности и серьезному ухудшению состояния здоровья, воспалительный процесс, поражающий нефроны, всего за 3–5 лет может стать причиной почечной недостаточности и тяжелой уремии. Обычно на терминальной стадии развития этого патологического состояния появляются признаки тяжелой интоксикации организма составными частями мочи.
Диагностика гломерулонефрита с нефротическим синдромом
 При первых признаках поражения почек очень важно обратиться к нефрологу для проведения всестороннего обследования. Нефротическая форма гломерулонефрита может быть легко выявлена при проведении исследования урины. При этом определяется наличие массивной протеинурии. Основную часть белков в выделяющихся белковых фракциях составляет альбумин. Помимо всего прочего, показательным является уменьшение выделения суточной дозы урины наряду с увеличением ее плотности, обусловленной стабильно прогрессирующей потерей белка.
При первых признаках поражения почек очень важно обратиться к нефрологу для проведения всестороннего обследования. Нефротическая форма гломерулонефрита может быть легко выявлена при проведении исследования урины. При этом определяется наличие массивной протеинурии. Основную часть белков в выделяющихся белковых фракциях составляет альбумин. Помимо всего прочего, показательным является уменьшение выделения суточной дозы урины наряду с увеличением ее плотности, обусловленной стабильно прогрессирующей потерей белка.
При микроскопическом исследовании определяется наличие гиалиновых цилиндров.
Так как гломерулонефрит сопровождается повышенной проницаемостью мембран клубочков, в урине также могут просматриваться измененные эритроциты.
Это, как правило, определяется врачом при сборе анамнеза. При внешнем осмотре показательными являются сильные отеки. Жалобы больного на наличие артериальной гипертензии являются поводом для дополнительного обследования под контролем кардиолога.

Кроме того, нефролог назначает проведение анализа крови. Это исследование позволяет определить увеличение СОЭ. Помимо всего прочего, наблюдается повышение уровня холестерина и липидов. При биохимическом анализе крови определяется уменьшение белковых элементов, в том числе альбумина.
Учитывая, что при этом патологическом состоянии с мочой выделяется в больших количествах калий, происходит нарушение электролитного баланса.
Дополнительно назначается проведение УЗИ почек и кровеносных сосудов, пролегающих в них. В некоторых случаях, когда у врача остаются сомнения насчет диагноза, могут быть проведены тонкоигольная биопсия и гистологическое исследование полученных тканей. Очень важно различать это патологическое состояние и коллагеновую нефропатию, диабетический гломерулосклероз, миеломную болезнь и амилоидоз.
Терапия заболевания
Своевременное выявление патологии позволяет проводить лечение консервативными методами. В этом случае требуется терапия в стационаре. Для подавления аутоиммунной реакции назначается курс приема иммуносупрессоров. Обычно применяются цитостатики, глюкокортикостероиды и селективные иммуносупрессанты. Помимо всего прочего, для стабилизации состояния и снижения отечности пользуются диуретиками. Могут назначаться дополнительные препараты для коррекции развившихся симптомов на фоне основного заболевания.
На протяжении всего периода лечения больному необходимо соблюдение постельного режима.
Во время терапии этого патологического состояния пациентам очень важно поддерживать организм специальной диетой, в первую очередь направленной на рост суточной дозы белка.

Очень важно, чтобы в пище присутствовало не менее 1,4 г этого вещества на 1 кг веса человека. Животные белки должны составлять не менее 2/3 от общего числа. Обычно пациентам рекомендуется диетический стол № 7 с употреблением яичных белков, творога, нежирных сортов рыбы и мяса. Если на фоне такого питания наблюдается снижение функциональности почек, требуется уменьшить объем потребления белка. Очень важно, чтобы весь период лечения пациент избегал приема продуктов с высоким содержанием жиров. На фоне заболевания в крови наблюдается повышение уровня триглицеридов и холестерина.
Как правило, при этом заболевании рекомендуется употреблять около 80 г жиров, причем на растительные должно приходиться около 35 %.
Для восполнения дефицита калия в рацион вводятся картофель, бананы, мед, бобовые, зелень. Учитывая выраженность отеков, следует полностью исключить или ограничить прием соли. Пациентам, страдающим гломерулонефритом с нефротическим синдромом, не стоит употреблять маринады и соленые соусы.

Помимо всего прочего, для уменьшения отеков необходимо значительно снизить суточную дозу потребления воды, рекомендуется употреблять не более 1 л. На протяжении всего периода лечения пациентам, страдающим этим патологическим состоянием, категорически запрещено употребление грибных бульонов, хлеба, субпродуктов, жирных сортов мяса, острых и соленых блюд, копченостей и сыров. Щадящую диету следует соблюдать, пока не наступит полная ремиссия.
Прогноз и развитие осложнений патологии
Это заболевание является крайне опасным состоянием, так как при неблагоприятном течении может стать причиной появления тяжелейших осложнений.
При своевременной и комплексной терапии обычно прогноз благоприятный. После длительного восстановительного периода люди возвращаются к нормальной жизни и не имеют в дальнейшем никаких ограничений.
Однако если болезнь была выявлена слишком поздно или же терапия не дала нужного эффекта, может развиться почечная недостаточность. В этом случае пациентам необходимо проходить процедуры гемодиализа для очищения крови искусственным методом. В дальнейшем для стабилизации состояния и недопущения развития осложнений, связанных с лечением почечной недостаточности, пациенту необходима пересадка почки, которая позволит вернуть человека к полноценной жизни.

В ряде случаев, когда больные не соблюдают рекомендации врача, могут развиваться и другие опасные осложнения. На фоне отека тканей нередко диагностируется пневмония, которая значительно ухудшает общее состояние. Кроме того, если отек тканей достигает пика, могут появляться трещины на коже, которые обязательно нужно обрабатывать сильнодействующими дезинфицирующими средствами для недопущения проникновения инфекций.
Кроме того, особую опасность представляет нефротический криз. На его фоне наблюдается появление сильнейшего болевого синдрома и резкое падение артериального давления. Нередко подобные приступы несут смертельную опасность для пациента.
Источник
