Острый гайморит код по мкб 10 у детей

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Факторы риска
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Верхнечелюстной синусит.
Названия
Название: Гайморит у детей.

Гайморит у детей
Синонимы диагноза
Верхнечелюстной синусит.
Описание
Это одна из форм синусита, характеризующаяся воспалительным процессом в верхнечелюстной пазухе (ICP). Заболевание может протекать в острой и хронической форме. Это проявляется затруднением носового дыхания, патологическими выделениями из носа или носоглотки, болью в проекции пазухи, синдромом интоксикации. Диагноз основан на клиническом обследовании, данных риноскопии и типичной рентгенографии. Лечение включает противомикробные, местное и симптоматическое лечение. Как указано, проводится ICP медико-диагностическая пункция.
Гайморит у детей
Дополнительные факты
Синусит в специальной литературе также называется «верхнечелюстной синусит». У грудных детей синусит не возникает из-за анатомо-физиологических особенностей верхнечелюстных пазух. Возможно развитие синусита на втором или третьем году жизни, пик заболеваемости наступает в 6 лет. Актуальность проблемы у детей обусловлена тем, что синусит является одной из пяти причин назначения антибиотикотерапии в современной педиатрии. Воспаление околоносовых пазух осложняется в 13% случаев острых респираторных вирусных инфекций. Согласно статистике, около трети госпитализаций в ЛОР-больницах занимают пациенты с синуситом, в том числе с синуситом.
Факторы риска
Среди факторов, сопровождающих проявление заболевания, наиболее важными являются:
• аллергены;
• муковисцидоз;
• гастроэзофагеальный рефлюкс;
• травма лицевого черепа;
• проблемы с зубами.
Причины
Причины.
Синусит у детей имеет инфекционную этиологию. Около 10% в структуре причины — бактериальные агенты, 90% — вирусные. Среди вирусов риновирус играет решающую роль. Наиболее важные представители бактериальных патогенов:
• стрептококк пневмонии (около 40%);
• гемофилическая палочка (25-47%);
• смешанная инфекция этих патогенов (примерно 7%);
• β-гемолитические стрептококки группы А (до 10%) и другие группы, золотистый стафилококк (2%), моракселла (1%) встречаются реже.
В последние десятилетия наблюдается увеличение доли синусита, вызванного атипичной флорой: 10% случаев связаны с микоплазмами, хламидийной инфекцией. Хронический синусит может быть связан с фузобактериями, псевдомонасами. У детей с ослабленным иммунитетом грибковая природа заболевания возможна, чаще всего в контексте вторичной инфекции.
Патогенез
Основным звеном в патогенезе является воспаление слизистой оболочки носа, возникшее при острых респираторных вирусных инфекциях. Из-за отека просвет носового прохода сужается и препятствует выходу экссудата. Контакт патогенной флоры со слизистой оболочкой верхних дыхательных путей продлевается, что приводит к изменению функций цилиарного эпителия: микроорганизмы не «чистят» поверхность слизистой оболочки.
В условиях блокирования нормального воздухообмена в околоносовых пазухах создаются идеальные условия для распространения патогенных микроорганизмов. Появляется слой вторичной инфекции, интенсивность воспалительной реакции возрастает.
Классификация
Синусит у детей классифицируется по нескольким критериям. Модуль выделяется:
• простудный;
• одонтогенный;
• гнойный;
• аллергия.
Согласно локализации, синусит у детей может быть односторонним. Из-за тяжести течения синусит подразделяется на легкий, умеренный и тяжелый. С практической точки зрения наиболее актуальной является классификация по типу потока: Характеризуется исчезновением симптомов в течение 30 дней на фоне медикаментозной терапии.
• Хронический синусит. Он длится не менее 90 дней, плохо поддается консервативной терапии. Во время ремиссии у пациента сохраняются респираторные симптомы (кашель, заложенность носа).
Симптомы
Острый гайморит.
На фоне постоянного течения острых респираторных вирусных инфекций (неделя и более) состояние ухудшается. Ребенок становится слабым, общее недомогание, температура возобновляется или развивается с температурой до 38-39 ° C. Типичные симптомы: пролитая головная боль, боль и дискомфорт в проекции верхнечелюстных пазух, которые усиливаются, когда голова наклонена вниз У маленьких детей капризность, царапины на голове могут служить эквивалентом боли.
Появляются постоянные заложенность носа и насморк, патологические выделения. Выделения могут исходить из одного или обоих носовых ходов, иметь слизистый, гнойный или слизисто-гнойный характер, неприятный запах. Выделение отключается, когда вы сморкаетесь или под действием силы тяжести или стекаете по задней части горла, вызывая кашель. В пользу синусита они указывают на назальные симптомы не менее 3 дней подряд. При тяжелом синусите у детей наблюдается отек мягких тканей в скулах.
Возможные осложнения
Нелеченный синусит угрожает добавлением серьезных местных или системных бактериальных инфекций. Со стороны центральной нервной системы возникают внутричерепные осложнения: менингит, абсцесс мозга, арахноидит. При проникновении гноя в полость орбиты образуются абсцессы век или орбиты, флегмона, остеопериостит. Дальнейшее неконтролируемое распространение инфекции опасно для развития тяжелой пневмонии, евстахиита и сепсиса.
Диагностика
У большинства детей (60-75%) диагноз может быть поставлен на основании клинических критериев, без использования вспомогательных методов. Первичный диагноз ставится педиатром и педиатром ЛОР. В анамнезе заболевания и жалоб выявлено: в целом длительный цикл острых респираторных вирусных инфекций, жалобы на «постоянный» насморк, головные боли и лицевые боли. Дополнительный алгоритм обследования:
• Физическое обследование. При пальпации области ICH определяется боль. При осмотре глотки визуализируется гнойно-слизисто-гнойный секрет, протекающий в глотку. Возможно увеличение шейных лимфатических узлов.
• Лабораторное обследование. В общем клиническом анализе крови выявляется повышение уровня лейкоцитов, воспалительный сдвиг формулы влево, ускоренная СОЭ. Обязательным является подбор выделения из носоглотки для инокуляции на микрофлору и чувствительность к антибиотикам. При передней риноскопии в среднем носовом проходе определяются припухлость, гиперемия слизистой оболочки и наличие экссудата. Отсутствие патологического секрета не исключает наличия синусита.
• Рентгенография околоносовых пазух. Исследование не должно быть рутинным, оно рекомендуется только в том случае, если невозможно проверить синусит по клиническим причинам. У детей до 6 лет этот метод не информативен и неуместен. На снимке с синуситом нарушение легкости пазух определяется, уровень жидкости горизонтальный.
• КТ дополнительных синусов. Компьютерная томография показана при подозрении на осложнения, в случае длительного курса, планирования хирургического лечения. Нарушения пневматизации, наличие инфильтрирующих теней визуализируются.
При необходимости ребенка осматривают «узкие» специалисты: нейрохирург с церебральными симптомами, детский офтальмолог с симптомами поражения глазной орбиты, пульмонолог с данными о пневмонии.
Лечение
Консервативные методы.
Госпитализация зависит от детей с синдромом тяжелой интоксикации, наличием данных для осложненного течения синусита или локального гнойно-воспалительного процесса в носу при неэффективной амбулаторной терапии. В других случаях можно вылечить дом, наблюдая полулежачий отдых во время лихорадки. Обязательно проводите мытье носа ежедневно с помощью солевых растворов. Фармакотерапия включает в себя:
• антибактериальные препараты из группы полусинтетических пенициллинов, цефалоспорины 2-3 поколения, макролиды на срок 5-14 дней;
• жаропонижающие средства на основе парацетамола, ибупрофена в определенной дозировке для возраста при температуре выше 38-38,5 ° С;
• противоотечные средства для снятия отека носа. Рекомендуются капли и специи, содержащие фенилэфрин, оксиметазолин, ксилометазолин;
• местная терапия глюкокортикостероидами. Из разрешенных в педиатрической практике используют фуроат мометазона, будесонид, беклометазон;
• муколитики с ацетилцистеином или карбоцистеином в качестве активного вещества;
• антигистаминные препараты с аллергическим компонентом.
Список литературы
1. Острый верхнечелюстной синусит у детей. Клинический протокол/ Алданьярова Б. Ж. ,Чекмезова О. Б. , Умарова Р. А. – 2007.
2. Клиническое руководство: диагностика и лечение синусита (по материалам Американской академии педиатрии)// Педиатрическая фармакология — 2006.
3. Руководство по лечению хронического синусита/ Кеннеди В. , Янгс Р. //Лечащий врач — 1999.
4. Острый и хронический синусит: этиопатогенез и принципы лечения/ Кочетков П. А. , Лопатин А. С. // Практическая пульмонология — 2005.
Источник
Острый гайморит или верхнечелюстной синусит является одним из видов воспалительных процессов околоносовых придаточных пазух. Заболевание достаточно распространено и занимает лидирующие позиции в болезнях ЛОР-органов и органов верхних дыхательных путей. В чем причина возникновения неприятного недуга и существуют ли эффективные меры профилактики, позволяющие предупредить его.
Острый гайморит – что это такое?
Острый гайморит (код по МКБ 10: J01) патологический процесс, возникающий в околоносовых верхнечелюстных синусах, и вызывающий воспаление слизистого и подслизистого слоя. Гайморит острой формы неприятно заболевание, регистрируемое почти у 80% пациентов отоларингологии.
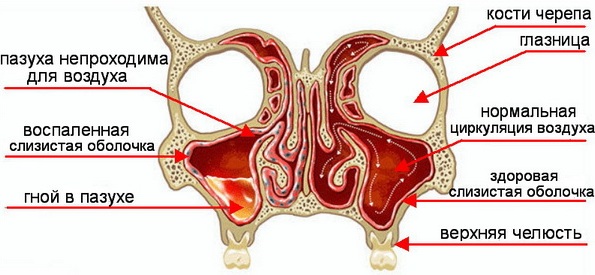
Гайморовы пазухи парные носовые придатки, расположенные над верхнечелюстной костью.
Обратите внимание! Гайморит и верхнечелюстной синусит один и тот же вид синусита. Разные названия являются синонимами.
Примечательной особенностью является то, что в отличие от других образований верхнечелюстные полости увеличиваются в размерах по мере роста пациента, а в младенческом возрасте могут и вовсе отсутствовать. Несмотря на этот феномен, воспалительный процесс протекает не зависимо от возраста пациента.
Околоносовой придаток расположен по обеим сторонам лицевого основания костей. В полости имеются углубления, уходящие в надкостницу и бугорки, позволяющие правильной циркуляции воздуха. Анатомические гайморовы пазухи имеют 4 стенки:
-
 глазная;
глазная; - лицевая;
- задняя;
- передняя.
Выстлана полость несколькими слоями эпителия, однако рецепторы и нервные окончания присутствуют в ничтожно малом количестве, что в свою очередь затрудняет диагностику заболевания. За счет близкого расположения стенок к органам-соседям, причин для возникновения недуга больше.
К функциям, возложенным на гайморовы пазухи, относятся:
- способность к обонянию;
- придача голосу особенного тембра и тональности;
- очищение воздуха от патогенных объектов;
- согревание и увлажнение поступившего воздуха;
- участие в процессе дыхания и снабжения кислорода важных частей и систем организма.
Нарушение в работе верхнечелюстного синуса приводит к нарушению дыхательного процесса, возникают первичные признаки инфицирование, а отсутствие лечение способствует переходу острой формы в стадию хронизации.
Гайморит в острой форме – это воспаление гайморовых пазух в сочетании с явными интенсивными клиническими проявлениями. Заболевание протекает в несколько стадий, а по причине частого (неправильного) самолечения ухудшает качество жизни пациента и переходит в подострую, а затем хроническую форму.
Виды и формы заболевания
Острый гайморит различается этиологическими и морфологическими признаками. На основании этих данных была создана классификация, применяемая для установления основного диагноза и уточнения характера недуга.

По локализации патологического процесса острый гайморит бывает:
- правосторонний – очаг инфекции расположен в правой околоносовой полости
- левосторонний – инфицированию подверглась левая сторона верхнечелюстных придатков носа;
- двухсторонний – патологический процесс затронул обе стороны гайморовых синусов.
Двухсторонний гайморит острого патогенеза встречается реже, и протекает в более сложной степени.
В зависимости от причины развития воспаления острый гайморит бывает следующего происхождения:
-
 вирусной этиологии или катаральный – причина недуга кроется в вирусной инфекции;
вирусной этиологии или катаральный – причина недуга кроется в вирусной инфекции; - бактериального генеза – обсеменение слизистой оболочки условно-патогенными бактериями;
- аллергический – периодический гайморит, в большинстве случаев является рецидивом;
- грибковый – распространения микотической инфекции с одной из сторон полости;
- неинфекционного происхождения – вазомоторный гайморит;
- по причине механического воздействия;
- из-за врожденных аномалий.
Заболевание протекает в двух формах: с признаками бактериального инфицирования – гнойный острый гайморит, либо в сочетании с вирулентным организмом – катаральный гайморит. Кроме того заболевание различается характером слизистого экссудата.
Зачастую именно от состава и физических свойств слизистого носового отделяемого зависит окончательная идентификация острого гайморита.
Степень тяжести оценивается по визуальной шкале. Имеется 3 степени недуга: легкая, среднетяжелая и тяжелая.
Причины возникновения
Возникновение острого гайморита обусловлено снижением иммунитета и поражение придаточных пазух инфекцией. Основными причинами подобного процесса являются:
-
 вирусные инфекции носоглотки;
вирусные инфекции носоглотки; - простудные и гриппозные процессы;
- первичные и вторичные бактериальные инфекции;
- аномалии строения верхнечелюстных пазух;
- механические травмы или переломы свода лицевой части черепа в анамнезе.
Помимо основных причин особое место выделяется факторам риска инфицирования. Увеличивают риск развития заболевания такие состояния как:
- заболевания полости рта;
- стоматологические дефекты (кариес);
- злоупотребление алкоголем;
- хронические синуситы;
- аутоиммунные заболевания и иммунодефициты;
- аллергия и наличие кистозных образований в полости носоглотки.
Механизм развития острого гайморита у взрослых заключается в затрудненности оттока слизи из-за дефицита кислорода и отсутствия носового дыхания. Слизь в увеличенном объеме скапливается в полостях, и запускаются процессы вторичного инфицирования условно-патогенной микрофлорой.
Симптомы
Клиническая картина заболевания зависит от степени и стадии инфицирования. В начале развития недуга пациент отмечает отсутствие носового дыхания, головные боли, увеличение слизистого секрета и умеренная боль в области переносицы и верхней челюстной кости. Затем заболевание приобретает характерные признаки:
-
 поднимается температура;
поднимается температура; - развивается отечность и гиперемия гайморовых пазух;
- усиливается головная боль;
- отмечается отсутствие дыхания носом;
- увеличивается объем слизи, а также изменяется характер секрета;
- порой выделения из носа отсутствуют, что является отягощающим фактором заболевания;
- возникает общее недомогание, лихорадка и признаки интоксикации;
- пациент теряет аппетит и жалуется на апатию.
Симптомы острого гайморита усиливаются, начиная с первого дня воспаления. Усиление признаков наблюдается не более 5 дней, однако на данном этапе важно вовремя обратиться за помощью к специалисту, чтобы не запустить процесс в хроническую форму или не «заполучить» неблагоприятные осложнения.
Острый гайморит у детей
У детей гайморит в острой форме диагностируется в возрасте от 3 лет. Пик заболевания приходится на средне-школьный возраст, а при отсутствии своевременного лечения мучает школьника дольше обычного. Причины недуга кроются в склонности к бактериальным инфекциям по следующим причинам:
-
 наличие болезни микробного патогенеза;
наличие болезни микробного патогенеза; - аденоидит;
- хронический насморк;
- полипоз;
- аллергический ринит;
- синдром «часто болеющего ребенка» особенно в возрасте 5-6 лет;
- анатомическая узость соустий.
Болезнь у детей протекает со схожими симптомами взрослых граждан. Дети младшего возраста становятся вялыми, капризными и сонливыми. Повышается температура, возникают слизистые выделения и признаки общей интоксикации. Терапия недуга зависит от возраста пациента и особенностей детского организма.
Диагностика
Диагностические процедуры, проводимые для установления острого гайморита:
-
 риноскопия – позволяет оценить состояние слизистой оболочки носоглотки;
риноскопия – позволяет оценить состояние слизистой оболочки носоглотки; - рентгенография – необходима для установления локализации патологического процесса и оценки степени поражения;
- КТ или МРТ;
- УЗД (по надобности);
- бакпосев слизистого выделяемого;
- общий анализ крови;
- диафаноскопия.
Врач опрашивает больного, собирает анамнез пациента, и по полученным данным обследования подтверждает (или опровергает) диагноз. Исследование проводят отоларингологи.
Лечение
Острая форма верхнечелюстного синусита лечится в условиях стационара, а при отягощенном патологическом процессе пациента госпитализируют на несколько дней. Терапия против гайморита направлена на устранение воспалительного процесса, и стимуляцию местного иммунитета. Лечение проводится в несколько этапов различными способами.
Консервативное или медикаментозное лечение
При верхнечелюстном синусите острого характера назначается ряд лекарственных препаратов. Основное лечение состоит в применении антибиотиков местного применения.
-
 Антибиотикотерапия. Проводится после установления возбудителя инфекции (бактериологическое исследование слизи). Назначаются антибиотики местного действия (Изофра, Биопарокс), и общего – Амоксициллин, Аугментин.
Антибиотикотерапия. Проводится после установления возбудителя инфекции (бактериологическое исследование слизи). Назначаются антибиотики местного действия (Изофра, Биопарокс), и общего – Амоксициллин, Аугментин. - Противовоспалительные и противовирусные препараты местного действия – Эргоферон, Кагоцел.
- Антисептики для промывания носоглотки – раствор фурацилина, физиологический раствор натрия, Мирамистин.
- Сосудосуживающие капли в нос с подсушивающим действием – Назол, Ринофлуимуцил, РиноРус.
- Препараты для санации носовой полости — Аквамарис, Моренорм.
- Иммуномодуляторы общего действия – Полиоксидоний, Анаферон.
Несмотря на степень и тяжесть заболевания основная терапия заключается в применении антибиотиков и средств, устраняющих воспаление. Иные методы являются дополнительными.
Физиотерапия
Физиопроцедуры при гайморите проводятся часто, однако такое метод лечения является больше профилактическим. Проводится электрофорез, УВЧ и лазеротерапия. Наиболее эффективным методом является ингаляции газовым способом (небулайзером). В качестве дополнительного компонента применяются антибиотики, ГКС и масляные капли.
Хирургическое вмешательство
Единственный хирургический метод – прокол гайморовых пазух, для эвакуации гноя. Процедура проводится несколькими способами, суть которых заключается в отсосе гнойного содержимого и местное применение антисептика и антибиотика. Операции проводятся под местным наркозом в условиях стационара.
Как лечить в домашних условиях?
Народное лечение заболевания заключается в пероральном употреблении отваров на основе лекарственных трав и промывание носовой полости солевыми растворами и целебными настоями. Для устранения воспаления помогают отвары из ромашки и календулы, усилить эвакуацию слизи можно при помощи настоя из чабреца и меда. Не менее эффективны сок алоэ, разведенный с водой и сок свежевыжатой моркови в соотношении 1:2.
Лечение в домашних условиях должно быть согласовано с врачом, дабы исключить развитие аллергической реакции.
Возможные осложнения
Недостаточное или несвоевременное лечение острого гайморита приводит к переходу недуга в хроническую форму. Однако заболевание опасно возможным развитием более серьезных последствий, например, менингит, отит, флегмона глазницы.
Профилактика
Основная мера профилактики поддержание иммунитета. Для этого необходимо:
-
 правильно питаться;
правильно питаться; - отказаться от вредных привычек;
- принимать витамины;
- защищать дыхательные пути от негативного действия окружающей среды;
- соблюдать простые меры гигиены;
- промывать нос в период нестабильной эпидемиологической ситуации.
Не менее важно выявить и устранить причину заболевания. При имеющейся аллергии принимать антигистамины.
Согласно статистике ВОЗ, гайморит в 68% случаев переходит в стадию хронизации. В данной форме заболевание тяжело поддается терапии, и при малейшем снижении иммунитета проявляется в виде обострения. Своевременное обращение за медицинской помощью позволит максимально быстро избавиться от синусита и восстановить защитные силы организма.
Источник
