Острый абдоминальный синдром код мкб
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Спастические абдоминальные боли.
Желудочно-кишечный тракт
Описание
Целый ряд разной боли относится к спастической. Она вызвана спазмом гладкой мускулатуры внутренних органов, желудочно-кишечного тракта (ЖКТ), желчевыводящей системы, мочевыводящих путей.
Симптомы
Классическое проявление висцеральной абдоминальной боли — колика (греч. Kōlikē — кишечная болезнь) — характеризуется схваткообразной болью в животе высокой интенсивности, при которой периоды нарастания боли чередуются со «светлыми промежутками». Во время очередной «схватки» интенсивность боли быстро нарастает, затем наступает «плато» — период, когда выраженность боли максимальна по интенсивности (продолжается от 15 мин до нескольких часов), после чего боль постепенно стихает. Между приступами болевые ощущения полностью отсутствуют (Губергриц Н. Б. , 2010).
Коликообразная боль, как правило, характеризуется высокой интенсивностью. На высоте боли пациенты беспокойны, часто меняют положение тела, мечутся либо принимают вынужденную позу, стараясь найти положение, которое уменьшит страдания.
При чрезмерной интенсивности импульса (например при прохождении камня) или анатомическом повреждении органа (например ущемлении кишки) возникает иррадиирующая боль в участках тела, имеющих общую корешковую иннервацию с пораженным органом (Бабак О. Я. , 2006; Яковенко Э. П. И соавт. , 2009).
Висцеральная боль характеризуется отсутствием четкой локализации — зоны восприятия ее, как правило, размыты. При повреждении пищевода, желудка, ЖП, билиарных протоков, поджелудочной железы боль локализуется в эпигастральной; при патологии тонкой, слепой кишки — мезогастральной; при поражении толстой кишки, органов малого таза — гипогастральной области. При этом боль ощущается ближе к срединной линии живота, поскольку внутренние органы имеют билатеральную иннервацию.
Абдоминальная боль редко отмечается как самостоятельный симптом и часто сопровождается тошнотой, рвотой, горечью во рту, изжогой, ощущением переполнения в желудке, метеоризмом, поносом, запором и другими симптомами. При острой висцеральной боли нередко отмечают сопутствующие вегетативные реакции (слабость, бледность, потливость, одышку и ), лихорадку рефлекторного генеза, локальное напряжение мышц передней брюшной стенки (Баранская Е. К. , 2005; Садовникова И. И. , 2009).
Причины
Спастическая боль чаще всего возникает в животе как реакция на погрешность в питании, при предменструальном синдроме (ПМС), при хронических заболеваниях ЖКТ – язвенной болезни желудка и двенадцатиперстной кишки и Желудок и кишечник (как полые органы) только реагируют на спазм их мышц или, наоборот, на расширение (когда, например, мучают газы).
Лечение
Известно, что пациентам с неуточненным диагнозом и/или признаками острого живота введение анальгетиков противопоказано. Так, большинство авторов считают ошибочным решение купировать острую абдоминальную боль на догоспитальном этапе в связи с риском нивелирования картины острой хирургической патологии: обезболивание может затруднить диагностику и создать впечатление мнимого благополучия. Отличить в этот период острое хирургическое заболевание от нехирургических причин боли в животе трудно, поэтому при любых проявлениях острой абдоминальной боли от применения анальгетиков следует воздержаться (Бабак О. Я. , 2006). В то же время клиническая практика свидетельствует, что в большинстве случаев приступ спастической абдоминальной боли сопровождается значительно выраженным болевым синдромом: страдания пациента в этот период настолько мучительны, что требуют обезболивания. Таким образом, при отсутствии необходимости экстренного оперативного вмешательства применение анальгетиков является необходимым компонентом лечения.
Спазмолитическая терапия не сопровождается непосредственным вмешательством в механизмы болевой чувствительности, не затрудняет диагностику острой хирургической патологии (Ивашкин В. Т. (ред. ), 2003). Кроме того, применение спазмолитиков в данном случае является патофизиологически обоснованным. Так, с целью достижения релаксационного эффекта на периферическом уровне, снижения сократительной активности гладких мьшц, устранения спазма и восстановления нормального транзита показано применение релаксантов гладких мышц ЖКТ — холинолитиков и миотропных спазмолитиков, терапевтический эффект которых основан на вмешательстве в механизмы сокращения гладкомышечных клеток.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Абдоминальный компартмент-синдром.
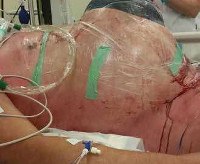
Абдоминальный компартмент-синдром
Описание
Синдром брюшной полости. Это комплекс патологических изменений, которые происходят в контексте постоянного повышения внутрибрюшного давления (IAP) и вызывают развитие полиорганной недостаточности. Наблюдается после операций, при тяжелых травмах и заболеваниях органов брюшной полости, забрюшинного пространства, реже при внебрюшной патологии. Это проявляется как сердечная, почечная, дыхательная недостаточность, печеночная недостаточность и желудочно-кишечный тракт. Основой для ранней диагностики являются повторные измерения IAP, в дополнение к данным инструментальных и лабораторных исследований. Лечение — срочная хирургическая декомпрессия, инфузионная терапия, искусственная вентиляция легких.
Дополнительные факты
Синдром брюшной полости (ОКС) — страшное осложнение, встречающееся при серьезных заболеваниях, травмах и операциях. Первые сообщения о негативном влиянии повышенного внутрибрюшного давления на состояние пациентов появились в конце 19 века, но патогенез ОКС и значение синдрома как причины смерти были созданы только в 80-х годах прошлого века.
По разным данным, патология диагностируется у 2-30% пациентов, оперированных по поводу поражений брюшной полости. Среди пациентов, которые находятся в критическом состоянии на момент поступления и которым требуется реанимация, значительное повышение внутрибрюшного давления наблюдается в более чем 50% случаев, клинические признаки ОКС обнаруживаются примерно в 4% случаев. Без лечения смертность составляет 100%.

Абдоминальный компартмент-синдром
Причины
Брюшная полость представляет собой замкнутое пространство, ограниченное костными и мягкими тканевыми структурами. Обычно давление близко к нулю. При ожирении и во время беременности этот показатель увеличивается, однако из-за медленного развития изменений организм пациента постепенно адаптируется к этому состоянию. При быстром увеличении ВГД организм пациента не успевает адаптироваться к изменениям, что подразумевает нарушение активности различных органов. Вероятность образования SCA увеличивается со следующими факторами:
• Уменьшение растяжимости брюшной стенки. Он обнаруживается при обширных грубых рубцах, сильных болях в животе, мышечных спазмах, после пластической операции при больших грыжах, при плевропневмонии, при искусственной вентиляции легких, особенно в контексте неправильных настроек искусственного дыхания.
• Увеличение объема содержимого брюшной полости. Замечено при крупных новообразованиях, непроходимости кишечника, крупных гематомах в забрюшинной клетчатке, аневризмах брюшной аорты.
• Накопление жидкости или газа. Накопление жидкости может быть вызвано перитонитом, гемоперитонеумом с травмами, асцитом с опухолями, циррозом и другими заболеваниями. Значительный перитонит обычно возникает в случаях травм грудной клетки и брюшной полости с нарушением целостности легких и диафрагмы. Инъекция воздуха в брюшную полость во время эндоскопических вмешательств может сыграть свою роль.
• Капиллярная утечка в сборе. Он характеризуется увеличением проницаемости капилляров и выбросом жидкости в ткань из сосудистого русла. Наблюдается при сепсисе, обширных ожогах, ацидозе, коагулопатии, гипотермии, массовом переливании крови и кровезаменителей, растворах для внутривенного вливания.
Гетерогенность провоцирующих факторов является причиной возникновения синдрома компартмента при различных заболеваниях и состояниях, включая те, которые не связаны с патологией брюшной полости. Наиболее распространенными причинами ОКС являются тяжелые травмы живота, внутрибрюшное кровотечение различного происхождения, трансплантация печени, перитонит, острый деструктивный панкреатит, множественные переломы костей таза, обширные ожоги и инфузионная терапия при шоковых состояниях. Синдром кишечной непроходимости после восстановления грыжи реже наблюдается при перитонеальном диализе.
Патогенез
При повышении внутрибрюшного давления нарушается кровоток в брюшной полости, что провоцирует повреждение слизистой оболочки желудка и кишечника вплоть до образования участков некроза, перфорации полого органа и развития перитонита. Нарушения кровообращения в сосудах печени вызывают некроз более 10% гепатоцитов и соответствующие изменения в образцах печени.
Нарушается кишечная барьерная функция, что проявляется в контакте, лимфогенном и гематогенном распространении бактериальных агентов. Вероятность возникновения инфекционных осложнений возрастает. Сжатие оперированных органов усиливает нарушение анастомозов.
Диафрагма движется вверх, вызывая повышение давления в плевральной полости и нарушение воздухообмена. Существует респираторный, а затем метаболический ацидоз. Респираторный дистресс-синдром формируется. Подача кислорода в миокард прервана. Из-за сдавления крупных венозных стволов повышается центральное венозное давление, уменьшается венозный возврат к сердцу, развивается внутричерепная гипертензия из-за затруднения оттока крови из мозга.
Из-за почечного давления ухудшается кровообращение в почечной паренхиме, нарушается клубочковая фильтрация и образуются очаги некроза. Повреждение почечной ткани вызывает увеличение содержания гормонов, участвующих в регуляции функции почек. У некоторых пациентов наблюдается острая почечная недостаточность с олигурией или анурией.
Классификация
Постоянное увеличение ВГД называется внутрибрюшинной гипертензией. Для определения тактики лечения используют классификацию Берча и , В которой существует четыре степени этого состояния: 12-15, 16-20, 21-25 и более 25 мм Статья АКС включает в себя брюшное давление 20 мм Искусство или более точные показатели, при которых происходят опасные для жизни изменения еще не установлены. Учитывая этиологический фактор, различают три варианта синдрома брюшной полости: Они провоцируются патологическими процессами в брюшной полости и забрюшинном пространстве. Это происходит при травмах, перитоните, панкреатите, разрыве аневризмы брюшной аорты, обширных операциях на брюшной полости и крупных забрюшинных гематомах. Возникает при экстраабдоминальных патологических процессах. Были диагностированы тяжелые ожоги, сепсис и массивные вливания. Он характеризуется рецидивом симптомов у пациентов, перенесших первичные или вторичные варианты синдрома. Причиной обычно является изменение факторов, влияющих на ВГД, например, ушивание лапаростомии. Показатели смертности выше, чем для других форм.
Симптомы
Клинические проявления патологии неспецифичны, они включают нарушения различных органов и систем, что свидетельствует о развитии и прогрессировании полиорганной недостаточности. Данные о первых симптомах разные. Некоторые исследователи указывают, что синдром проявляется напряжением мышц живота, увеличением объема живота в сочетании с нарушениями дыхания и уменьшением диуреза. Другие эксперты считают, что респираторные расстройства и олигурия опережают абдоминальные симптомы.
Дыхание частое, неглубокое. Олигурия сменяется анурией. Сердцебиение, снижение артериального давления при неизменном или повышенном CVP не наблюдается. Явления дыхательной, сердечной и почечной недостаточности быстро нарастают, при самостоятельном дыхании возникает необходимость перевести больного на искусственную вентиляцию легких, необходима стимуляция диуреза, но использование диуретиков часто не дает желаемого результата. При отсутствии декомпрессии смерть наступает из-за прогрессирующего нарушения деятельности важных органов.
Холодный пот.
Возможные осложнения
Характерными осложнениями компартментального синдрома, возникшими после хирургических вмешательств, являются несостоятельность швов и анастомозов, нагноение ран. Вероятность образования внутрибрюшных абсцессов, перитонита, сепсиса увеличивается. После декомпрессионной лапаротомии у 90% пациентов имеются грыжи и кишечные свищи, а у 22% — множественные лигирующие свищи.
Из-за нарушения функции легких возрастает риск развития пневмонии. У некоторых пациентов с острой почечной недостаточностью хроническая почечная недостаточность развивается в течение длительного времени. Продолжительность лечения основных заболеваний увеличивается, и наблюдаются худшие функциональные результаты при травмах.
Диагностика
Из-за неспецифического характера проявлений и других возможных причин полиорганной недостаточности диагностика этого состояния на основе клинических симптомов вызывает значительные трудности. Учитывая тяжесть заболевания и его угрозу для жизни пациента, лучшим вариантом считается периодическое профилактическое измерение ВГД у людей с риском развития компартментального синдрома.
В случае лапаростомии, дренирования брюшной полости, перитонеального диализа или лапароскопии возможны прямые измерения показателя, но из-за сложности и инвазивности эти методы используются редко. Следующие диагностические процедуры обычно используются:
• Измерение давления в мочевом пузыре. Это наиболее распространенное исследование. Производится путем катетеризации после выведения с мочой и введения 20-25 мл теплого раствора.
• Другие параметры измерения WBD. Для оценки показателя используются желудок (через назогастральный зонд) и нижняя полая вена. Показатели измерения могут незначительно отличаться от реального IAP, однако, правильно повторенные процедуры позволяют получить достаточно точную картину изменения внутрибрюшного давления.
• Лабораторные исследования. При анализе газов артериальной крови определяется острый респираторный алкалоз. В крови обнаружено повышение уровня лактата, мочевины, креатинина, аланинаминотрансферазы, щелочной фосфатазы, снижение рН крови. Протеинурия, эритроцитурия и цилиндрурия выявляются в анализах мочи.
• Рентген грудной клетки. На рентгенограммах отмечается подъем куполов диафрагмы.
Лечение
Основным методом лечения ОКС считается хирургическая декомпрессия, но показания к вмешательству пока точно не определены. В клинической практике часто используется алгоритм, согласно которому при 1 и 2 градусах внутрибрюшной гипертензии рекомендуется наблюдение и коррекция инфузионной терапии, при 3 — декомпрессивной лапаротомии в контексте интенсивной терапии. С 4 — экстренная хирургическая декомпрессия и реанимация.
При наличии асцита на начальной стадии возможны пункция брюшной полости, лапароцентез или лапароскопия с последующим дренированием. Хирургическая декомпрессия выполняется в операционной или в отделении интенсивной терапии. Используется поперечный или срединный разрез. В дальнейшем выполните метод «открытого живота». При нормализации ВБД, отсутствии отеков внутренних органов и окружающих тканей рана ушивается в течение 1-8 дней. В других случаях проводится отсроченное закрытие лапаростомии. Чтобы снизить риск развития грыж, устанавливаются сетчатые трансплантаты.
Хирургические мероприятия проводятся в контексте мониторинга показателей жизнедеятельности, искусственной вентиляции легких, стимуляции диуреза, коррекции метаболических нарушений, профилактики сердечно-сосудистых коллапсов вследствие снижения сосудистого сопротивления. Периферические и профилактика сердечных расстройств, вызванных поступлением лактата и калия в кровоток после устранения ишемии.
Прогноз
Прогноз синдрома брюшной полости определяется своевременностью лечебных мероприятий. При операционной декомпрессии в течение первых 6 часов после появления признаков ОКС (до формирования детальной картины полиорганной недостаточности) выживаемость составляет 80%. При поздних вмешательствах умирает 43-65% пациентов. При отсутствии декомпрессионных мер смертность достигает 100%.
Профилактика
Профилактика включает медицинскую бдительность при поступлении пациентов с риском развития ОКС, регулярное измерение ВГД, адекватную респираторную поддержку и правильную инфузионную терапию. Некоторые авторы предлагают не колоть фасцию при тяжелых травмах живота и других состояниях, которые вызывают ОКС, но эта мера не всегда эффективна.
Список литературы
1. Абдоминальный компартмент-синдром/ Гаин Ю. М. , Богдан В. Г. , Попков О. В. // Новости хирургии. – 2009.
2. Абдоминальный компартмент-синдром/ Овчинников В. А. , Соколов В. А. // Современные технологии в медицине. – 2013.
3. Абдоминальный компартмент-синдром: эпидемиология, этиология, патофизиология/ Белобородов В. А. , Белобородов А. А. , Бердников Д. С. // Сибирское медицинское обозрение. – 2009.
4. Интраабдоминальная гипертензия и абдоминальный компартмент-синдром: учебное пособие/ Тимербулатов Ш. В. , Фаязов Р. Р. , Смыр Р. А. , Тимербулатов М. В, Гареев Р. Н. — 2018.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Острый живот.
Острый живот
Описание
Острый живот. Комплекс клинических, лабораторных и инструментальных признаков, свидетельствующих о катастрофе в брюшной полости и необходимости оказания пациенту неотложной хирургической помощи. Проявляется основной триадой симптомов: абдоминальный болевой синдром, напряжение передней брюшной стенки, нарушение эвакуаторной функции кишечника (перистальтики). Диагностическую ценность представляют правильно собранный анамнез, осмотр, рентгенография органов брюшной и грудной полости, УЗИ, лапароскопия. Данный синдром обычно требует ургентного хирургического вмешательства для спасения жизни больного.
Дополнительные факты
Острый живот представляет собой собирательное понятие, включающее любую катастрофическую ситуацию в брюшной полости (острые заболевания воспалительного характера, нарушения кровообращения, травмы и повреждения органов, кишечная непроходимость любой этиологии), которая требует быстрой диагностики, постановки правильного диагноза и проведения ургентного оперативного вмешательства. Наиболее актуальным понимание сути синдрома острого живота является для врачей скорой помощи и приемных покоев стационаров, т. Именно они должны в кратчайшие сроки установить правильный диагноз и госпитализировать пациента в профильное хирургическое отделение.
Необходимость составления алгоритма диагностического поиска при синдроме острого живота возникла еще в начале двадцатого века. Продиктована эта необходимость была тем фактом, что значительное количество смертей в стационаре обусловливалось откладыванием операции у пациентов с острой хирургической патологией брюшной полости из-за трудностей диагностики и дифференциального диагноза. Согласно статистике, летальность среди пациентов с диагнозом острый живот, госпитализированных и прооперированных в первые шесть часов от начала заболевания, в 5-8 раз ниже, чем среди больных с той же патологией, которым хирургическая помощь была оказана в более поздние сроки. Следует отметить, что гипердиагностика острого живота (псевдоабдоминальный синдром на фоне соматической патологии) также является большой проблемой, поскольку необоснованное оперативное вмешательство может значительно ухудшить состояние таких пациентов.

Острый живот
Причины
К возникновению острой патологии органов живота, требующей экстренного оперативного вмешательства, могут приводить хирургические и нехирургические причины. В гинекологии, травматологии, абдоминальной хирургии острый живот часто связан с внутрибрюшным кровотечением, которое может сопровождать внематочную беременность, апоплексию яичника, травму живота, перфорацию полых органов. В этом случае кровь поступает в брюшную полость, вызывая раздражение брюшины и симптомы острой кровопотери.
Иной механизм развития острого живота наблюдается при нарушении кровообращения в органах брюшной полости и малого таза: острой окклюзии мезентериальных сосудов, ущемленной грыже, кишечной непроходимости, перекруте ножки кисты яичника, некрозе миоматозного узла, перекруте яичка и тд В подобных ситуациях перитонеальные симптомы обусловлены ишемией, быстро нарастающими некробиотическими изменениями в том или ином органе и начинающимся перитонитом. При таких заболеваниях, как острый аппендицит, холецистит, острый панкреатит, сальпингоофорит, характерная клиническая картина определяется острым, иногда гнойным воспалительным процессом.
Хирургические причины острого живота исключаются в первую очередь. Однако существует ряд заболеваний, при которых выраженный абдоминальный болевой синдром не связан с патологией в брюшной полости. Такие состояния симулируют клинику острого живота, но не требуют экстренного хирургического вмешательства. К нехирургическим причинам острой боли в животе относятся некоторые инфекционные заболевания (острая кишечная инфекция, мононуклеоз, гепатит), дисметаболические расстройства (кетоацидоз при диабете, гемохроматоз, повышенный уровень триглицеридов в крови и тд ). Интенсивная боль может иррадиировать в область живота при инфаркте миокарда, плеврите и плевропневмонии.
Симптомы
В клиническую картину острого живота входит триада основных симптомов: абдоминальная боль, напряжение мышц передней стенки брюшной полости, расстройство перистальтики кишечника. Данные признаки могут сочетаться между собой и с менее значимыми симптомами в разнообразных комбинациях.
Боли являются первым и наиболее ярким симптомом острого живота. Они могут иметь различную локализацию, распространенность и интенсивность. Наиболее выраженные и разлитые боли отмечаются при обширных травмах брюшной полости, панкреонекрозе. Напротив, у пожилых и ослабленных пациентов, детей, на фоне интоксикации боль может быть неинтенсивной, блуждающей. Чаще боль бывает острой, кинжальной, хотя встречаются и случаи с постепенным началом болевого синдрома. Большинство пациентов указывают на миграцию боли из первоначального источника, распространение на другие регионы или весь живот. По характеру она может напоминать удар ножа, быть схваткообразной, изнуряющей, жгущей.
При некоторых патологических состояниях (кишечной непроходимости, деструктивном аппендиците) возможно чередование эпизодов острой боли и мнимого благополучия. Часто болевой синдром может сопровождаться стойкой икотой, рвотой. Воспалительный экссудат и кровь, скапливающиеся в брюшной полости, раздражают нервные рецепторы и вызывают положительные симптомы «ваньки-встаньки» (выраженное усиление болезненности при переходе из сидячего положения в горизонтальное, в связи с чем больной сразу снова садится), френикус-симптом (значительную болезненность при надавливании между ножками грудино-ключично-сосцевидной мышцы). Напряжение мышечного корсета брюшной полости также связано с раздражением листков брюшины экссудатом, содержимым пищеварительного тракта и кровью. Как уже говорилось выше, у пожилых, ослабленных больных и детей данный симптом также может быть не выражен.
Изменения характера кала, запоры и послабления стула, задержка отхождения газов могут служить проявлением нарушения работы кишечника. Так, в начальных фазах острого аппендицита, инвагинации кишечника может отмечаться жидкий стул. При инвагинации, прободной язве, мезентериальном тромбозе в стуле будет определяться кровь. Отсутствие кала и газов говорит в пользу кишечной непроходимости.
Запор. Икота. Рвота. Сухость во рту. Холодный пот.
Диагностика
В постановке диагноза острого живота огромное значение имеет правильно собранный анамнез в сочетании с грамотно проведенным физикальным осмотром. Важно выяснить, развилась ли боль остро (перфорация полого органа) или болевой синдром постепенно усиливался (перитонит); локализована ли боль в одном месте либо мигрирует; связано ли возникновение боли с приемом пищи. Рвота указывает на нарушение пассажа пищи по кишечнику механического или рефлекторного характера (кишечная непроходимость, колика). Обязательно следует выяснить, не отмечалось ли в последнее время изменения характера и частоты стула, не было ли патологических примесей в кале (кровь, слизь в виде «малинового желе» и тд ).
Во время обследования уделяют пристальное внимание состоянию сердечно-сосудистой системы (ЧСС, уровень артериального давления) для своевременного диагностирования кровотечения, шока. При осмотре живота оценивается его форма (запавший или ладьевидный, напряженный — при перфорации желудка, кишечника; перераздутый и асимметричный – указывает на непроходимость кишечника), выявляются рубцовые изменения и грыжевые дефекты. Пальпация позволяет обнаружить критерии раздражения брюшины, объемные образования в животе, локализовать источник боли. При перкуссии можно определить расширение границ печени, наличие свободного газа или выпота в полости живота. При выслушивании живота кишечные шумы или значительно усиливаются (в начальных фазах непроходимости кишечника) или вообще не выслушиваются (в фазе разгара непроходимости).
Всем пациентам с подозрением на острый живот следует проводить ректальное исследование. Акцентировать внимание необходимо на обострение болезненности при надавливании пальцем на стенки ампулы прямой кишки (это говорит о наличии выпота в малом тазу). При выявлении у больного даже небольших грыжевых выпячиваний рекомендуется провести пальцевое исследование через ворота грыжи. При использовании этого приема происходит непосредственное раздражение париетального листка брюшины, поэтому болезненность и напряженность брюшной стенки будут более выражены. У детей полезно производить пальпацию органов живота в состоянии сна или седации, когда можно исключить непроизвольное напряжение брюшной стенки.
Лабораторные анализы при остром животе неинформативны, выявляют гнойно-воспалительные изменения, анемию. Однин из самых простых и доступных методов верификации катастрофы в животе — обзорная рентгенография ОБП. Пациентам в крайне тяжелом состоянии снимки производятся в горизонтальном положении (в боковой проекции), в остальных случаях исполняется рентгенография в вертикальном положении. На снимках визуализируется свободный газ в полости живота, затемнение в отлогих местах (экссудат), арки и уровни в петлях кишечника, газ в забрюшинной клетчатке. Расширенный диагностический поиск включает рентгенконтрастные исследования: в желудок или кишечник вводится газ, контрастное вещество. Если воздух или контраст попадают в свободную брюшную полость, это свидетельствует о перфорации полого органа. Если при контрастировании желудка отмечается его смещение кпереди, можно думать о панкреонекрозе. Иногда может потребоваться специализированное рентгенологическое исследование (целиакография, мезентерикография).
УЗИ ОБП позволит выявить экссудат в брюшной полости, газ в системе воротной вены, опухолевый конгломерат, инвагинат и другие патологические состояния, которые могли послужить причиной острой хирургической патологии. УЗИ является ведущим методом диагностики острой урологической и гинекологической патологии. В сложных ситуациях установить правильный диагноз поможет диагностическая лапароскопия.
Если у пациента предполагается острый живот, следует тщательно подойти к исключению состояний, имитирующих катастрофу в животе. Операция, проведенная пациенту с тяжелой соматической патологией, зачастую приводит к ухудшению его состояния и смерти. Именно поэтому при поступлении в приемный покой требуется исключить нехирургические факторы острого живота: инфаркт (ишемию) миокарда, воспаление легких, плеврит, пневмоторакс, мочекаменную и желчнокаменную болезнь (колику), кишечные инфекции.
Лечение
Все пациенты с клиникой острого живота требуют госпитализации в профильное хирургическое отделение. Если будет выявлен псевдоабдоминальный синдром, а острая хирургическая патология исключена, пациент переводится в отделение гастроэнтерологии или терапии. Предоперационная подготовка должна быть максимально сокращена, если состояние больного очень тяжелое – подготовка и противошоковая терапия осуществляются в отделении интенсивной терапии в течение нескольких часов. До постановки точного диагноза нельзя принимать пищу и жидкости, применять обезболивающие средства и снотворные, делать клизмы.
Применение анальгетиков (особенно наркотических) имеет следствием ослабление боли и расслабление мышечного корсета, что в свою очередь ведет к ошибкам диагностики и необоснованному откладыванию операции. После установления правильного диагноза пациентам с болями спастического характера разрешается ввести спазмолитические препараты.
Большинство состояний, приводящих к развитию острого живота, требуют неотложного хирургического вмешательства. Операцию рекомендуется провести в течение шести часов от появления симптомов заболевания – в этой ситуации значительно снижается частота осложнений, улучшается прогноз. Если пациент поступил в стационар в агональном состоянии, подготовка не проводится, операция начинается немедленно, одновременно с проведением реанимационных мероприятий.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
