Остро коронарный синдром скорая помощь
.jpg)
I20.0 Нестабильная стенокардия
Основные клинические симптомы
Нестабильная стенокардия (с указанием класса по Браунвальду)
- Переход стенокардии в более высокий ФК, вплоть до стенокардии покоя, или стенокардия покоя приобретает более тяжелое течение или впервые возникшие приступы стенокардии в предшествующий месяц.
- Болевой синдром или его эквиваленты, необычной (для данного пациента) выраженности и длительности, расширение зон иррадиации боли, уменьшение эффекта от нитратов, учащение приступов;
- ЭКГ: возможны изменения конечной части желудочкового комплекса.
Острый коронарный синдром (ОКС)
- При артериальной гипертензии: ГБ I-II-III стадии. АГ I-II-III степени. Осложненный гипертонический криз. Острый коронарный синдром
- При нормальных показателях АД: ИБС. Острый коронарный синдром
Промежуточный диагноз при первичном контакте с пациентом, когда клинически трудно дифференцировать нестабильную стенокардию и инфаркт миокарда.
ЭКГ:
- 1 вариант – ОКС без элевации ST
- 2 вариант – ОКС с элевацией ST.
Диагностические мероприятия
Нестабильная стенокардия
- Сбор анамнеза (одновременно с проведением диагностических и лечебных мероприятий);
- Осмотр врачом (фельдшером) скорой медицинской помощи или врачом специалистом выездной бригады скорой медицинской помощи соответствующего профиля;
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных;
- При длительности клинических проявлений заболевания > 2 часов:
- Экспресс-исследование уровня тропонина в крови;
- Пульсоксиметрия;
- Термометрия общая.
Острый коронарный синдром
- Объем диагностических мероприятий по протоколу «Острый инфаркт миокарда».
Лечебные мероприятия
Нестабильная стенокардия
- Обеспечение лечебно-охранительного режима;
- Горизонтальное положение;
- Нитроглицерин – 1 таблетка сублингвально или
- Нитроглицерин (спрей) – 1 доза сублингвально;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску (носовые катетеры);
- При сохраняющемся болевом синдроме или его эквивалентах через 3 минуты:
- Нитроглицерин – 1 таблетка сублингвально или
- Нитроглицерин (спрей) – 1 доза сублингвально;
- Катетеризация кубитальной или, и других периферических вен;
- При сохраняющемся болевом синдроме или его эквивалентах:
- Морфин – в/в медленно дробно по 2-3 мг через 2-3 минуты до наступления эффекта или до общей дозы 20 мг;
- Метопролол – 25 мг перорально или 5 мг в/в болюсом медленно, со скоростью 1 мг/мин. или
- Анаприлин – 10 мг перорально;
- Аспирин – 250 мг (в измельченном виде) сублингвально;
- Гепарин – 60-70 ЕД/кг в/в болюсом (максимально 5000 ЕД) или
- Фондапаринукс (Арикстра) – 2,5 мг в/в болюсом или
Пациентам моложе 75 лет:
- Эноксапарин (Клексан) – 30 мг в/в болюсом, ч/з 15 минут 1 мг/кг (не более 100 мг) подкожно;
Пациентам 75 лет и старше:
- Эноксапарин (Клексан) – 0,75 мг (не более 75 мг) подкожно;
- Пациентам моложе 75 лет:
- Клопидогрель – 300 мг перорально;
Пациентам 75 лет и старше:
- Клопидогрель – 75 мг перорально;
- При сохраняющемся болевом синдроме или его эквивалентах:
- Нитроглицерин (Изокет, Перлинганит) – 10 мг в/в капельно, со скоростью 10 мкг/мин., каждые 10 мин увеличивая скорость введения на 5-10 мкг/мин. до 200 мкг/мин., под контролем АД и ЧСС, на месте и во время медицинской эвакуации;
- При артериальной гипертензии:
- Нитроглицерин (Изокет, Перлинганит) – 10 мг в/в капельно, со скоростью 10 мкг/мин., каждые 10 мин увеличивая скорость введения на 5-10 мкг/мин. до 200 мкг/мин., под контролем АД и ЧСС, на месте и во время медицинской эвакуации или
- Клофелин (Клонидин) – 0,05-0,1 мг в/в болюсом медленно;
- Медицинская эвакуация (см. «Общие тактические мероприятия»).
Острый коронарный синдром
- Объем лечебных мероприятий по протоколу «Острый инфаркт миокарда»
Общие тактические мероприятия
Нестабильная стенокардия
Для бригад всех профилей, кроме кардиологических и реанимационных:
- Проводить терапию;
- При купировании ангинозного приступа, стабильной гемодинамике, электрической стабильности миокарда, укомплектованности санитарного транспорта медицинским оборудованием, необходимым для оказания помощи пациентам кардиологического профиля, консультации врача БЦК:
- Выполнить медицинскую эвакуацию.
В остальных случаях:
- Вызвать кардиологическую (реанимационную) бригаду;
- Проводить терапию до передачи пациента кардиологической (реанимационной) бригаде.
Для кардиологических и реанимационных бригад:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
Острый коронарный синдром
ОКС без элевации ST:
- Общие тактические мероприятия по протоколу «Нестабильная стенокардия».
ОКС с элевацией ST:
- Общие тактические мероприятия по протоколу «Острый инфаркт миокарда».
Источник
В соответствии со статьей 37 Федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724; 2015, № 10, ст. 1425) приказываю:
1. Утвердить стандарт скорой медицинской помощи при остром коронарном синдроме без подъема сегмента ST согласно приложению.
2. Признать утратившим силу приказ Министерства здравоохранения Российской Федерации от 24 декабря 2012 г. № 1387н «Об утверждении стандарта скорой медицинской помощи при остром коронарном синдроме без подъема сегмента ST» (зарегистрирован Министерством юстиции Российской Федерации 7 февраля 2013 г., регистрационный № 26915).
Зарегистрировано в Минюсте РФ 18 июля 2016 г.
Регистрационный № 42894
Приложение
к приказу Министерства
здравоохранения РФ
от 5 июля 2016 г. № 456н
Стандарт
скорой медицинской помощи при остром коронарном синдроме без подъема сегмента ST
Категория возрастная: взрослые
Пол: любой
Фаза: острое состояние
Стадия: любая
Осложнения: вне зависимости от осложнений
Вид медицинской помощи: скорая, в том числе скорая специализированная, медицинская помощь
Условия оказания медицинской помощи: вне медицинской организации
Форма оказания медицинской помощи: экстренная
Средние сроки лечения (количество дней): 1
1. Медицинские услуги для диагностики заболевания, состояния
2. Медицинские услуги для лечения заболевания, состояния и контроля за лечением
3. Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации, с указанием средних суточных и курсовых доз
4. Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации, с указанием средних суточных и курсовых доз
_____________________________
(1) Вероятность предоставления медицинских услуг или назначения лекарственных препаратов для медицинского применения (медицинских изделий), включенных в стандарт медицинской помощи, которая может принимать значения от 0 до 1, где 1 означает, что данное мероприятие проводится 100% пациентов, соответствующих данной модели, а цифры менее 1 — указанному в стандарте медицинской помощи проценту пациентов, имеющих соответствующие медицинские показания.
*(1) — Международная статистическая классификация болезней и проблем, связанных со здоровьем, X пересмотра
*(2) — международное непатентованное или химическое наименование лекарственного препарата, а в случаях их отсутствия — торговое наименование лекарственного препарата
*(3) — средняя суточная доза
*(4) — средняя курсовая доза
Примечания:
1. Лекарственные препараты для медицинского применения, зарегистрированные на территории Российской Федерации, назначаются в соответствии с инструкцией по применению лекарственного препарата для медицинского применения и фармакотерапевтической группой по анатомо-терапевтическо-химической классификации, рекомендованной Всемирной организацией здравоохранения, а также с учетом способа введения и применения лекарственного препарата.
2. Назначение и применение лекарственных препаратов для медицинского применения, медицинских изделий и специализированных продуктов лечебного питания, не входящих в стандарт медицинской помощи, допускаются в случае наличия медицинских показаний (индивидуальной непереносимости, по жизненным показаниям) по решению врачебной комиссии (часть 5 статьи 37 Федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6 2015, № 10, ст. 1425)).
Утвержден новый стандарт медицинской помощи, определяющий основные требования к диагностике и лечению больных при остром коронарном синдроме без подъема сегмента ST. Стандарт рекомендован для использования при оказании скорой, в том числе скорой специализированной, медицинской помощи.
Источник
Внезапное резкое ухудшение состояния человека, характеризующееся сильными болями в загрудинном пространстве, ощущением нехватки воздуха, слабостью и потливостью, заставляет окружающих всерьез обеспокоиться и вызвать бригаду медиков.
Приехавшая на вызов бригада осматривает больного, делает ЭКГ и по ее результатам предлагает госпитализацию, ставя при этом очень осторожный и «расплывчатый» диагноз — острый коронарный синдром.
Почему медики прибегают к такой расплывчатой формулировке, когда речь идет об очень серьезном ухудшении состояния?
Два в одном
Диагностируя острый коронарный синдром, специалисты предполагают один из вариантов развития событий – атаку нестабильной стенокардии или инфаркт миокарда, поскольку именно они входят в понятие ОКС.
Выяснить точно, что на самом деле происходит с больным, на этапе неотложной помощи не представляется возможным: различение обеих патологий требует не только снятия ЭКГ, но и выполнения ряда лабораторных и аппаратных исследований, которые выполняются в условиях стационара.
Кроме того, и острый инфаркт миокарда, и нестабильная стенокардия, объединенные под одним названием, представляют собой куда большую опасность для жизни больных, чем, например, хроническая ишемическая болезнь сердца.
В отличие от хронической ИБС, которая может довольно долго протекать без тяжелых осложнений и легко купироваться приемом таблетки нитроглицерина, острый коронарный синдром развивается в течение нескольких часов или минут с высокой вероятностью фатальных исходов – коронарной смерти или обширного инфаркта.
Подходы к лечению нестабильной стенокардии и острого ИМ также разнятся: в первом случае усилия специалистов бывают направлены на ликвидацию очагов ишемии, а во втором целью основных лечебных мероприятий становится разжижение тромба, закупорившего коронарный сосуд и вызвавший некроз (омертвение) участка миокарда.
Что происходит при ОКС
Главная причина, по которой развивается острый коронарный синдром, — давний и запущенный атеросклероз сосудов.
В стадии обострения атеросклероза бляшка теряет свою стабильность, возможно также нарушение целостности ее покрышки. Наблюдается и воспаление пораженного сосуда в месте крепления тромба или закупорки им просвета.
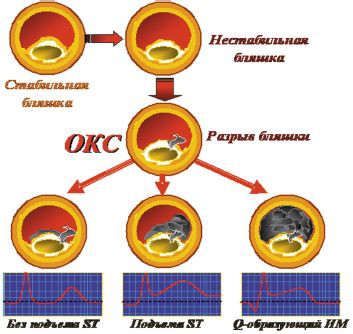
Закупорка сосуда тромбом (атеротромбоз) и нарушения кровообращения, возникающие в период обострения атеросклеротической болезни, увеличивают нагрузку на миокард, что чревато образованием повреждений в нем (участков ишемии или некроза).
Ишемия (частичное обескровливание) участка миокарда – признак нестабильной стенокардии, а некроз тканей говорит о развившемся инфаркте миокарда.
Диагностируют и различают эти состояния с помощью ЭКГ и биохимического исследования крови на маркеры некроза, однако такая диагностика может оказаться лишь частично выполнимой, если в лечебном учреждении нет лабораторного оборудования для обнаружения маркеров.
О чем расскажет ЭКГ
Классификацию острого коронарного синдрома принято проводить в соответствии с изменениями в ЭКГ.
Существуют два типа ОКС, ориентируясь на которые, специалист определяет вид поражения сердца и содержание основных лечебных мероприятий:
- ОКС с подъемом зубца ST;
- ОКС без подъема сегмента ST.
Что означает такая классификация?
Подъем сегмента ST, особенно если он сопровождается болью за грудиной и блокадой левой ножки пучка Гиса, — признак развившегося острого инфаркта миокарда, требующего немедленного проведения тромболизисной терапии, а в некоторых случаях – ангиопластической операции.
Острый коронарный синдром без подъема сегмента, сопровождающийся изменениями в зубце Т, говорит об ишемизации участка миокарда – то есть, об атаке нестабильной стенокардии, которая не требует введения тромболитиков.
Однако мелкоочаговый или интрамуральный инфаркт тоже может протекать без подъема сегмента ST, поэтому более точная диагностика требует лабораторных исследований крови больных с целью выявления маркеров некротизации (омертвения) тканей миокарда.
Первая помощь
Острый коронарный синдром – состояние, при котором неотложная помощь и своевременная госпитализация приобретают решающее значение, поскольку и нестабильная стенокардия, и инфаркт миокарда одинаково опасны для жизни больных.
Итак, при появлении жалоб на боли за грудиной (они могут быть жгучими, колющими, давящими), потения, чувства страха нужно сделать следующее:

- Предложить больному прилечь, расстегнув ворот одежды;
- Дать таблетку нитроглицерина;
- Спустя несколько минут дать еще одну таблетку.
У вас есть всего две попытки на купирование приступа: если спустя две-три минуты после рассасывания таблеток состояние больного никак не улучшается – немедленно вызывайте врача или бригаду «неотложки».
Такая несложная домашняя диагностика поможет сберечь драгоценное время и улучшить шансы человека на благоприятный исход.
Чем лечить?
Лечение острого коронарного синдрома не предполагает никаких домашних методов и выполняется только в специализированном стационаре.
Больных экстренно госпитализируют, назначая на ближайшие двое-трое суток строгий постельный режим и диету, состоящую из легкой пищи и питья без соли.
Специалисты постоянно контролируют ЭКГ и артериальное давление, а также следят за частотой и обильностью мочеиспускания больных.
Терапия на начальном этапе преследует несколько целей:
- Лечение ишемии;
- Восстановление кровотока в коронарных сосудах;
- Профилактику осложнений и усугубления состояния больных.
Противоишемического эффекта специалисты достигают с помощью бета-адреноблокаторов – группы препаратов, тормозящих расширение зоны некроза при инфарктах миокарда и восстанавливающих кровоснабжение в ишемизированных участках при атаках нестабильной стенокардии.
Назначение этих средств также помогает избежать одного из самых опасных осложнений – кровоизлияния в мозг.
.jpg)
Чем раньше будут назначены бета-адреноблокаторы, тем вероятнее благоприятный исход, которым закончится острый коронарный синдром: их применение предупреждает риск развития фибрилляции желудочков, разрывов сердечной мышцы, снижает количество смертей больных от инфаркта.
При плохой переносимости бета-адреноблокаторов или имеющихся противопоказаниях к ним схема лечения корректируется.
Этим препаратам специалисты находят замену – антагонисты кальция дилтиаземового или дигидроперидинового ряда.
Следующий этап лечения заболеваний, входящих в острый коронарный синдром, состоит в восстановлении кровообращения на поврежденных участках коронарных сосудов и миокарда.
Специалисты используют для этого как консервативную, так и оперативную терапию:
- Разжижение тромбов и снижение уровня тромбоцитов в крови;
- Баллонную ангиопластику;
- Аортокоронарное шунтирование по неотложным показаниям.
Сложно переоценить важность и эффект тромболизисной и антитромбоцитарной терапии при лечении ОКС: своевременно начатые мероприятия по разжижению тромбов и крови позволяют быстро восстановить кровоток в пораженном сосуде, а также сохранить насосную функцию левого желудочка.
Эти меры снижают риск гибели больных от сердечной или сосудистой катастрофы примерно наполовину. Улучшаются к тому же возможности тканей к самовосстановлению, уменьшается вероятность развития сердечной недостаточности и аневризм.
Однако лечение тромболитиками имеет как свои показания, так и противопоказания.
Назначение тромболизисных препаратов показано при:

Перед приёмом препаратов проконсультируйтесь с врачом.
- Выраженных загрудинных болях, длящихся более получаса и не купирующихся нитроглицерином;
- Подъеме сегмента ST в нескольких отведениях, регистрируемом на ЭКГ в течение первых шести часов после появления болей;
- Полной блокаде левой ножки пучка Гиса, развившейся в течение тех же шести часов;
- Отсутствии противопоказаний.
Противопоказаниями к лечению тромболитиками являются:
- Высокая артериальная гипертензия;
- Перенесенные в предшествующие две недели любые кровотечения и травмы – особенно черепно-мозговые;
- Расслаивающаяся аневризма или перикардит;
- Непереносимость препаратов.
Антитромбоцитарная терапия, являющаяся следующим этапом лечения, основывается на назначении курсов аспирина и клопидогреля. Эти препараты назначают как можно раньше – аспирин рекомендуется предложить больным еще на этапе неотложной помощи.
Клопидогрель является обязательным средством и на этапе подготовки к шунтированию или стентированию поврежденного сосуда: его начинают принимать за месяц до планируемой операции, а также продолжают прием и после нее.
После выписки
Если диагностика и лечение были полными и своевременными, больные постепенно идут на поправку и впоследствии выписываются на домашний уход и амбулаторное наблюдение у врача-кардиолога.
Домашний уход подразумевает жесткую диету, направленную на замедление атеросклеротического процесса в сосудах, отказ от вредных привычек. Физические и эмоциональные нагрузки должны строго регламентироваться и контролироваться самочувствием больных: неспешные прогулки, медленный спуск и подъем по лестничным маршам, несложная домашняя работа и благоприятный психологический климат помогут сохранить работоспособность и бодрость.
Назначенные врачом препараты в поддерживающей дозировке (аспирин, бета-адреноблокаторы, клопидогрель, нитроглицерин) ни в коем случае отменять нельзя: их прием становится пожизненным. Необходимо строго придерживаться и предписанных доз, не уменьшая и не увеличивая их по своему усмотрению.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
Острый коронарный синдром. Диагностика острого коронарного синдрома.
В клинической практике возникает ряд трудностей в оценке состояния миокарда и коронарного кровотока после интенсивного болевого приступа длительностью более 15-20 мин., когда имеется депрессия сегмента ST, инверсия зубца Т, вираж или патологическое увеличение органоспецифических миокардиальных ферментов. Принятие решения в такой ситуации о характере вмешательства затруднительно. Более удобным термином для обозначения совокупности таких состояний следует считать термин «острый коронарный синдром» (Fuster, 1985 Gorlin et. al., 1986).
Острый коронарный синдром — это процесс острого ухудшения кровоснабжения миокарда, сопровождающийся симптомокомплексом клинических, биохимических и электрокардиографических изменений и имеющий в своей основе морфологические нарушения проходимости коронарных артерий.
Это группа клинических синдромов, имеющих общий патогенетический механизм, отличный от механизма возникновения стабильной стенокардии, — появление тромба в просвете коронарной артерии, быстрое увеличение размеров атеросклеротической бляшки или другие причины.
Патофизиологическую основу составляют:
1) разрыв бляшки, спровоцированный внезапным повышением активности симпатической нервной системы (резкий подъем артериального давления, частоты сердечных сокращений, усиление венечного кровотока);
2) тромбоз на месте разорвавшейся или даже интактной бляшки в результате повышения свертывающей способности крови (за счет усиления агрегации тромбоцитов, активации свертывающей системы крови и/или торможения фибринолиза);
3) локальная (участков венечной артерии, где находится бляшка) или общая вазоконстрикция;
4) значительное возрастание потребности миокарда в кислороде (высокое артериальное давление, тахикардия).

К острому коронарному синдрому относятся следующие клинические формы:
1-я группа — нестабильная стенокардия, инфаркт миокарда без подъема сегмента ST (мелкоочаговый инфаркт миокарда).
2-я группа — инфаркт миокарда с подъемом сегмента ST, рецидивирующий инфаркт миокарда, островозникшая полная блокада левой ножки пучка Гиса.
Исходами острого коронарного синдрома могут быть:
1. Инфаркт миокарда с формированием зубца Q (Q — инфаркт миокарда).
2. Инфаркт миокарда без Q зубца (не Q — инфаркт миокарда),
3. Нестабильная стенокардия при отсутствии повышения кардиоспецифических ферментов в сыворотке крови выше определенного уровня.
«Нестабильная стенокардия» — транзиторный синдром, отражающий нарастание коронарной недостаточности и являющийся формой ИБС промежуточной между стабильной стенокардией и инфарктом миокарда. Нестабильная стенокардия — угрожающее жизни состояние: при отсутствии лечения у 15% больных развивается ИМ, а 5% — умирают. Среди больных с диагностированной нестабильной стенокардией в течение года умирает 9-12%, и у 12-14% развивается нефатальный инфаркт миокарда.
Следует отметить, что у 9-10% больных неэффективна любая фармакотерапия: им необходима АКШ или баллонная ангиопластика.
Выделяются критерии ближайшего риска смерти и нефатального инфаркта миокарда у пациентов с нестабильной стенокардией:
ВЫСОКИЙ РИСК (при наличии хотя бы одного из следующих признаков):
— длительные (более 20 минут) боли в покое;
— боли сопровождаются кардиальной астмой;
— появление или усугубление шума митральной регургитации;
— гипотензия при ангинозном приступе. ПРОМЕЖУТОЧНЫЙ РИСК (не должно быть признаков высокого риска, но должен быть один признак из приведенных ниже):
— возникшая в течение последних 2 недель стенокардия 3-4 функционального класса;
— увеличение тяжести стенокардии до 3-4 ф.к. в течение последних 2 недель;
— ночная стенокардия;
— боли в покое со смещением сегмента ST на 1 мм или более;
— стенокардия с динамикой волны Т.
НИЗКИЙ РИСК (нет признаков высокого и промежуточного риска, но может быть один из следующих признаков):
— вновь возникшая стенокардия 2-4 недели назад;
— в увеличение тяжести стенокардии до 3-4 ф.к. более 2 недель назад;
— в вновь возникшая стенокардия 1-2 ф.к.
— Также рекомендуем «Причины острого коронарного синдрома.»
Оглавление темы «Неотложная помощь в кардиологии.»:
1. Трепетание предсердий. Неотложная помощь при трепетании предсердий сердца.
2. Побочные эффекты антиаритмических средств. Острые нарушения ритма сердца.
3. Нарушение проводимости сердца. Неотложная помощь при нарушениях проводимости.
4. Показания к неотложной терапии нарушений ритма. Показания к госпитализации больных с нарушениями ритма.
5. Классификация противоаритмических препаратов.
6. Побочные эффекты антиаритмических препаратов.
7. Острый коронарный синдром. Диагностика острого коронарного синдрома.
8. Причины острого коронарного синдрома.
9. Неотложная помощь при остром коронарном синдроме.
10. Особенности терапии острого коронарного синдрома.
Источник
