Остеопенический синдром в разные возрастные периоды у детей

Крысь-Пугач А.П., Кинчая-Полищук Т.А.
Украинский НИИ травматологии и ортопедии, Киев
В последние годы стали появляться работы, свидетельствующие о возможности снижения плотности костной массы в детском и подростковом возрасте [1-3, 6, 7, 10-12].
В нормально развивающемся растущем организме процессы перестройки костной ткани характеризуются преобладанием костеобразования над резорбцией. Это продолжается до достижения максимальной величины плотности, т.е. «пика костной массы».
По данным В.В.Поворознюка (1998), основное увеличение костной массы у детей Украины наблюдается в возрасте 10-14 лет, а Н.В.Дедух с соавт. (1998) отмечают, что у девочек максимальный прирост плотности кости отмечается несколько ранее, чем у мальчиков (8-15 и 10-15 лет соответственно).
Однако иногда наблюдается нарушение нормального ремоделирования костной ткани. В одних случаях отмечается значительное снижение интенсивности костеобразовательных процессов врожденного характера (несовершенный остеогенез, почечная остеодистрофия, несовершенный хондрогенез) или приобретенного (параличи и парезы, нейродистрофический синдром, прогрессирующий оссифицирующий миозит, длительное обездвиживание) [1, 4, 5, 8, 9]. В других случаях в динамике костной перестройки резко повышается интенсивность костной резорбции — воспалительные заболевания, диффузные заболевания соединительной ткани (ревматизм, склеродермия, красная волчанка), длительное применение глюкокортикоидов [5, 7, 11]. При некоторых заболеваниях наблюдается одновременное снижение интенсивности костеообразования и повышение интенсивности костной резорбции.
Задача настоящего исследования — доказать вероятность существования остеопении и остеопороза в детском и подростковом возрасте, уточнить факторы риска, разработать рабочую классификацию остеопороза у детей, методы лечения и профилактики снижения костной массы у детей.
Материал и методы
Наше сообщение основано на наблюдении за структурно-функциональным состоянием костной ткани у 356 детей с различной патологией опорно-двигательного аппарата в возрасте от 6 до 16 лет (мальчиков — 184, девочек — 172).
По характеру патологии больных распределили следующим образом: несовершенный остеогенез — 78, несовершенный хондрогенез — 34, почечная остеодистрофия — 73, последствия гематогенного остеомиелита — 32, костно-суставной туберкулез — 5, диффузные заболевания соединительной ткани — 41 (ревматоидный артрит — 31, системная склеродермия — 6, системная красная волчанка — 3, дерматомиозит — 1, в том числе после глюкокортикоидной терапии — 10), нейродистрофический синдром — 3, парезы и параличи (вялые и спастические) — 26, нейрофиброматоз — 14, прогрессирующий оссифицирующий миозит — 7, длительная иммобилизация конечностей — 27, сахарный диабет — 3, юношеский эпифизеолиз — 12, гипопитуитаризм — 1. Среди наблюдаемых больных было 22 ребенка из зоны с повышенной радиационной активностью (III зона).
Были применены следующие методы исследования: клинико-рентгенологический (356 пациентов), биохимический (91), денситометрический (143), гистоморфологический (12). Обязательно выполнялись рентгенограммы кистей для определения индекса Barnett-Nordin, рентгенограммы позвоночника. Биохимическое исследование основывалось на изучении показателей кальция и фосфора крови и мочи, щелочной фосфатазы сыворотки и фракций оксипролина крови и мочи.
Результаты и их обсуждение
В общепринятой в настоящее время международной классификации остеопороза выделяется только ювенильный остеопороз у детей и подростков, что не позволяет охватить всю патологию опорно-двигательного аппарата детского возраста, ведущую к нарушению ремоделирования костной ткани у детей.
Мы предлагаем рабочую классификацию остеопении и остеопороза у детей и подростков, позволяющую практикующему врачу ориентироваться в многообразных нарушениях костной ткани и проводить своевременные профилактику и лечение остеопении и остеопороза в растущем организме:
• по возрастному фактору — остеопороз раннего детского возраста (до 12 лет), остеопороз старшего детского возраста (от 12 до 14 лет), ювенильный остеопороз (старше 14 лет);
• по этиологическим факторам — врожденный и приобретенный остеопороз;
• по распространенности — системный и локальный;
• по характеру костной структуры — диффузный, очаговый, пятнистый, смешанный;
• по степени выраженности — умеренно выраженный, выраженный, резко выраженный.
При умеренно выраженном остеопорозе потеря костной массы достигает менее 30%, поэтому рентгенологически его признаки не определяются. По результатам денситометрического исследования стандартное отклонение показателя плотности костной ткани от возрастной нормы (Z-критерий) колеблется в пределах -2,5-3 SD.
Выраженный остеопороз характеризуется наличием ретгенологических критериев (снижение рентгенологической плотности, истончение кортикального слоя, усиленная вертикальная структура костных балочек при ослаблении горизонтальных балочек, «клиновидные», «рыбьи» позвонки). По результатам денситометрии стандартное отклонение показателя плотности костной ткани (Z-критерий) составляет -3-4,5 SD.
При резко выраженном остеопорозе пациенты жалуются на быструю утомляемость, боль в костях нижних конечностей, позвоночнике. Рентгенологически определяются те же признаки, которые отмечены при выраженном остеопорозе. Кроме того, могут быть отмечены участки патологической перестройки (зоны Лоозера), патологические переломы. Стандартное отклонение показателя плотности костной ткани от возрастной нормы более -4,5 SD.
Врожденный остеопороз у детей и подростков (то есть, когда уже с момента рождения у ребенка имеется нарушение процессов ремоделирования со значительным снижением интенсивности костеобразовательных процессов) наблюдается при врожденном нарушении остео- и хондрогенеза: несовершенном остеогенезе, несовершенном хондрогенезе, а также при почечной остеодистрофии, обусловленной врожденной патологией почек.
Приобретенный остеопороз в детском и подростковом возрасте развивается при следующих заболеваниях:
• эндокринная патология (сахарный диабет,
тиреотоксикоз, гиперпаратиреоидизм, гипогонадизм);
• хронические заболевания почек, печени, желудочно-кишечного тракта;
• коллагенозы (ревматоидный артрит, склеродермия, дерматомиозит и др.);
• воспалительные заболевания (туберкулез, остеомиелит);
• парезы и параличи конечностей;
• нейродистрофический синдром;
• нейрофиброматоз;
• прогрессирующий оссифицирующий миозит;
• длительная иммобилизация конечностей;
• действие токсических веществ, радионуклидов и т.д.
Наши собственные исследования по изучению влияния неблагоприятных факторов окружающей среды на развитие опорно-двигательного аппарата, а также данные литературы [6] позволили выделить основные факторы и группы риска, предрасполагающие к развитию остеопении и остеопороза в детском возрасте:
• неблагоприятное экологическое окружение (регионы концентрации химической, металлургической промышленности, регионы с повышенным уровнем радиации в результате аварии на ЧАЭС);
• глюкокортикоидная терапия воспалительных заболеваний, коллагенозов;
• отягощенный семейный анамнез (ранние проявления остеопороза у родителей — снижение плотности костной ткани, переломы в анамнезе);
• нарушение питания со сниженным потреблением продуктов, содержащих кальций и фосфор, витамина D или нарушением их всасывания;
• употребление наркотиков и алкоголя родителями;
• длительная иммобилизация (более 3 месяцев).
Клинические проявления остеопении и остеопороза в детском и подростковом возрасте весьма бедны. Только в случаях значительного снижения плотности костной ткани у детей с врожденными формами нами были отмечены боли в костях нижних конечностей и позвоночнике, быстрая утомляемость.
При рентгенологическом исследовании наиболее четкие признаки остеопороза (снижение плотности кости, истончение кортикального слоя, «клиновидные», «рыбьи позвонки», участки патологической перестройки) были отмечены у больных с несовершенным остео- и хондрогенезом, почечной остеодистрофией. При другой патологии опорно-двигательного аппарата отмечалось только уменьшение рентгенологической плотности.
У больных с ревматоидным артритом на ранних стадиях заболевания определялся локальный периартикулярный остеопороз, который со временем переходил в генерализованную форму.
У 96 из исследуемых больных был рассчитан индекс Barnett-Nordin’a, который был снижен в пределах 0,43-0,38 усл.ед. (норма 0,45).
Нами было отмечено значительное снижение уровня сывороточного кальция у больных с несовершенным остеогенезом и некоторыми формами почечной остеодистрофии, а у больных с фосфат-диабетом и синдромом де Тони-Дебре-Фанкони — и снижение фосфора сыворотки. Уровень кальция мочи превышал норму у больных с синдромом де Тони-Дебре-Фанкони и почечным тубуляторным ацидозом,
у некоторых больных с несовершенным остеогенезом, а показатели фосфора мочи были повышены у больных фосфат-диабетом и несовершенным остеогенезом.
У всех больных с врожденными формами остеопороза отмечено повышение уровня оксипролина (свободная фракция) сыворотки крови и мочи и снижение кальций-оксипролинового и кальций-креатинового индекса.
Для больных с ревматоидным артритом, сахарным диабетом, гипогонадизмом, нейрофиброматозом, оссифицирующим миозитом характерно повышение фракций оксипролина в моче и уровня щелочной фосфатазы сыворотки крови.
У больных с воспалительными заболеваниями костей, при парезах и параличах, нейродистрофическом синдроме значительно повышен уровень щелочной фосфатазы сыворотки крови, а показатели кальция и фосфора на нижней границе нормы или незначительно снижены.
Гистоморфометрия костной ткани была выполнена 12 больным (при почечной остеодистрофии, несовершенном остеогенезе, спондило-эпифизарной дисплазии, нейрофиброматозе, юношеском эпифизеолизе), при этом наблюдалось истончение кортикального слоя, уменьшение количества остеонов на единицу площади, их диаметра и объема губчатой кости и остеоида. Определялись также снижение скорости минерализации на фоне нарастания резорбтивной активности остеокластов, костная ткань трабекул во многих местах неоднородна.
Денситометрическое исследование проводилось в области пяточных костей, где преобладает губчатая костная ткань. Измерялись следующие параметры:
• скорость распространения ультразвуковой волны в кости (в м/с) — SOS (Speed of Sound);
• широкополосное ультразвуковое ослабление
(в дБ/МГц) — ВUА (Broadband Ultrasound Attenuation);
• на основании двух предыдущих показателей — индекс жесткости, отражающий соотношение к категории молодых взрослых (в %).
Указанные показатели отражают эластичность, плотность и жесткость кости, т.е. дают возможность качественной оценки состояния губчатой костной ткани. Для определения степени нарушений структурного состояния костной ткани использовали Z-критерий, измеряемый в величинах стандартного отклонения индекса жесткости от возрастно-полового норматива. Z-критерий вычислялся согласно возрастным нормативным значениям индекса жесткости у детей [6].
Наиболее выраженное снижение плотности костной ткани отмечено у больных с врожденными формами остеопороза: сигмальное отклонение от независимого структурно-функционального возраста более -3,0 (от -3,0 до -3,8 SD) при несовершенном остеогенезе, при врожденных формах почечной остеодистрофии оно колебалось от -2,9 до -5 SD.
Среди приобретенных форм остеопороза наибольшие изменения в структурно-функциональном состоянии костной ткани при денситометрическом исследовании отмечаются у детей, страдающих ревматоидным артритом, сахарным диабетом, юношеским эпифизеолизом, прогрессирующим оссифицирующим миозитом,
при длительной
(более 1 года) иммобилизации конечности.
Умеренно выраженный остеопороз и остеопения наблюдались нами у больных с парезами и параличами конечностей, при последствиях костно-суставного туберкулеза и остеомиелита (от -1,8 до -2,6 SD).
У 7 больных, не страдающих врожденной и приобретенной патологией опорно-двигательной системы, перенесших в прошлом переломы конечностей (бедренной кости, костей предплечья, голени) через 8-10 месяцев после перелома, когда они получали полноценную нагрузку, отмечен остеопороз или остеопения. Все эти дети проживали в зонах, неблагополучных по радиационному или химическому загрязнению. При этом индекс Barnett-Nordin был менее 0,45. По всей видимости, в данных случаях задержка формирования костной структуры — остеопения связана с воздействием химических веществ и радионуклидов и была фактором риска возникновения переломов.
В лечении детей с остеопенией и остеопорозом мы принимаем во внимание этиологический аспект (лечение основного заболевания), патогенетический аспект (фармакологическая коррекция остеопороза) и симптоматический аспект (лечение симптоматики заболевания). При лечении остеопении и остеопороза у детей и подростков мы использовали как антирезорбенты (лактат кальция, видеин-3, оксидевит, кальцитрин, альфакальцидол, миакальцик, последний — внутримышечно или интраназально по 25 МЕ через день на протяжении 10 дней с повторением курсов 1 раз в 3 месяца), так и препараты, которые стимулируют костеобразование (оссин в сочетании с препаратами кальция) и препараты комбинированного действия (остеогенон). Назначение остеохина в детском возрасте запрещено. Лечение проводилось с учетом возраста, биохимических показателей и данных денситометрии. Наиболее эффективными, на наш взгляд, являются альфакальцидол и остеогенон, а при тяжелых формах остеопороза — миакальцик интраназально.
Сравнительная оценка рентгенологических, биохимических и денситометрических данных до и после лечения больных свидетельствовала о повышении, а у некоторых больных — о нормализации плотности костной ткани.
Заключение
Полученные данные позволяют нам говорить о безусловной возможности наличия остеопороза и остеопении в детском возрасте, когда нарастание костной массы в значительной степени отстает от показателей, характерных для данного возраста.
Наиболее выраженное снижение плотности костной ткани наблюдается у больных с несовершенным остео- и хондрогенезом, врожденными формами почечной остеодистрофии. Остеопороз также наблюдается в детском и подростковом возрасте при патологии соединительной ткани, эндокринных заболеваниях, прогрессирующем оссифицирующем миозите, длительной иммобилизации. Больные с вышеперечисленной патологией нуждаются в обязательном исследовании структурно-функционального состояния костной ткани с целью своевременной коррекции имеющихся нарушений и профилактики дальнейшего развития остеопороза.
Ортопедия, травматология и протезирование. — 2000. — №2. — С.35-38.
УДК 616.71-007.234-053.5/.7
(Visited 68 times, 1 visits today)
Источник
Для того чтобы понимать сущность заболеваний остеопения и остеопороз, а также разницу между ними —, необходимо рассмотреть процессы, протекающие в костной массе.
Основной из них – механизм ремоделирования костей, длящийся непрерывно в течение всей жизни человека. При нормальном течении процесса, создание новых и разрушение отживших клеток ткани сбалансировано и отлажено. Обновление длится от ста до двухсот дней и запускается организмом каждые 3 года. С возрастом же или при неблагоприятных факторах, этот хрупкий баланс нарушается, начинаются ревматологические заболевания.
Остеопенический синдром —, что это такое
Остеопения – состояние, при котором минеральная плотность костей снижается по сравнению с нормой для человека того же возраста, что приводит к ослаблению скелета, повышается риск переломов.
Остеопенический синдром (код по МКБ 10 М89.9) не несет угрозу жизни, но коварен тихим бессимптомным течением, которое не проявляется клинически до момента появления осложнений: даже некоторые переломы протекают в скрытой форме, отсутствуют отек и боль, сохраняется подвижность. Часто пациент совершенно не подозревает о травме и не обращается к врачу.
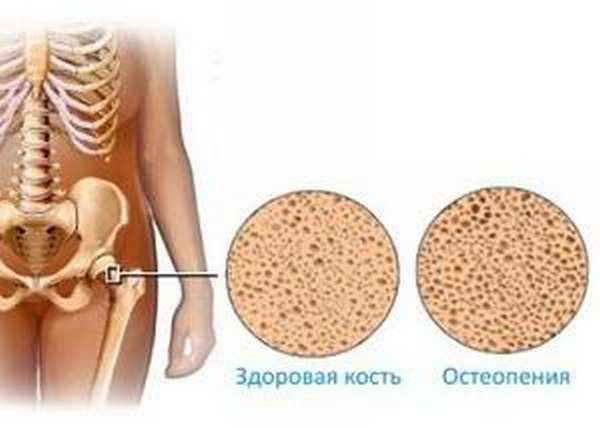
Разберемся, чем отличаются остеопороз и остеопения. В отличие от остеопороза, механическая прочность костей и способность выдерживать физиологические нагрузки при остеопении сохраняется, снижение показателей прочности происходит без потери самой костной массы.
При развитии остеопороза возникает риск перелома при малейшем воздействии, а также наблюдается потеря костной ткани с нарушением процесса ее регенерации.
Медицина при этом рассматривает остеопению и остеопороз как родственные заболевания, но находящиеся в разной степени тяжести: при остеопении показатели плотности снижаются, но еще не приближаются к критическим, характерным для остеопороза. Остеопения описывается как фоновая патология, а остеопороз классифицируется уже как полноценное тяжелое заболевание.
Причины развития остеопении
Остеопения —, переходное состояние костной системы, между здоровым и остеопорозным, факторы возникновения у заболеваний схожи и несут в своей основе снижение минерализации костной массы:
- изначально низкий уровень минерализации костной ткани, учитываются в первую очередь кальций и фосфор,
- возраст и пол – женщины в силу физиологии попадают в группу риска гораздо ранее мужчин, уже после 50 лет,
- рост более 175 см у женщин, 183 см – у мужчин,
- недостаточный вес,
- частые беременности и длительные периоды лактации,
- гормональные сбои различного этногенеза, от уровня гормонов щитовидной железы до сахарного диабета,
- длительное нахождение на искусственном питании, например, при пересадке органов,
- недостаток минеральных веществ и витамина D,
- патологии сосудов и кровообращения, соединительных тканей,
- недостатки в питании,
- болезни ЖКТ, при которых нарушены обмен и усвоение питательных веществ,
- генетика,
- гиподинамия, малоподвижный образ жизни,
- инфекционные и ревматические патологии, артриты,
- прием некоторых медикаментов: кортикостероидные гормоны, противосудорожные препараты, оральные контрацептивы,
- онкологические заболевания и способы их лечения —, радиоактивное облучение и химиотерапия провоцируют остеопению тазобедренного сустава, поясничного отдела позвоночника,
- нездоровый образ жизни.
Виды остеопении
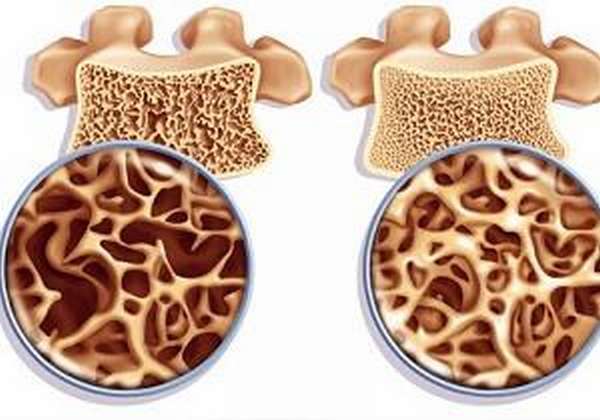
Патологический процесс подразделяется:
- По локализации:
- диффузный – в патологический процесс вовлечен весь скелет,
- локальный – протекающий в конкретных частях кости или костной ткани.
- По стадии развития:
| Степень | Дефицит минеральной плотности кости, % | Особенности |
| Начальная | 11—17 | клинические проявления отсутствуют, пациент не подозревает наличие заболевания, при своевременной терапии удается быстро избавиться от недуга с помощью корректировки питания, образа жизни, приема минерально-витаминных комплексов |
| Выраженная | 18—25 | быстрая утомляемость, появление дискомфорта и болей, судорожный синдром конечностей, корректировки образа жизни становится недостаточно, включаются медицинские препараты |
| Резко выраженная | >, 26 | кости становятся очень хрупкими, наблюдаются частые «беспричинные» переломы, иногда возникают сопутствующие заболевания и хронические процессы, при отсутствии или недостаточности лечения патология переходит в полноценный остеопороз начальной стадии |
Симптоматика
Симптомы остеопенического синдрома относятся к «безмолвным», редко проявляются на начальных стадиях.
Даже переломы часто имеют невыраженный характер, хотя микротравмы при остеопении поясничного отдела позвоночника, лечения требуют незамедлительного.
Такое «тихое» течение уже поселившейся в организме болезни приводит к тому, что пациент не обращается за помощью, пока остеопения не перейдет в остеопороз или не произойдет явный перелом.
Среди симптомов, которые уже можно заметить, выделим:
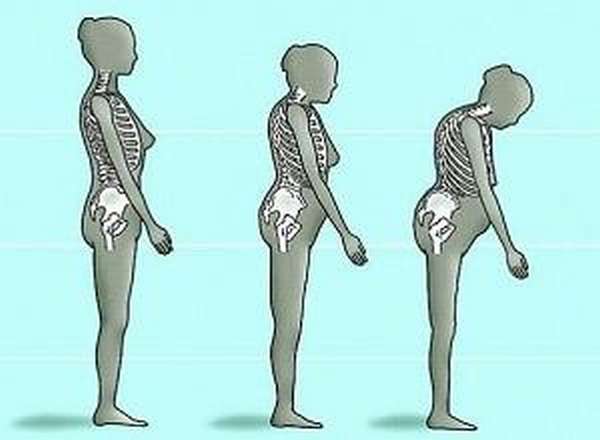
- нарушение осанки, снижение роста до 4х см – признаки начавшейся деформации позвонков, сокращения их высоты из-за компрессии,
- дорсальный кифоз, шейный прогиб, сколиоз,
- появление болевых ощущений при резких поворотах, поднятии тяжестей, даже при сильном кашле или чихании,
- увеличивается тонус мышц спины из-за деформационных изменений в позвоночнике,
- болезненные состояния обостряются на период около 7 дней, потом переходят в ноющие боли,
- бледность кожи – один из косвенных признаков, указывает на возможный недостаток витамина D,
Подобные симптомы не всегда соотносятся с развитием остеопатических болезней, но должны являться поводом для проведения диагностики, чтобы исключить или подтвердить заболевание.
Диагностика
Для определения протекающей остеопении или перехода ее в остеопороз необходимы 2 типа исследований: лабораторные и инструментальные. Все эти анализы безболезненны и относятся к неинвазивному типу.
Рассмотрим лабораторные обследования:
- Анализ крови – сдают кровь для исследования утром на голодный желудок, в лаборатории отделяют сыворотку и определяют уровень электролитов, фосфата, кальция, гормонов ПТГ1-84, Т4, ТТГ.
- Анализ мочи – сдают материал утром натощак, в нем измеряются показатели pH для подтверждения достаточного закисления, а для оценки экскреции кальция и измерения его уровня понадобится собрать 2 суточные порции мочи. Также на основании исследования мочи и крови оценивается соотношение канальцевой реабсорбции фосфата и скорости клубочковой фильтрации.
- Анализ на онкологию – для исключения злокачественных новообразований, последствием которых может быть и остеопения, требуется сдать ряд тестов: СОЭ, белок Бенс-Джонса в моче, электрофорез белков сыворотки крови.
Инструментальные обследования:
- Рентгенография позвоночника – проводится в боковой проекции, позволяет увидеть наличие заболевания, когда потеря костной массы составляет уже 40-50 %. Поэтому такой метод не подходит для определения остеопении и начальной стадии остеопороза.
- Рентген отдельных костей – иногда помогает определить заболевание по косвенным проявлениям: изменению эпифизов при детском рахите, гантелеобразному изменению длинных костей, резорбции компактного вещества фаланг.
- Денситометрия костей – наиболее современный и чувствительный метод, исследование проводится с помощью аппаратов двухфотонной рентгеновской абсорбциометрии.
Денситометрия позволяет оценить не только наличие снижение плотности кости, но и ее количественные показатели:
- Z-показатель – разница между величинами плотности костной ткани: полученными показателями и теоретической нормой для усредненного человека того же возраста, роста и веса,
- T-показатель – разница между полученными данными и нормой для сорокалетнего человека.
Для оценки используется шкала результатов, где T -1 является нормальным показателем, при результатах от -1 до -2,5 ставится остеопения, при T более -2,5 и наличии нетравматических переломов пациенту ставят диагноз остеопороз.
Денситометрию проводят амбулаторно, процедура длится 10-15 минут. Костная ткань сканируется в зонах, где переломы случаются чаще, чем в других: бедро, позвоночник, запястье, лодыжка.
Подготовка к проведению исследования:
- сообщите, если вы беременны,
- заранее обсудите с врачом, какие препараты уже применяете, некоторые лекарства перед денситометрией нужно будет прекратить принимать на какое-то время,
- запрещено принимать добавки кальция за сутки до обследования.
Лечение
Первоочередной задачей при наличии у пациента остеопении является не допустить ухудшения состояния, устранение причин появления заболевания и постепенный выход к нормальным показателям.
Тактика методов и лечения зависит от состояния костной ткани и факторов, вызывающих ее ослабление.
При легком течении, в самом начале остеопении, особого лечения не требуется: проводятся корректировки привычек, образа жизни, добавление лечебных упражнений, диеты с введением необходимых продуктов и исключением вредных.
Возможно включение витаминно-минеральных комплексов, а также контроль над состоянием костной ткани пациента.
Если пациент обратился на более поздних стадиях или если простые корректировки не принесли результата, то состояние больного оценивается еще раз, по результатам анализов врач может добавить медикаментозную терапию: специализированные препараты кальция, гормональные препараты, бисфосфонаты.
Также показано включение физиотерапевтических процедур —, фонофореза, электрофореза, магнитотерапии. Главным при таком течении заболевания становится не допустить переход остеопении в остеопороз.
Более серьезные лекарства при таком состоянии не назначается, так как они имеют побочные эффекты и без прямой необходимости, врачи стараются обойтись без них.
ВАЖНО! При остеопении противопоказана мануальная терапия, массаж разрешается не ранее полугода от начала лечения медикаментами и должен проходить в лечебной форме.
Корректировка питания
Исправление пищевых привычек, переход к сбалансированному питанию – важный шаг к выздоровлению при остеопении. Необходимо контролировать —, достаточно ли поступает необходимых минералов? Ведь клинически доказано, что полезные вещества из еды усваиваются организмом лучше и полноценнее, чем из витаминно-минеральных комплексов.
Поэтому человеку с остеопенией нужно обратить внимание на свой рацион и следовать рекомендациям. Проводится корректировка соотношения количества БЖУ в пропорциях 1/1.2/4 соответственно и выбирается еда, богатая важными при остеопении микроэлементами:
- кальций – необходим для строительства костной системы, усвоения белка и фосфора,
- калий – хорошо влияет на мышечный корсет,
- фосфор – участвует в процессе остеогенеза, состояние гормонального фона,
- йод – нужен щитовидной железе, отвечающей за обмен веществ.

Рекомендованные продукты: морепродукты, мак, кунжут, молочные продукты, бобовые, нежирное мясо, растительные продукты, зелень, крупы, орехи, сухофрукты.
СОВЕТ. Незаслуженно забытый корнеплод репа – носитель огромного количества полезных минеральных веществ: медь, марганец, железо, цинк, йод, фосфор, сера.
Богата репа и витамином К, который помогает кальцию оставаться в организме и вырабатывать белки для костной ткани.
Обратите внимание на репу при составлении рациона:
- включать побольше растительных продуктов в диету,
- снизить количество потребляемой соли,
- уменьшить количество животных жиров,
- травяные чаи и отвары будут полезны для организма (перед употреблением любых отваров – поговорите с лечащим врачом),
- исключить продукты с промышленными консервантами в составе, они мешают усвоению минералов, способствуют потери кальция, нарушают обмен веществ,
- исключить алкогольные напитки, крепкие чаи, кофе,
- исключить сладости и сладкие газированные напитки, особенно содержащие ортофосфорную кислоту.
Медикаментозное лечение
При введении препаратов в процесс лечения, главный упор делается на устранение причины заболевания и предотвращение перехода в более тяжелую стадию.
Самые распространенные препараты:
- бисфосфонаты – предотвращают разрушение костей, при их приеме остеокласты не могут выполнять свою работу по разрушению клеток, поэтому их можно принимать лишь курсами и короткое время,
- кальцитонин – гормон щитовидной железы, регулирует обмен кальция,
- кальцитриол – содержит витамин D в высокой концентрации, используется при постоянном контроле уровня Ca,
- ралоксифен – активирует гормоны эстрогены и чувствительность к ним костной ткани,
- терипаратид – стимулятор анаболического обмена, синтетическая форма гормона, назначается эндокринологом,
- препараты кальция – кальция карбонат, кальция глюконат, кальцемин и т. д.
Лечебная гимнастика

Упражнения благотворно влияют на нормализацию кровообращения и питания, снижению застоев.
Комплекс подбирается врачом индивидуально, но в любом случае должны быть исключены прыжки, поднятие тяжестей, резкие движения, а также наклоны вперед и ротационные виды движений.
ЛФК должна проводиться без болевых ощущений, продолжительность занятия 30 минут, 3 раза в неделю.
Рассмотрим примеры упражнений:
- «Арка у стены» тренирует все тело. Нужно встать лицом к стене, руки вдоль тела, ноги на ширине плеч, на выдохе поочередно вытяните руки вперед, касаясь стены, на выдохе – в исходное положение, выполните 5 подходов.
- Верхняя часть спины. В положении сидя, отведите согнутые в локтях руки назад насколько возможно, в этом положении нужно задержаться на 5 секунд, выполните 10 подходов.
- Нижняя часть спины и живот. Лежа на полу, согните ноги, напрягая мышцы живота, поверните таз, чтобы поясничный отдел касался пола, мышцы ног не напрягайте, нужно задержаться на 5 секунд и вернуться в исходное положение, выполните 10 подходов.
Образ жизни при остеопении
При наличии данного диагноза необходимо соблюдать следующие правила здорового образа жизни:
- правильное питание, отказ от вредных привычек,
- регулярные занятия ЛФК, подвижный образ жизни,
- осмотры и анализы по графику,
- исключение лишних физических нагрузок и движений.
Некоторые повседневные советы:
- при уборке используйте предметы с длинной ручкой, чтобы минимизировать наклоны,
- не носите кастрюлю с водой от раковины, лучше наполните ее водой, поставив на плиту,
- обувайтесь без наклона, сядьте на стул, используйте обувную ложку с длинной ручкой,
- если поднимаете предмет, то лучше согнуть ноги в коленях, чем наклоняться,
- не поворачивайте позвоночник при поднятии предметов,
- покупки и продукты носите в двух сумках, это равномерно распределит нагрузку.
Осложнения и прогноз

Основным осложнением при остеопении являются всевозможные переломы, а также при отсутствии или неподходящем лечении – переходом в остеопороз.
Самым опасным осложнением медицина считает перелом шейки бедра, он приводит к инвалидности в половине из произошедших случаев, лечение требует оперативного вмешательства и последующей долгой реабилитации.
Остеопения поясничного отдела позвоночника опасна переломами позвонков даже при незначительном воздействии.
Осложнениями также являются появляющиеся сопутствующие неврологические заболевания и хронические процессы, нарушения обмена веществ —, все это негативно отражается на состоянии человека.
Прогнозы лечения в целом благоприятны, особенно пока не наступил остеопороз в последних стадиях, так как остеопения хорошо поддается лечению: иногда достаточно пересмотреть образ жизни и диету, в других случаях —, начать принимать препараты.
Итоги
Информированность о таком заболевании как остеопения – знак своевременно обследоваться, начать профилактические меры, позаботиться о своем здоровье и здоровье близких.
Помните, что заболевание проходит бессимптомно и опасно развитием со временем остеопороза. Обратитесь к врачу для проведения обследований по выявлению наличия или отсутствия заболевания.
Источник
