Остаточные явления полиомиелита код по мкб 10

Тактика лечения: специфического лечения, т.е. медикаментозных препаратов, блокирующих вирус полиомиелита, не существует, лечение симптоматическое.
Цель лечения: улучшение двигательной активности, увеличение мышечной силы и объема активных движений, предупреждение осложнений (контрактур, атрофий), приобретение навыков самообслуживания, социальная адаптация.
Немедикаментозное лечение
1. Лечебная физкультура занимает одно из ведущих мест в лечении больных с паралитическими формами полиомиелита. К ней необходимо приступить в раннем восстановительном периоде, то есть сразу после появления первых признаков движений в пораженных мышцах. Основная задача лечебных упражнений в раннем восстановительном периоде — тренировка основных параметров двигательной системы, которая заключается в постепенном и дозированном увеличении силы мышечного сокращения, амплитуды. На этом этапе лечения больному необходима помощь в овладении простыми движениями, а затем элементами утраченного сложного двигательного навыка. У больных с глубокими парезами при мышечной силе в пределах 1-0 балла, помимо лечения положением, применяют пассивные и пассивно-активные упражнения с переходом к активным упражнениям.
2. Стимулирующий массаж пораженных конечностей, мышц спины.
3. Кондуктивная педагогика.
4. Физиолечение — магнитотерапия, биоптрон, УВЧ на пораженные сегменты спинного мозга, электростимуляция паретичных мышц импульсным током, озокеритовые или парафиновые аппликации на область паретичных мышц, суставы; электрофорез галантамина, прозерина по Вермелю.
5. Иглорефлексотерапия.
6. Ортопедическая профилактика паретичных конечностей с использованием шин, лонгет, валиков, мешков с песком, разработка контрактур.
Медикаментозное лечение
Стимулирующая терапия: антихолинэстеразные препараты — прозерин, галантамин. Прозерин назначают внутрь или парентерально, внутримышечно. Внутрь его назначают детям младшего возраста (до 3 лет) по 0,001 на год жизни, 2 раза в день. Более старшим детям прозерин назначают в возрастной дозе. Внутримышечно грудным детям один раз в день вводят по 0,1-0,2 мл 0,05% раствора прозерина и увеличивают дозировку того же раствора соответственно возрасту ребенка, прибавляя 0,1 мл на год жизни. Детям старше 12 лет назначают дозы как для взрослых — 1 мл.
Галантамин в 0,25% -ом растворе вводят 1 раз в день подкожно детям до 2-х лет — по 0,1-,0,2 мл, 3-5 лет — по 0,2-0,4 мл, 7-9 лет — 0,3-0,8 мл. Больным более старшего возраста вводят 5% раствор галантамина по 1 мл. Курс лечения стимуляторами составляет 3-4 недели, но в последующем эти курсы повторяются.
Витаминотерапия: аскорбиновая кислота в суточной дозе 0,1 г на кг массы тела детям до 1 года и до 1 г в сутки более старшим детям. Суточная доза делится в 4 приема. Витамины группы В — В1, В6, В12, последний участвует в синтезе нуклеиновых кислот, который нарушается при вирусном поражении мотонейронов. Витамины В1, В6, В12, вводятся внутримышечно в возрастных дозах, в течение 2-3 недель.
Последние годы в лечении полиомиелита используются анаболические стероиды (нерабол, ретаболил, метандростеналон), введение которых может быть начато уже в раннем восстановительном периоде. В течение первого года болезни проводится 2-3 коротких (20-25 дней) курса метандростаналона с интервалом не менее 40 дней или ретаболил 5% — 0,5-1 мг/кг, в/м, каждые 10-14 дней, 4-6 инъекций.
Лечение препаратами, действующими на сосудистую систему, улучшающими реологические свойства крови и микроциркуляцию, проводится в виде последовательных курсов, каждый из них длительностью 2-3 недели. Применяются в возрастных дозировках — ксантинолникотинат (теоникол), трентал, кавинтон, танакан.
Спазмолитическим, сосудорасширяющим, стимулирующим влиянием на спинной мозг обладает дибазол. Дозировка — 0,001 на год жизни у младших детей до 3 лет, у старших детей применяется в возрастной дозировке. Лечение продолжается в течение 3-4 недель, показаны повторные курсы лечения.
Препараты, улучшающие метаболизм: церебролизин, актовегин, пирацетам, пиритинол, гинкго-билоба.
Метаболические средства — фолиевая кислота, аевит, оротат калия.
Профилактические мероприятия:
— предупреждение контрактур, атрофий, растяжений мышц, ретракции сухожилий, скелетных деформаций — сколиоза, подвывиха и вывиха суставов, эквиноварусной деформации стопы;
— профилактика вирусных и бактериальных инфекций.
Дальнейшее ведение:
— продолжение регулярных занятий ЛФК;
— ортопедическая профилактика паретичных конечностей во время сна, ортопедическая обувь, тутора, лонгеты;
— после 6 месяцев показано санаторно-курортное лечение — климатотерапия (солнечные ванны, УФО), морские ванны, родоновые ванны;
— проведение повторных курсов массажа.
Перечень основных медикаментов:
— аевит, капсулы
— актовегин, ампулы по 80 мг, 2 мл
— аскорбиновая кислота, таблетки 0,05
— винпоцетин (кавинтон), таблетки 5 мг
— галантамин 0,25%, 1 мл
— дибазол, таблетки 0,02, 0,005
— метиландростендиол (метандростенолон), таблетки 0,025
— пиридоксин гидрохлорид (витамин В6), ампулы 5%, 1 мл
— прозерин, ампулы 0,05%, 1 мл
— тиамин бромид (витамин В1), ампулы 5%, 1 мл
— фолиевая кислота, таблетки 0,001
— цианокобаламин (витамин В12), ампулы 200 и 500 мкг
Дополнительные медикаменты:
— ксантинолоникотинат (теоникол)
— нейромидин, таблетки 20 мг
— нейромультивит, таблетки
— неуробекс, таблетки
— оксибрал, ампулы 2 мл
— оротат калия, таблетки 0,5
— пентоксифиллин (трентал), таблетки 0,1
— пирацетам, ампулы 5 мл, 20%
— ретаболил, ампулы 1 мл, 5% (50 мг)
— танакан, таблетки 40 мг
— церебролизин, ампулы 1 мл
Индикаторы эффективности лечения:
1. Увеличение объема активных и пассивных движений, мышечного тонуса в пораженных конечностях.
2. Повышение мышечной силы.
3. Улучшение трофики паретичных мышц, двигательных функций.
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Полиомиелит.
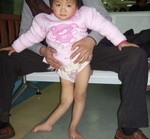
Полиомиелит
Описание
Полиомиелит (детский паралич, болезнь Гейне-Медина) — острое инфекционное заболевание, вызванное вирусом, обладающим тропностью к двигательным нейронам передних рогов спинного мозга и двигательным нейронам ствола мозга (ядра черепных нервов), деструкция которых приводит к параличу мышц и их атрофии.
Здоровые носители и абортивные случаи — основные распространители заболевания, хотя можно заразиться и от больного в паралитической стадии. Основные пути передачи инфекции — личные контакты и фекальное загрязнение пищи. Этим объясняется сезонность с максимальной заболеваемостью поздним летом и ранней осенью. В возрасте 5 лет восприимчивость резко снижается. Инкубационный период 7-14 дней, но может длиться и 5 нед.
Симптомы
Наблюдается 4 типа реакции на вирус полиомиелита:
*развитие иммунитета при отсутствии симптомов заболевания (субклиническая или неявная инфекция);
*симптомы в стадии виремии, носящие характер общей умеренной инфекции без вовлечения в процесс нервной системы (абортивные случаи);
*наличие у многих больных (до 75% в период эпидемии) лихорадки, головной боли, недомогания; могут быть менингеальные явления, плеоцитоз в ликворе. Параличи не развиваются;
*развитие параличей (в редких случаях).
При субклинической форме симптомы отсутствуют. При абортивной форме проявления неотличимы от любой общей инфекции. Серологические тесты положительны, можно выделить вирус. У остальных пациентов удается выделить две стадии клинической картины: препаралитическую и паралитическую.
Препаралитическая стадия. В течение этой стадии различают две фазы. В первой фазе наблюдаются лихорадка, недомогание, головная боль, сонливость или бессонница, потливость, гиперемия глотки, желудочно-кишечные нарушения (анорексия, рвота, диарея). Эта фаза «малой болезни» длится 1-2 дня. Иногда вслед за ней наступает временное улучшение со снижением температуры на 48 ч или болезнь переходит во вторую фазу — «большую болезнь», при которой головная боль более выражена и сопровождается болями в спине, конечностях, повышенной утомляемостью мышц. Симптомы напоминают другие формы вирусных менингитов. При отсутствии параличей больной выздоравливает. В цереброспинальной жидкости давление повышено, плеоцитоз (50-250 в 1 мкл). Вначале имеются и полиморфонуклеары, и лимфоциты, но по истечении 1-й недели — только лимфоциты. Умеренно повышается уровень белков и глобулинов. Содержание глюкозы в норме. В течение 2-й недели уровень белка в ликворе повышается. Препаралитическая стадия длится 1-2 нед.
Паралитическая стадия. Спинальная форма. Развитию паралича предшествуют выраженные фасцикуляции. Отмечаются боли в конечностях, повышенная чувствительность мышц к давлению. Параличи могут быть распространенными или локализованными. В тяжелых случаях невозможны движения, за исключением очень слабых (в шее, туловище, конечностях). В менее тяжелых случаях привлекают внимание асимметричность параличей: мышцы могут быть сильно поражены на одной стороне тела и сохранены на другой. Обычно параличи достигают максимума в течение первых 24 ч, реже болезнь прогрессирует. При «восходящей» варианте параличи от ног распространяются вверх и угрожают жизни из-за присоединения расстройства дыхания. Встречаются и нисходящие варианты развития параличей. Необходимо следить за функцией межреберных мышц и диафрагмы. Тест для выявления дыхательных парезов — громкий счет на одном дыхании. Если больной не способен досчитать до 12-15, имеется выраженная дыхательная недостаточность и следует измерить форсированный объем дыхания для выяснения необходимости вспомогательного дыхания.
Улучшение обычно начинается к концу 1-й недели с момента развития параличей. Как и при других поражениях периферических мотонейронов, отмечается утрата или снижение глубоких и кожных рефлексов. Нарушений чувствительности нет, редко расстраивается функция сфинктеров тазовых органов.
Стволовая форма (полиоэнцефалит). Наблюдаются параличи мимических мышц, языка, глотки, гортани и реже — глазодвигательных мышц. Возможны головокружение, нистагм. Велика опасность вовлечения в процесс жизненно важных центров (дыхательного, сердечно-сосудистого). Очень важно отличить дыхательные нарушения вследствие накопления слюны и слизи при параличе глоточных мышц от истинных параличей дыхательной мускулатуры.
Запор у взрослых. Икота. Понос (диарея). Разбитость. Слабость мышц (парез). Субфебрильная температура. Судороги. Тонико-клонические судороги.
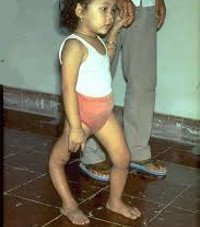
Полиомиелит
Причины
Выделено три штамма вируса: типы I, II и III. Вирус может быть выделен из слизистой оболочки носоглотки больных в острой стадии, здоровых вирусоносителей, выздоравливающих, а также из испражнений. У человека наиболее распространенный путь заражения — через пищеварительный тракт. Вирус достигает нервной системы по вегетативным волокнам и периневрально вдоль осевых цилиндров в периферических нервах и в центральной нервной системе. Считают, что возможно распространение его через кровь и лимфатическую систему. Местом внедрения вируса может быть глотка, особенно ложе миндалин после тонзиллэкгомии. Вирус устойчив к химическим агенгенам, но чувствителен к теплу и высушиванию. Его можно выращивать в культуре клеток почки обезьян. Применяются специфические серологические тесты, в том числе тест фиксации комплемента и нейтрализации антител.
Лечение
При подозрении на полиомиелит необходимо немедленно создать больному полный покой, так как физическая активность в препаралитической стадии повышает риск развития тяжелых параличей. При наличии параличей лечебная тактика зависит от их распространенности на дыхательные и бульварные мышцы. При лечении больных без дыхательных нарушений показано внутримышечное введение рибонуклеазы, а также сыворотки реконвалесцентов. В острой стадии дают достаточное количество жидкости. Люмбальная пункция необходима для диагностических целей, а также может уменьшить головную боль и боли в спине. Анальгетики и седативные препараты (диазепам) используются для облегчения боли и уменьшения беспокойства.
Единственно допустимая форма активности — легкие пассивные движения. Антибиотики назначают только для профилактики пневмонии у больных с дыхательными расстройствами. Иммуноглобулины бесполезны, так как вирус после соединения с нервной тканью недостижим для антител.
Лечение после развития параличей подразделяется на этапы.
В острой стадии при болях и повышенной чувствительности мышц (3-4 нед. ) важно не допустить растяжения пораженных мышц и контрактуры антагонистов, что может потребовать более длительного лечения. Больной должен лежать в мягкой постели, конечности должны находиться в таком положении, чтобы парализованные мышцы были расслаблены (а не растянуты). Для этого используют подушечки и мешочки с песком.
В стадии выздоровления при продолжающемся наращивании мышечной силы (6 мес. — 2 года) важны физические упражнения, которые больной выполняет с посторонней помощью, в ванне или в аппаратах с поддержкой лямками и ремнями.
В резидуальной стадии при наличии контрактур производят тенотомию или другое хирургическое вмешательство. Назначают прозерин, дибазол, витамины, метаболические средства, физиотерапию.
При угрозе дыхательной недостаточности иногда в течение недель и даже месяцев необходима ИВЛ, когда нормальная концентрация РСО2 и РО2 может быть поддержана только избыточными, истощающими усилиями больного.
При бульбарном параличе основная опасность попадание жидкости и секрета в гортань, засасывание их при вдохе. Трудности кормления больных усугубляются дисфагией. Важно правильное положение больного (на боку), причем каждые несколько часов его следует поворачивать на другой бок; ножной конец кровати поднимают на 15°. Эту позу можно менять для ухода или других целей, но ненадолго. Секрет удаляют отсосом. Через 24 ч голодания следует кормить больного через назогастральный зонд.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Приобретенные деформации после полиомиелита (по мкб-10)
Этиология
полиомиелита. Полиомиелит (детский спинальный паралич, эпидемический
детский паралич, болезнь Гейне-Медина) — инфекционное эпидемическое
заболевание с преимущественным поражением передних рогов спинного мозга.
Впервые заболевание было описано в 1840 г. немецким ортопедом Й. Гейне,
а через 50 лет (1890) шведский врач О. Медин высказал предположение об
инфекционной природе заболевания.
Чаще заболевают дети 2-3 лет, очень редко — дети старшего возраста и взрослые.
Возбудителем
является вирус. Входные ворота — рот, пищеварительный тракт. Вирус
через рот попадает в гортань, затем из носоглотки через предоп-тическую
зону в передний отдел основания черепа к гипоталамусу, далее — в спинной
мозг. Под влиянием вируса полиомиелита развиваются тяжелые
морфологические изменения в мягких оболочках головного мозга, в среднем
мозге, парацентральных извилинах, IV желудочке, в передних рогах
спинного мозга. Предрасполагающими факторами к заболеванию являются
такие инфекционные заболевания, как корь, коклюш, ангина и др.,
авитаминоз А и С, эндокринные расстройства и др.
В
клинической картине заболевания полиомиелитом различают четыре стадии:
1) начальная, или препаралитическая; 2) паралитическая; 3)
восстановительная; 4) стадия остаточных явлений. В продромальном периоде
отмечаются общая слабость, вялость, отсутствие аппетита, расстройства
функции желудочно-кишечного тракта. Эта стадия очень кратковременная. В
основном у больных детей внезапно резко повышается температура тела,
появляются головная боль, затемнение сознания, расстройства функции
желудочно-кишечного тракта. Через 1-2 сут наступает некоторое улучшение,
после чего — второй пик подъема температуры с менингеальными
симптомами. На 3- 4-е сутки возникают распространенные параличи вплоть
до параличей дыхательной мускулатуры.
Существуют
три формы заболевания: 1) абортивная, когда отсутствуют параличи, а
отмечаются лишь головная боль, ригидность затылочных мышц, тошнота,
рвота; 2) невротическая форма с картиной абортивной формы, но с
появлением парестезии и анестезий; 3) спинальная форма с множественными
параличами.
В восстановительной
стадии полиомиелита имеет место обратное развитие параличей (обычно в
сроки от 1 года до 2 лет). Стадия остаточных явлений, или резидуальный
период полиомиелита, характеризуется разнообразием деформаций верхних,
нижних конечностей и позвоночника в результате выпадения функции той или
иной группы мышц. Парализованная конечность холодна на ощупь, несколько
короче другой, мышцы атрофированы, эластичность сухожилий теряется,
связочный аппарат растянут. Нарушение функции конечности связано с
тяжестью поражения нервно-мышечного аппарата, в суставах
развиваются контрактуры и деформации, кости конечностей истончены, в них выявляется остеопороз.
Профилактика деформаций при полиомиелите имеет особо важное значение.
Принципы лечения последствий полиомиелита. Существуют
два метода лечения последствий полиомиелита: неоперативный и
оперативный. К неоперативному методу относится медикаментозное,
физиотерапевтическое, функциональное и ортопедическое лечение.
Медикаментозное лечение включает применение витаминов группы В (В1, В6, В12),
прозерина, дибазола; физиотерапевтическое — общие ванны, горячие
укутывания, фарадизация парализованных мышц, электрофорез калия йодида,
новокаина и т. д., иглоукалывание; функциональный метод лечения — ЛФК,
массаж (точечный, классический, сухой, подводный); ортопедический —
правильное укладывание больных для профилактики контрактур, наложение
гипсовых и пластмассовых шин, применение кроваток, ортопедических
аппаратов, туторов, корсетов.
Среди
оперативных методов выделяют операции на мягких тканях (чаще пластика
сухожилий и мышц), костях конечностей, чаще остеотомии (артро-ризы,
артродезы), и позвоночнике (спондилодез).
Особенности лечения деформаций, развившихся на почве полиомиелита. Паралитический сколиоз — последствие
распространенного поражения спинного мозга — возникает в острой стадии
заболевания, но чаще в течение первого года восстановительного периода, в
результате выпадения функции отдельных групп мышц. Для профилактики
прогрессирования деформации показаны правильное положение в постели в
острой стадии, физиобальнеоте-рапия, ЛФК и обязательное ношение корсетов
в восстановительном и резиду-альном периодах. Клинически чаще
определяется одна большая дуга искривления на стороне пораженных мышц
(длинные мышцы спины, межостистые, межпоперечные, межреберные,
подвздошно-реберные, косые мышцы живота и др.). Имеется торсия тел
позвонков, асимметрия их роста, реберный горб чаще бывает пологим,
отмечается перекос таза в результате неравномерного поражения мышц
подвздошной и ягодичной областей.
Раннее
лечение для предупреждения деформации включает ЛФК, ФТЛ, постоянное
ношение шинно-кожаного корсета. При прогрессировании деформации,
особенно в результате быстрого роста ребенка, желательно оперативное
вмешательство — задний спондилодез по В. Д. Чаклину.
После
операции ребенка укладывают в гипсовую кроватку, в которой он пребывает
до 1 года. В последующем изготавливают шинно-кожаный корсет.
Паралитические деформации тазобедренного сустава. Чаще
всего наблюдается частичное поражение мышц ягодичной области, когда
заболевание развилось в раннем детском возрасте и ребенка не лечили.
Наиболее характерны сгибательно-отводящие контрактуры тазобедренного
сустава (рис. 322) и паралитический вывих бедра.
Эта
деформация возникает при сочетании паралича отводящих и приводящих мышц
бедра, когда ребенок не может подняться по лестнице, ходьба резко

Рис. 322. Сгибательно-приводящая контрактура левого тазобедренного сустава

Рис. 323. Схема операции Т. С. Зацепина при паралитическом вывихе бедра
затруднена. Если же к этому присоединяются парезы мышц спины и живота, то возникает перекос таза, общее лечение затруднено.
Лечение подобных
больных крайне сложно. В первую очередь необходимо пытаться исправить
контрактуры с помощью этапных гипсовых повязок. Редрессации осуществляют
каждые 10-12 дней. Если в течение 2 мес. контрактуры (чаще
сгибательные) не устраняются, то необходима операция на мягких тканях
типа Z-образного удлинения прямой мышцы бедра. При отсутствии эффекта
необходима остеотомия бедренной кости.
При
паралитическом вывихе бедра имеется деформация проксимального конца
бедренной кости (повышенная антеверсия бедра и увеличенный
шееч-но-диафизарный угол) наряду с уплощением вертлужной впадины и
нарушением равновесия мышц, удерживающих головку бедра во впадине.
Неоперативные методы лечения в этих случаях неэффективны. Из множества
методов оперативного лечения чаще применяется открытое вправление
головки бедра с пластикой и фиксацией головки путем подшивания ее на
круглой связке по Т. С. Зацепину с последующей реконструкцией крыши
вертлужной впадины (рис. 323).
Лучший
результат оперативного вмешательства дает артродез тазобедренного
сустава, но, во-первых, это калечащая операция, во-вторых, детям моложе
14-15 лет ее не делают.
Паралитические деформации коленного сустава возникают
в результате паралича мышц, окружающих его. Наиболее частой деформацией
бывает сгиба-тельная контрактура коленного сустава в сочетании с
параличом мышц тазо-
бедренного
сустава. При запущенных сгибательных контрактурах коленного сустава
присоединяются вальгусное отклонение голени и подвывих ее кзади.
Причиной этого являются парез четырехглавой мышцы бедра и укорочение
подвздошно-большеберцового тракта. При одновременном развитии
контрактуры голеностопного сустава инвалидность ребенка усугубляется.
Лечение этих деформаций может быть неоперативным или оперативным.
У
детей младшего возраста контрактуру коленного сустава устраняют
этапными гипсовыми повязками. У детей старшего возраста сочетают лечение
вытяжением, закрутками и гипсовыми повязками. Неэффективность
неоперативного лечения является показанием к операции. При параличе
разгибателей бедра и отсутствии деформации коленного сустава производят
мышечную пластику — пересадку сгибателей голени на переднюю поверхность
голени. Но важным условием должна быть хорошая функция сгибателей
голени. Пересадка сгибателей голени (двуглавой мышцы бедра,
полусухожильной) на надколенник с фиксацией к собственной связке
надколенника представлена на рис. 324.
Операция
на костях показана при тяжелых деформациях (контрактура в коленном
суставе, сгибание менее 135°). Обычно это подмыщелковая остеотомия по
Репке, по К. Д. Кочеву (рис. 325) или операция метаплазии по Р. Р.
Вредену (рис. 326). После операции накладывают иммобилизацию гипсовой
повязкой до полной консолидации.
После
этого больные нуждаются в постоянном ношении ортопедического
беззамкового аппарата для предупреждения прогрессирования деформации.

Рис.
324. Пересадка сгибателей голени на надколенник: а — крепление
сухожилий по Краснову; б — крепление сухожилий с помощью лавсановой
ленты по И. А. Мовшовичу

Рис. 325. Схема операции по К. Д. Кочеву — надмыщелковая остеотомия бедра

Рис. 326. Схема операции метаплазии по Р. Р. Вредену
Паралитические деформации стоп встречаются более чем у 60 % лиц, перенесших полиомиелит.
Паралитическая косолапость развивается
после полиомиелита в результате паралича латеральной группы пронаторов и
разгибателей стопы. При ходьбе такие больные нагружают наружный край
стопы, где определяется омозоле-лость кожи. При тяжелой форме
косолапости мягкие ткани стопы по внут-
ренней поверхности укорачиваются, утолщаются. Таранная кость деформируется.
Вначале
при эквиноварусной деформации проводят неоперативное лечение путем
наложения этапных гипсовых повязок от кончиков пальцев до верхней трети
голени. Затем ребенок нуждается в постоянном ношении ортопедической
обуви с формированием продольного свода стопы, поднятии наружного края в
обуви с двусторонним жестким берцем и высоким твердым задником.
Оперативные
вмешательства осуществляют на мягких тканях с пересадкой передней или
задней большеберцовой мышцы на наружный край стопы (в костный канал
плюсневых костей) и одновременно Z-образным удлинением пяточного
сухожилия. К другому виду операций относится комбинированный способ —
сочетание подтаранного трехсуставного артродеза стопы с пересадкой
передней или задней болынеберцовой мышцы на наружный край стопы. Третий
способ при тяжелой деформации состоит в серповидной резекции среднего
отдела стопы по М. И. Куслику.
Паралитическая вальгусная стопа развивается при параличе большеберцо-вых мышц (передних и задних) и сохранении функции малоберцовых мышц (рис. 327, а).

Рис. 327. Паралитические
деформации: а — паралитическая вальгусная стопа; б — паралитическая
пяточная стопа; в — паралитическая ротационная контрактура плеча; г —
паралитическая приводящая контрактура плеча
Обычно
первоначально проводят неоперативное лечение этого патологического
состояния этапными редрессирукяцими гипсовыми повязками. После
исправления деформации обязательно ношение специальной ортопедической
обуви, а на ночь — использование тутора.
Из операций применяют пересадку длинной малоберцовой мышцы на внутренний край стопы по Р. Р. Вредену.
При
тяжелой деформации стопы производят внесуставной подтаранный артродез
по Грайсу и Рухману в сочетании с удлинением пяточного сухожилия и
укладыванием длинной малоберцовой мышцы в костный канал ладьевидной
кости.
Паралитическая конская стопа — деформация, развившаяся при параличе всех мышц голени, за исключением икроножной.
У
детей младшего возраста проводят лечение этапными гипсовыми повязками; у
детей старшего возраста — оперативное лечение. Оно состоит в
дозированном удлинении пяточного сухожилия или тенодезе по Р. Р. Вредену
(подшивание стопы в трех точках — местах прикрепления передней
большеберцовой мышцы, длинной малоберцовой мышцы и области пяточного
сухожилия). В последующем больной нуждается в постоянном ношении
ортопедической обуви.
Паралитическая пяточная стопа развивается
в результате паралича икроножных мышц (рис. 327, б). В процессе роста
ребенка эта деформация быстро прогрессирует и наступают значительные
изменения в таранной и пяточной костях.
Если
при начальных стадиях пяточной деформации стопы показано неоперативное
лечение в виде этапных редрессирующих гипсовых повязок, то при
выраженной деформации — оперативное лечение, которое состоит в
укорочении пяточного сухожилия и пересадке длинной малоберцовой мышцы в
канал пяточной кости.
При
тяжелой деформации у детей старше 8 лет производят клиновидную резекцию
пяточной кости. В последующем ребенку необходимо носить ортопедическую
обувь.
Паралитические деформации верхних конечностей встречаются
крайне редко по сравнению с нижними конечностями. Страдают
преимущественно мышцы верхнего плечевого пояса, из них чаще всего
дельтовидная мышца, в результате чего больной не может поднять и отвести
руку кнаружи и кзади (рис. 327, в, г).
При
выпадении функции двуглавой мышцы плеча отсутствует активная функция
сгибания в локтевом суставе; при выпадении функции трехглавой мышцы
плеча нарушается активное разгибание в локтевом суставе. При параличе
мышц предплечья и кисти возникают сгибательные контрактуры
лучеза-пястного сустава и пальцев кисти.
Неоперативное лечение деформации верхних конечностей проводят аналогично лечению деформаций нижних конечностей.
Больным
показаны активная и пассивная ЛФК, ФТЛ, массаж, обязательное ношение
ортопедических изделий для удержания конечности в среднем
физиологическом
положении. При оперативных вмешательствах, так же как и на нижних
конечностях, производят транспозиции сухожилий и мышц и
арт-родезирование.
Источник
