Основные клинические синдромы при лейкозах
Общие нарушения в организме при лейкозах проявляются в виде ряда клинических синдромов: анемического, геморрагиче- ского, инфекционного, интоксикационного, пролиферативного (метастатического).
Анемический синдромсвязан c подавлением эритропоэза вследствие дисплазии, или вытеснения нормального эритроидно- го ростка из костного мозга лейкозным, что приводит к развитию гипо- или апластической анемии. Другими причинами являются нарушение усвоения витамина В12 и железа эритробластами, ге- молиз эритроцитов. У больных появляется бледность, одышка, сердцебиение.
Геморрагический синдромпри лейкозах также возникает вследствие дисплазии. Развивается тромбоцитопения, повышает- ся проницаемость сосудистой стенки, что приводит к нарушению сосудисто-тромбоцитарного и гемокоагуляционного гемостаза. Это проявляется кровотечениями из мелких сосудов (кровотече- ния из десен, носа, кишечника, петехии и экхимозы на коже, мет- роррагии, кровоизлияния в мозг) (рис. 55, 56).
Рис. 55. Геморрагии на слизистых оболочках ротовой полости при остром лейкозе
Рис. 56. Гипертрофия десен и геморрагии при остром монобластном лейкозе
Инфекционный синдромобусловлен неспособностью лей- козных клеток к выполнению защитных функций (фагоцитоз, специфическая иммунологическая реактивность) вследствие кле- точного атипизма), а также лейкопеническим синдромом. Вслед- ствие этих причин организм больного лейкозом становится легко уязвимым не только для патогенной микрофлоры, но и для ус- ловно-патогенных микроорганизмов. У пациентов выявляются как легкие (локальные) формы инфекций (кандидозные стомати- ты, гингивиты, поражения слизистых оболочек), так и тяжелые генерализованные процессы (пневмонии, сепсис).
Пролиферативный (метастатический) синдром:
§лимфопролиферативный;
§гепатоспленомегалия;
§оссалгия;
§нейролейкоз;
§поражение других органов и тканей.
Лимфоаденопатия.Происходит увеличение любой группы лимфатических узлов в связи с пролиферацией в них лейкозных лимфоидных клеток. При этом выявляются множественные, плотные, эластичные, округлые конгломераты лимфоузлов, кото- рые могут быть спаяны друг с другом, размером от 1 до 8 см; при пальпации они безболезненны.
Увеличение брыжеечных лимфатических узлов и гипертро- фия червеобразного отростка (как лимфоидного органа) могут вызывать боль в области живота. Гипертрофированные внутри- грудные лимфатические узлы могут привести к сдавлению средо- стения.
Печень и селезенка также увеличены (рис. 57). Увеличение
их размеров связано с метастазированием в эти органы лейкоз-
ных клеток и образованием в них экстрамедуллярных очагов ге-
мопоэза.
Рис. 57. Увеличение селезенки при метастатическом синдроме
Нейролейкоз. При лейкозах возможно паражение ЦНС. Наиболее часто возникает при остром лимфолейкозе и значи- тельно ухудшает течение и прогноз. Возникновение нейролейко- за обусловлено метастазированием лейкозных клеток в оболочки головного и спинного мозга или в вещество мозга. В результате развиваются различной степени тяжести нарушения неврологи-
ческого статуса – от легкой общемозговой симптоматики (голов- ная боль, головокружение) до тяжелых очаговых поражений (на- рушение сознания, снижение остроты зрения, дискоординация движений, дисфазия).
Возможно развитие специфических узелков – лейкемидов кожи, метастазирование в вилочковую железу с гипертрофией тимуса.
Метастазирование трансформированных плазмоцитов при миеломной болезни (плазмоцитоме) в кости, в том числе кости черепа способствует образованию в нем остеокластических оча- гов (очагов просветления), рис. 58. Множественная миелома ха- рактеризуется избыточной пролиферацией клеток в костном моз- ге и присутствием парапротеинов в сыворотке крови и в моче.
Рис. 58. Очаги просветления при радиографии черепа при множественной миеломе
Интоксикационный синдромсвязан с повышением в кро- ви нуклеопротеидов – токсических продуктов, образующихся при распаде (гибели) лейкозных клеток. Проявляется лихорадочным и болевым синдромами, снижением аппетита, массы тела, общей слабостью.
Хронические лейкозы необходимо дифференцировать с
лейкемоидными реакциями.
Лейкемоидные реакции
Под лейкемоидными реакциями(лейкемия + eides – по- добный) понимают патологические реакции системы крови, сходные с лейкозами по картине периферической крови (увели- чением лейкоцитов, появлением незрелых форм лейкоцитов), но отличающиеся от них по патогенезу.
Чаще они характеризуются высоким лейкоцитозом с резко выраженным сдвигом лейкоцитарной формулы влево и появле- нием молодых форм гранулоцитов вплоть до единичных бластов. Однако, иногда возможны лейкемоидные реакции проявляющие- ся лейкопенией.
Лейкемоидные реакции являются одним из симптомов дру-
гих заболеваний и возникают в ответ на внедрение в организм
агентов биологической природы (вирусов, риккетсий, микроорга-
низмов, паразитов), на действие биологически активных веществ,
высвобождающихся при иммунных и аллергических процессах,
при распаде тканей.
В отличие от лейкозов, для которых характерна злокачест-
венная трансформация кроветворных клеток, механизм развития
лейкемоидных реакций заключается в реактивной очаговой ги-
перплазии различных нормальных ростков лейкопоэтической
ткани и выхода в кровь большого количества незрелых лейкоци-
тов, включая их бластные формы. После купирования первичного
заболевания, вызвавшего лейкемоидную реакцию, патологиче-
ские изменения в крови исчезают.
К лейкемоидным относятся реакции миелоидного и лимфо- цитарного типа. В свою очередь, лейкемоидные реакции миело- идного типа подразделяют на реакции с картиной крови, соответ- ствующей хроническому миелолейкозу (тяжелые инфекционно- воспалительные процессы, интоксикации, лимфогранулематоз), миелобластного (сепсис, туберкулез) и эозинофильного типа (па- разитарные инвазии, аллергические заболевания, коллагенозы).
Среди лейкемоидных реакций лимфоцитарного типа выде- ляют монолимфоцитарные (инфекционный мононуклеоз), по кар- тине крови напоминающие хронический лимфолейкоз, и лимфа- тического типа с гиперлейкоцитозом, которые часто наблюдается
на фоне вирусных инфекций. Преходящий характер реакции лимфатического типа, возникновение только в детском возрасте отличает ее от хронического лимфолейкоза.
Отличием лейкемоидных реакций от лейкозов является от- сутствие признаков острых лейкозов (геморрагический диатез, некротическая ангина, анемия, отсутствие «лейкемического про- вала»).
Таблица 15. Отличия лейкемоидных реакций от лейкозов
| Лейкемоидные реакции | Лейкозы | |
| Проявляется после перенесенной инфекцией | да | нет |
| Купирование инфекции приводит к нормализации картины крови | да | нет |
| Наличие анемии и тромбоцитопении | нет | да |
| Наличие токсической зернистости нейтрофилов | да | нет |
Диагностика лейкозов
Диагностика лейкозов может осуществляться при использо- вании различных методов. Выделяют следующие способы диаг- ностики лейкозов:
§ гематологическое исследование (анализ крови, пункта-
та костного мозга);
§ гистологическое исследование крыла подвздошной
кости (трепанобиопсия);
§ иммунологическое исследование (с помощью флюо-
ресциирующих моноклональных антител);
§ цитогенетическое исследование (например, выявление
филадельфийской хромосомы при хроническом миелолейкозе);
§ цитохимическое исследование (выявление кислой фосфатазы, миелопероксидазы, эстеразы и других ферментов).
При анализе крови подозрение на лейкоз может возникнуть при налии клинических симптомов и изменений в перифериче- ской крови: присутствие бластов, анемия, изменение количества лейкоцитов, нейтропения, лимфоцитоз, тромбоцитопения.
Пункция костного мозга. При многих заболеваниях крове- творных органов изучение клеточного состава костного мозга имеет большое диагностическое значение и служит важным до- полнением к результатам, полученным при исследовании гисто- логического состава крови (приложение 1, 2).
Значение его заключается в том, что дегенеративные изме-
нения форменных элементов крови, усиленная регенерация, раз-
личного рода нарушення нормального эритропоэза, лейкопоэза
нередко в костном мозгу проявляются раньше и в более ясной
форме, чем в крови. После просмотра мазков подсчитывается
миелограмма– процентное содержание различных клеток кост-
ного мозга. Вычисляется лейко-эритробластическое отношение –
отношение суммы клеток лейкоцитарного ряда к сумме клеток
эритроцитарного ряда. В норме оно равно 2,5:1- 4:1. При лейко-
зах лейко-эритробластическое отношение увеличивается.
Методика стернальной пункции
Пункцию проводят в процедурном кабинете с соблюдением правил асептики. Используют иглу Кассирского с предохрани- тельным щитком-ограничителем и шприц на 10-20 мл. Игла и шприц должны быть стерильны и высушены спиртом и эфиром.
У взрослых пунктируют чаще грудину (рукоятку или на уровне третьего-четвертого межреберья) по средней линии. Можно пунктировать подвздошную кость, ребра. У детей пунк- тируют подвздошную кость, пяточную, нижний эпифиз бедрен- ной кости, грудину.
Иглу вводят быстрым движением в костно-мозговой канал.
После извлечения мандрена на иглу насаживают шприц и аспи-
рируют костный мозг. Полученный материал переносят на стекло
с луночкой или часовое стекло. Пунктат слегка перемешивают
стеклянной палочкой. Учитывая быструю коагуляцию пунктата, все дальнейшие манипуляции делают быстро. Из капель пунктата готовят тонкие мазки обычным образом.
В редких случаях производится пункция лимфатического узла. Микроскопическое исследование приготовленного из пунк- тата и окрашенного обычным способом мазка позволяет иногда получить более детальное представление о характере кроветво- рения в лимфатической системе.
Следует отметить, что острый лейкоз наиболее часто проте-
кает на фоне умеренного лейкоцитоза или лейкопении, тогда как
хронический миело- и лимфолейкоз обычно сопровождаются
очень высоким лейкоцитозом. При анализе миелограммы у боль-
ных с лейкозами обращает на себя внимание увеличение содер-
жания бластных форм более 5% с различной морфологией, лим-
фоцитозом, отсутствием мегакариоцитов (за исключением остро-
го мегакариобластного лейкоза).
Иммунологическая диагностика (иммунофенотипирова- ние бластов). В диагностике лейкоза на современном этапе большое значение имеет метод проточной цитометрии. Это авто- матизированная методика, суть которой состоит в том, что клетки крови обрабатывают моноклональными антителами с присоеде- ненной флюоресцентной меткой и направляют с потоком жидко- сти в капилляр, освещенный лазером. Измерение интенсивности флюоресценции отдельных клеток, проходящих через лазерный пучок, позволяет оценить количество экспрессируемых ими ан- тигенов (СD-антигенов или кластеров дифференцировки). Этот метод позволяет точно диагностировать тип лейкоза, что важно для определения схем лечения.
Рис. 59. Иммунологическая диагностика лейкозов
Наличие светящегося ореола вокруг лейкоцитов – следствие взаимодействия моноклонального антитела, меченного флюоресцирующей меткой, с антигеном, к которому данное антитело специфично
Цитогенетическая диагностикапозволяет выявить геном- ные и хромосомные мутации – изменение количества хромосом (транслокации, делеции и др.) либо их качества. Хромосомные аномалии отмечаются у 80-90% пациентов с острым миелобласт- ным лейкозом и хроническим миелолейкозом и у 50% больных – с хроническим лимфолейкозом.
Цитохимическая диагностиказаключается в определении
специфических для различных видов лейкозных клеток фермен-
тов и включений.
| Варианты лейкозов | Субстраты цитохимических реакций | |||||||
| МПО | липиды | кислая фосфатаза | гликоген | -НАЭ | ХАЭ | КСМ | ||
| Острый лимфобластный лейкоз | — | — | ± крупно- или мелко-гранулярная | ++ крупно- или мелко-гранулярная | — | — | — | |
| Острый миелоидный лейкоз | М0 | — | — | — | — | — | — | — |
| М1,М2 | ++ | ++ | + | + диффузная | + (не подавляется NaF) | ± | — | |
| М3 | +++ | ++ | ++ | +++ диффузная | + (не подавляется NaF) | +++ | +++ | |
| М4 | + | + | ++ | ± диффузная | +++ (частично подавляется NaF) | ± | — | |
| М5а,М5b | + | + | ++ (подавляется тартратом) | ± диффузная | +++ (полностью подавля- ется NaF) | — | — | |
| М6 | — | — | — | + диффузно- гранулярная | — | — | — | |
| М7 | — | — | + (подавляется тартратом) | + диффузно- гранулярная | + (частично подавляется NaF) | — | — |
Таблица 16. Цитохимические особенности бластных клеток при острых лейкозах различного про- исхождения
МПО – миелопероксидаза; -НАЭ – нафтилацетатэстераза; ХАЭ – хлорцетатэстераза; КСМ – кислые сульфатированные мукополисахариды; «- » – отрицательная реакция; «±» – положительная реакция в единичных клетках; «+» – слабая ре- акция, «++» – умеренная реакция; «+++» – интенсивная реакция.
Лечение лейкозов
Лечение лейкозов проводят в условиях гематологического или онкологического отделения.
Терапия лейкозов включает химиотерапию, лучевую тера- пию и иммунотерапию.
Специфическая химиотерапия направлена на достижение и
закрепление ремиссии заболевания. Она состоит из нескольких
этапов, различна для разных видов лейкозов и проводится по
стандартным схемам. Для борьбы с инфекциями, интоксикация-
ми применяют сопроводительную терапию (антибиотики широ-
кого спектра действия и др. противомикробные средства, стиму-
ляторы лейкопоэза). При угрожающей тромбоцитопении, тяже-
лой анемии, нарушениях свертывания крови применяют замести-
тельную терапию (эритроцитарная масса, тромбоцитарная масса
или тромбоконцентрат, трансплантация стволовых клеток крови
или костного мозга).
Прогноз. У 95% детей с ОЛЛ и 60-70% детей – с ОМЛ на-
ступает ремиссия. Клиническая ремиссия – сохранение гематоло-
гических изменений при отсутствии клинических проявлений.
Клинико-гематологическая ремиссия – отсутствие лабораторных
и клинических признаков заболевания. Цитогенетическая ремис-
сия – отсутствие цитогенетических нарушений, определяемых до
начала терапии.
О полном выздоровлении говорят при отсутствии рецидива
в течение 5 лет после завершения полного курса терапии.
Хронические формы лейкозов труднее поддаются лечению.
Средняя продолжительность жизни при проведении химиотера-
пии составляет 3-5 лет.
Источник
Синдромы
недостаточности костного мозга
•
Анемический;
•Геморрагический:
• Интоксикационный;
• Снижение
резистентности к инфекциям.
Гиперластические синдромы
• Болезненность
костей:трубчатых, позвоночника,
суставов.
•Лимфаденопатия:увеличение любой группы лимфатических
узлов, безболезненных при пальпации.
• Увеличение
печени и селезёнкии образование
экстрамедуллярных очагов кроветворения
в них.
• Нейролейкемия.
Поражение ЦНС возникает особенно часто
при ОЛЛ и значительно ухудшает прогноз.
• Лейкемиды
кожи(специфические узелки) чаще
возникают при миеломонобластном и
монобластном типах острого лейкоза.
Лейкозы
подразделяют на острыеи хронические.
Деление
основано не на длительности течения
(время начала болезни неизвестно), а в
зависимости от степени зрелости лейкозных
клеток.
Присутствие в крови и костном мозге
бластных клеток присуще острым лейкозам.
Название
форм острого лейкоза происходит от
названий нормальных предшественников
опухолевых клеток: при остром лейкозе
лимфобластный, миелобластный
и т.д.; при хроническом — хронический
миелолейкоз, хронический лимфолейкоз
и т.д.
Точно
идентифицировать бластные клетки по
морфологическим признакам невозможно.
Применяют ряд других, более надежных
методов:
—
гистохимические методы – выявление в
клетках с помощью специальных красителей
различных компонентов: гликогена,
липидов, ферментов;
—
цитогенетический метод – позволяет
выявлять хромосомные аберрации;
—
иммунофенотипирование – определение
на мембране клеток антигенов, «кластеров
дифференцировки», обозначаемых
аббревиатурой CD (от англ. cluster of
differentiation). Наиболее значимыми CD-маркерамидля определения типа ОЛЛ являются:
• В-клеточные
антигены: CD19, CD20, CD22;
• Т-клеточные
антигены: CD2, CD3, CD4, CD8, CD5, CD7;
• Аг CD10
(CALLA, от англ. commonacutelymphoidleukemiaantigen,), присутствует на
определенной стадии дифференцировки
предшественников В-клеток.
—
TДT (терминальная дезоксинуклеотидилтрансфераза)
—
фермент, присутствующий в лимфобластах,в миелобластах его нет.
• Основные
морфологические признаки острых
лейкозов:
большое
количество бластных клеток и их
преимущество (более 30 %, чаще 60-90 %);«лейкемический
провал» — в лейкоцитарной формуле
присутствуют самые недифференцированные
клетки – бласты и зрелые сегментоядерные
нейтрофилы с незначительным количеством
других клеток.
Основные
морфологические признаки хронических
лейкозов:
абсолютное
преобладание клеток одного какого-то
гемопоэтического ряда;отсутствие
бластных клеток в периферической крови,
небольшое их количество в костном
мозге;при
миелолейкозе в крови присутствуют все
переходные формы дифференцировки
гранулоцитов.
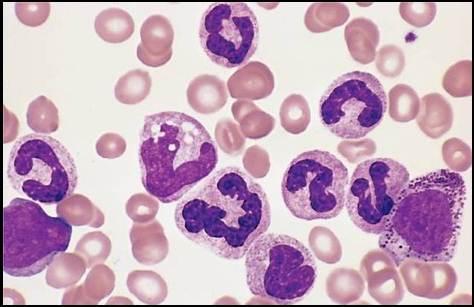
Острый миелобластный лейкоз
О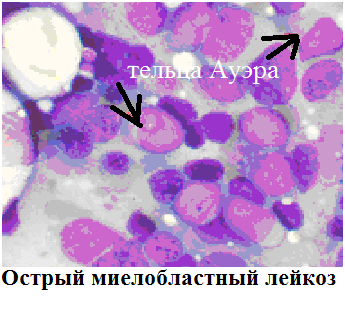 стрый
стрый
миелобластный лейкоз
(ОМЛ,острый нелимфобластный лейкоз) —
самый частый видострого
лейкозау взрослых.Средняя
частота возникновения составляет
2,5:100 000 случаев в год. Симптомы острого
миелоидного лейкоза типичны. Встречаются
несколько разновидностей ОМЛ (см.
классификацию), лечение и прогноз для
них оказывается разным, уровень
выживаемости на протяжении 5 лет 15-70% в
зависимости от подвида.
Лечениехимиопрепаратами до получения ремиссии,
затем поддерживающее химиолечение или
пересадка костного мозга.
М3
— острый промиелоцитарный лейкоз.
 Без
Без
лечения это самый злокачественный вид
лейкоза. Бластные клетки характеризуются
обильной базофильной зернистостью,
резко положительной реакцией на
пероксидазу, цитогенетической аномалией
t (15,17), секрецией тромбопластина,
вследствие чего характерно развитие
ДВС синдрома.
В результате транслокации t (15,17) происходит
слияние гена альфа рецептора ретиноевой
кислоты (RARA)
хромосомы 17 с PML
геном хромосомы 15, образуется новый
химерный ген. Этот ген кодирует синтез
белка, который блокирует дифференцировку
на стадии промиелоцита. Ретиноевая
кислота, аналог витаминаА, снимает блок,
вызывая дифференцировку промиелоцитов
в зрелые нейтрофилы, которые имеют
короткий срок жизни. Ретиноевую
кислоту сочетают с химиотерапией
антрациклином. Самый новый метод лечения
– использование триоксида мышьяка.
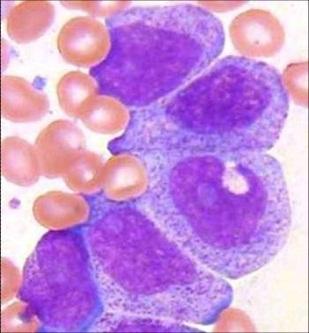
Острый
лимфобластный лейкоз (ОЛЛ) –
самое
распространенное злокачественное
заболевание у детей, заболеваемость
составляет
1 на 50 000.
Пик
заболеваемости наблюдается и возрасте
от 1 года до 6 лет. Редко ОЛЛ поражает
также и взрослых.
С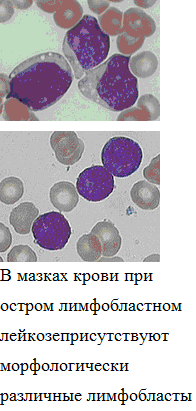 уществуют
уществуют
два морфологических типа лимфобластов,
однако в лечебном и прогностическом
отношении морфологическая характеристика
не существенна.
Фенотипические
варианты ОЛЛ:
пре-В-клеточный
тип (CD19,
CD10),
t(9,22)
и TДT+,
этот тип составляет 80% детских лейкозов;
пре-T-клеточный
тип (CD5,CD7),
TДT+;
В-клеточный
тип (CD3).
Клиническая
характеристика ОЛЛ у детейИнтоксикационный
синдром проявляется астенией, лихорадкой,
потерей массы тела у детей раннего
возраста. Дисфункция костного мозга
проявляется всеми типичными синдромами.
Инфильтрация печени и селезенки может
проявляться болями в животе, тошнотой,
анорексией. Лейкемическая инфильтрация,
инфаркты костей вызывают боли в костях,
переломы трубчатых костей или позвоночника.
Увеличение яичек у мальчиков отмечается
в 5–30% случаев ОЛЛ. Центральная
нервная система
обычно вовлекается при рецидивах
заболевания после химиотерапии.
Лечение
выстраивается в зависимости от возраста,
иммунофенотипа
бластных клеток, раннего ответа на
терапию, генотипических характеристик
лейкемических клеток и кинетики
исчезновения остаточной опухолевой
популяции.
Хронический
лимфолейкоз
— второй
по частоте лейкоз,встречается
в пожилом возрасте, у мужчин в два раза
чаще.
Содержание лимфоцитов в крови доходит
до 80% — 99%, увеличиваются
лимфатические узлы, печень и селезенка.
Иногда масса селезенки составляет
несколько килограммов.
З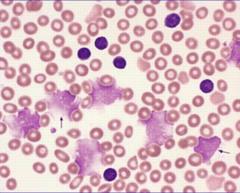 аболевание
аболевание
протекает длительно с высокими
показателями выживаемости.Клетки
аномального клона являются зрелыми
лимфоцитами,
в
основном В-лимфоцитами
(приблизительно в 95% случаев), реже
Т-лимфоцитами. Функциональная
неполноценность лимфоцитов приводит
к возникновению у больных инфекционных
и аутоиммунных осложнений (анемия,
тромбоцитемия). Т-клеточные формы имеют
более агрессивное течение.
Характерно
присутствие в мазках крови разрушенных
лимфоцитов — так называемых клеточных
теней (тени Боткина-Гумпрехта).
![]()
![]() На
На
ранних стадиях лечение
не проводится.
Многие пациенты ведут нормальную и
активную жизнь годами.
Лечение
начинают
в той стадии, когда заболевание может
повлиять на качество жизни пациента.
Применяется химиотерапия, радиотерапия,
иммунотерапия, трансплантация
костного
мозга.
В настоящее время лейкоз считается
неизлечимым.
Существует
группа редких опухолей, основным
проявлением которых служит лимфоцитоз.
К ним относится иволосатоклеточный
лейкоз —B-клеточное
новообразование низкой
степени злокачественности.
Клетки покрыты ворсинками, похожими на
волосы. К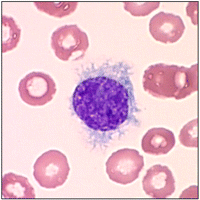 линические
линические
проявления варьируют от бессимптомноголимфоцитозаиспленомегалиидо тяжелых инфекций, обусловленных
резкойнейтропенией.
Аналоги
пуринов, особенно кладрибин,
совершили переворот в лечении этого
заболевания. Частота полных ремиссий
при лечении кладрибином
превышает 80%, полная ремиссия нередко
достигается уже после первого курса и
часто длится более 3 лет.
Хронический
миелолейкоз–
лейкозный клон возникает из полипотентной
стволовой клетки, поэтому в патологический
процесс вовлечены клеточные элементы
всех рядов гемопоэза. Ph-хромосома
обнаруживается почти во всех делящихся
клетках миелопоэза, а также в бластных
клетках при лимфобластных кризах.
П ролиферирует
ролиферирует
в основном гранулоцитарный росток.
Количество лейкоцитов в периферической
крови от 20 до 500×109/л
с гиперрегенеративным
сдвигом влево.
Если количество незрелых форм невелико,
необходимо проводить дифференциальную
диагностику с лейкемоидной реакцией
миелоидного типа.
Дифференциальные
признаки миелолейкоза:
наличие Ph-хромосомы;
увеличение содержания в крови базофилов
и эозинофилов (базофильно-эозинофильная
ассоциация), резкое снижение в лейкоцитах
щелочной фосфатазы.
Лейкоз
медленно прогрессирует, моноклоновая
опухоль превращается в поликлоновую.
В финальной фазе развивается так
называемый бластный
криз.
Лечение.
Транслокация
t(9;22)
формирует ген bcr-abl,
продуктом которого является тирозинкиназа.
В конце 1990 годов начали применение
ингибитора тирозинкиназ
STI-571(imatinib,
Gleevec).
Он тормозит пролиферацию аномальных
клеток. Ныне получены более мощные
ингибиторы тирозинкиназ dasatinib
и nilotinib,
их применение кардинально изменило
судьбу больных.
В
клиническом плане хронический лимфолейкоз,
промиелоцитарный лейкоз и волосатоклеточный
лейкоз принято рассматривать как
отдельные морфологические и
клинико-патологические единицы, требующие
различных терапевтических подходов.
Принципиальная
возможность излечения большинства
детей,
больных острым лимфобластным лейкозом,
— одно из наиболее ярких достижений
последних десятилетий. Современное
эффективное лечение хронического
миелолейкоза, острого промиелоцитарного
лейкоза требует пожизненного регулярного
приема лекарств. Оно позволяет не только
спасти людям жизнь, но и сохраняет их
трудоспособность на продолжительное
время.
Лейкемоидные
реакции
— патологические изменения состава
крови, сходные с картиной крови при
лейкозах. Вызывать лейкемоидные реакции
могут вирусы, токсины тканевых гельминтов,
продукты распада клеток крови (при
гемолизе) и опухолей, сепсис и др. При
этом происходит гиперплазия кроветворных
клеток при нормальных соотношениях
отдельных элементов в красном костном
мозге.
Лейкемоидные
реакции могут быть миелоидного,
эозинофильного, лимфоидного, моноцитарного
типа, к ним также относятся симптоматические
эритроцитозы.
Лейкемоидные
реакции миелоидного типа напоминают
хронический миелолейкоз. Это наиболее
частый тип лейкемоидных реакций.
Причинами могут быть инфекции, шок,
ионизирующее излучение, интоксикации
(приём
сульфаниламидных препаратов, лечение
глюкокортикоидами,
уремия, отравление угарным газом). В
периферической крови выявляют умеренный
лейкоцитоз с гиперрегенераторным
сдвигом нейтрофильного ядра влево, с
токсической зернистостью и дегенеративными
изменениями нейтрофильных гранулоцитов.
Миелограмма характеризуется увеличением
содержания молодых клеток нейтрофильного
ряда, с преобладанием более зрелых
элементов (миелоцитов, метамиелоцитов).
Активность щелочной фосфатазы в
нейтрофилах повышена.
Лейкемоидные
реакции
эозинофильного
типа. Причинами
возникновения этого типа реакций служат
в основном гельминтозы, реже коллагенозы,
лимфогранулематоз, эндокринопатии.
Характерен лейкоцитоз до 40-50×109/л,
эозинофилия (60-90%) за счёт зрелых форм
эозинофилов. Исследование костного
мозга позволяет дифференцировать этот
тип реакции с эозинофильным вариантом
хронического миелолейкоза.
Лейкемоидные
реакции лимфоидного и моноцитарного
типа наблюдаются
при инфекционном мононуклеозе-
вирусном заболевании, проявляющемся
изменениями крови, реактивным лимфаденитом
и увеличением селезёнки. В периферической
крови наблюдают лейкоцитоз до 10-30×109/л.
Содержание лимфоцитов достигает 50-70%,
моноцитов — 10-40%, появляются плазматические
клетки, атипичные мононуклеары,
патогномоничные для данного заболевания.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
