Опросник по синдрому сухого глаза
«Всякий успех медицины в целом отражается на успехах офтальмологии, и каждый успех последней отражается на успехах медицины в целом».
(В.П. Филатов)
Более 80% информации об окружающем мире и о себе человек получает визуально благодаря зрительному анализатору (глазами в сочетании с соответствующими участками головного мозга), уникальному по своему значению органу чувств. Потеря зрения наносит непоправимый урон и физическому, и психическому здоровью человека. Но, как говорят мудрые: «Пока видят глаза — не понимаешь, что такое зрение»… Заболевания глаз, а их более двух тысяч, — это болезни важнейших органов и они слишком серьезны, чтобы относиться к ним беспечно.
Зуд, жжение в глазах; их раздражение и покраснение; чувства «инородного тела» и «сухости»; расплывчатое зрение, которое восстанавливается после моргания; слезотечение; усиление дискомфорта после чтения, просмотра телевизора или работы на компьютере — самые частые причины обращения людей к офтальмологам. Эти неприятные ощущения часто связаны с нарушением качества слезной пленки (ощутимое истончение), недостаточной смачиваемостью роговицы (нехватка вырабатываемой слезной жидкости). Офтальмологи называют эту проблему синдромом «сухого глаза» (ССГ). Согласно международной классификации болезней МБК-10 за ним закреплен шифр H04.1 в подразделе «H04 болезни слезного аппарата».
Для справки
Размер слезной пленки (СП) у здорового человека составляет около одной десятой миллиметра. Ключевые функции: обеспечение питания и защита роговицы от патогенов и травмирующих факторов.
Строение: муциновый слой – обеспечивает прикрепление ее к роговице; слой основной водный – питает зрительный орган; липидный слой – препятствует испарению слезной пленки.
Слезы образуются в нескольких железах вокруг глаза. Водная часть продуцируется в слезной железе, расположенной за верхним веком. Несколько меньших железок в толще век и конъюнктиве секретируют жировой и слизистый слои.
С каждым моргательным движением веки распределяют слезу по поверхности глаза. Избыток ее стекает в 2 тончайших слезных канальца во внутреннем углу глаза. Слезные канальцы открываются в слезный мешок, который посредством носослезного канала сообщается с полостью носа.
В норме слезная пленка разрывается и восстанавливается каждые 10 секунд (что побуждает человека моргать). При более частом разрыве восстановление в полной мере невозможно, роговица пересыхает, появляются зуд, сухость, жжение и другие неприятные симптомы.
В последние годы синдром «сухого глаза» приобретает все большую практическую значимость — практически у каждого второго пациента офтальмолог выявляет ССГ. Его общая распространенность в России у пациентов в возрасте до 40 лет составляет 12%, у пациентов старше 50 лет — более 67%. Чаще страдают женщины после 40 лет, начало совпадает с климактерическим периодом. У детей это заболевание встречается редко.1–3 У большинства больных этот синдром проявляется относительно невыраженными объективными признаками, но нередко ксеротический процесс может сопровождаться осложнениями со стороны роговицы, угрожающими не только нарушениями зрительных функций, но и риском потери глазного яблока.
Синдром «сухого глаза» (ССГ) — мультифакториальное заболевание глазной поверхности, характеризующееся нарушением гомеостаза слезной пленки и сопровождающееся офтальмологическими симптомами, в развитии которых этиологическую роль играют нaрушение стабильности, гиперосмолярность слезной пленки, воспаление и повреждение глазной поверхности, а также нейросенсорные изменения.
Факторы риска развития синдрома «сухого глаза» (по: TFOS DEWS II Epidemiology Report, 2017).
Динамика | Доказанные* | Вероятные** |
Стабильные |
|
|
Транзиторные |
|
|
медикаменты:
| медикаменты:
|
* наличие хотя бы одного адекватно проведенного исследования, опубликованного в рецензируемом журнале, наряду с существованием убедительного патогенетического обоснования или клинических данных.
** наличие либо неубедительной информации из рецензируемых публикаций, либо ограниченную информацию.
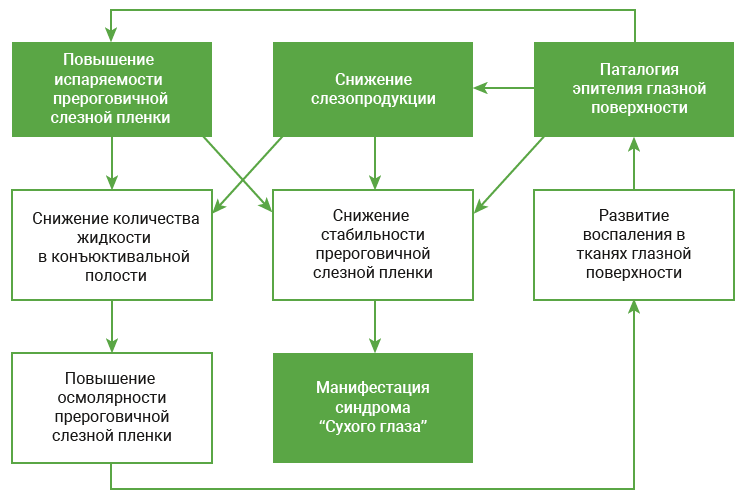
В патогенезе ССГ решающее значение имеют снижение продукции слезной жидкости и избыточное ее испарение из конъюнктивальной полости. Ситуацию усложняет и то, что по мере развития заболевания, оба этих фактора постепенно усугубляют друг друга. Важно их дифференцировать.
Основные причины ССГ

Современные представления о патогенезе ССГ (по Бржескому В.В., 2018)

Клинические проявления ССГ весьма разнообразны, часто не носят специфического характера и во многом определяются тяжестью заболевания. В частности, легкая клиническая форма ксероза, как это ни парадоксально, характеризуется наличием микропризнаков заболевания, развивающихся на фоне компенсаторно повышенной слезопродукции (слезотечения). Причем оно заметно усиливается при воздействии на глаза неблагоприятных факторов внешней среды. Нередко в случаях длительной гиперемии конъюнктивы, в сочетании со слезотечением врач ошибочно определяет у пациента хронический конъюнктивит. Очевидно, что соответствующая ему терапия с использованием антибактериальных и других препаратов нередко приводят к обострению ССГ.
Клинические симптомы синдрома сухого глаза
Субъективные | Объективные | |
Специфические | неадекватная негативная реакция на инстилляции индифферентных глазных капель | уменьшение или отсутствие у краев век слезных менисков |
плохая переносимость ветра, кондиционированного воздуха, дыма и т. п. | появление конъюнктивального отделяемого в виде слизистых нитей | |
ощущение сухости в глазу (характерно для среднетяжелой, тяжелой и крайне тяжелой степени заболевания) | появление эпителиальных нитей на роговице | |
медленное разлипание конъюнктивы век и глазного яблока при оттягивании нижнего века | ||
Косвенные | ощущение инородного тела в конъюнктивальной полости | локальный отек конъюнктивы глазного яблока с наползанием ее на свободный край века |
ощущение жжения и рези в глазу | «вялая» гиперемия конъюнктивы в пределах открытой глазной щели | |
ухудшение зрительной работоспособности к вечеру | наличие включений, загрязняющих слезную пленку | |
светобоязнь | изменения эпителия роговицы дегенеративного характера | |
колебания остроты зрения в течение рабочего дня | — | |
слезотечение (характерно для легкого течения заболевания) | — | |
Формы клинического течения синдрома сухого глаза
Легкая | Средней тяжести | Тяжелая | Крайне тяжелая |
Слабо выраженные микропризнаки роговично-конъюнктивального ксероза на фоне повышения слезопродукции | выраженные микропризнаки роговично-конъюнктивального ксероза на фоне снижения слезопродукции | нитчатый кератит; сухой кератоконъюнктивит; рецидивирующая эрозия роговицы; | деструктивные формы: ксеротическая язва роговицы; паренхиматозный ксероз роговицы; кератомаляция; |
рубцующие формы: глазной рубцующий пемфигоид; псевдоптеригиум; рубцовый ксероз глазной поверхности на почве аутоиммунных процессов (синдромы Лайелла, Стивенса-Джонсона и др.), ожогов, трахомы и др. |
Диагностика
Обследование больного с подозрением на ССГ включает анализ клинических симптомов и анамнеза заболевания с акцентом на специфические признаки ксероза. При этом, согласно рекомендаций Международной рабочей группы по исследованию сухого глаза TFOS DEWS-II (2017), диагностический процесс традиционно начинают с расспроса больного и выявления пациентов для дальнейшего скрининга.
Алгоритм проведения диагностических мероприятий пациентам с подозрением на синдром «сухого глаза» следующий:
скрининг → анализ факторов риска (ношение контактных линз, прием ЛС, пр.) → диагностические тесты (симптоматика – опросник по сухому глазу DEQ-5 ≥ 6 или индекс заболевания глазной поверхности OSDI ≥ 13 — плюс один из маркеров гомеостаза) → тесты по классификации подтипа (повышенное испарение: нарушение уровня липидов, дисфункция мейбомиевых желез, ДМЖ); дефицит влаги: снижение объема жидкости.
Наряду с клиническим обследованием, больным, прошедшим скрининг на наличие ССГ, оценивают так называемые «маркеры гомеостаза» глазной поверхности. Они включают 3 теста:
- исследование стабильности слезной пленки — оценивают по времени ее разрыва с помощью пробы по M.S. Norn (1969) после закапывания в конъюнктивальную полость 0,1-0,2% раствора флюоресцеина натрия. Первый разрыв в подкрашенной слезной пленке на открытом глазу не должен возникнуть быстрее, чем через 10 сек. после последнего мигания;
- определение осмолярности слезной жидкости — определяют с помощью осмометра. У здоровых людей она обычно не превышает 300 мОсм/л. Более высокие значения характерны для развивающегося ССГ (осмолярность ≥ 308 мОсм/л в одном глазу или различия между глазами 8 мОсм/л);
- оценка выраженности дегенеративных изменений эпителия глазной поверхности с использованием витальных красителей — обычно оценивают количественно, с использованием соответствующих шкал (> 5 пятен роговицы, 9 пятен на конъюнктиве или на крае века — ≥ 2 мм длины и ≥ 25% ширины).
При наличии патологического результата любого из трех перечисленных «маркеров гомеостаза», пациенту, прошедшему рассмотренное выше скрининговое обследование, выставляется диагноз синдрома «сухого глаза».
Задача завершающего этапа диагностического обследования больного с верифицированным ССГ — определение ведущей причины его развития: дефицит слезопродукции или повышенная испаряемость влаги из конъюнктивальной полости.
Впервые синдром «сухого глаза» описан шведским офтальмологом Хенриком Сьёгреном (H.S.C. Sjögren) в 1933 г. Хотя сам термин ввел в 1955 г. M.A. Lemp. Сегодня ССГ рассматривается как комплекс признаков роговичного или роговично-конъюнктивального выраженного или скрыто протекающего ксероза, патогенетически обусловленного длительным нарушением стабильности прероговичной слезной пленки на почве различных причин.
Дифференциальные признаки причины дефицита влаги в конъюнктивальной полости
Оцениваемый параметр | Снижение слезопродукции | Повышение испаряемости |
Утяжеление субъективного дискомфорта | к вечеру | с утра |
Ведущий объективный симптом (синдром) | ксероз конъюнктивы | дисфункция мейбомиевых желез |
Слезопродукция | снижена | может сохраняться |
Высота слезного мениска | снижена | не изменена или повышена |
Стабильность слезной пленки | снижена | резко снижена |
В большинстве случаев ССГ характеризуется выраженностью специфических субъективных признаков ксероза на фоне относительно скудной объективной симптоматики.
Клиническая картина синдрома «сухого глаза» характеризуется, как правило, обилием неспецифических симптомов, успешно маскирующих патогномоничные. Поэтому только тщательный анализ всей совокупности клинических проявлений ССГ в комбинации с функциональным исследованием (стабильности слезной пленки, слезопродукции) и обследованием поверхности глазного яблока позволит выставить такому больному правильный диагноз и своевременно назначить ему лечение.
Лечение пациентов с ССГ
При подборе наиболее эффективной терапии ССГ необходимо руководствоваться как стадией заболевания, так и особенностями симптоматических проявлений у конкретного пациента.
Лечение синдрома сухого глаза

Согласно рекомендациям Международной рабочей группы по исследованию сухого глаза TFOS DEWS-II (2017), приведенные выше в схеме мероприятия при лечении больных с синдромом «сухого глаза» применяются поэтапно.
Первый этап. Организация лечебных мероприятий при легких клинических проявлениях ксероза. Помимо информирования о характере клинического течения заболевания, факторах риска его развития и рекомендаций по их исключению, пациенту назначают первичная терапия. Она включает инстилляции «искусственных слез», а при наличии дисфункции мейбомиевых желез – пищевые добавки на основе незаменимых жирных кислот и гигиену век.
Второй этап. Показан при неэффективности первого, а также (в виде старта терапии) – при более тяжелом течении ксероза. Этот этап предусматривает назначение инстилляций уже бесконсервантных препаратов «искусственной слезы». Лечение дополняют закапыванием глюкокортикоидных препаратов (коротким курсом), нестероидных противовоспалительных средств, при возможности – стимуляторов секреции слезной жидкости и муцинов. На ночь закладывают гелевые или мазевые препараты. Дополнение к проводимой местной терапии (взрослых пациентов) — систематические инстилляции циклоспорина А, а также применение средств, задерживающих нативную влагу в конъюнктивальной полости (окклюдоры слезоотводящих путей, герметизирующие увлажняющие очки).
При наличии признаков дисфункции мейбомиевых желез, терапию дополняют соответствующими мероприятиями по гигиене век, с их акарицидной обработкой при обнаружении клеща демодекс, а также системным применением антибиотиков макролидного или тетрациклинового ряда.
Третий этап. Выполняется при неэффективности второго и дополняет его инстилляциями в конъюнктивальную полость аутологичной/аллогенной сыворотки, пероральным введением препаратов – стимуляторов секреции слезной жидкости и муцинов, а также применением лечебных контактных линз: мягких бандажных и/или склеральных.
Четвертый этап. Предусматривает длительные инстилляции в конъюнктивальную полость глюкокортикоидных препаратов и применение хирургических методов лечения. Последние включают покрытие роговицы амниотической мембраной, хирургические способы закрытия слезоотводящих путей, а также и другие вмешательства — тарзорафию, трансплантацию слюнных желез и пр.
Один из основных методов лечения больных с синдромом «сухого глаза» — применение различных заменителей слезной жидкости (т. н. препараты «искусственной слезы»). Их назначают в виде инстилляций в конъюнктивальную полость с частотой от 2 до 6 раз в сутки.
На первом этапе лечения ССГ препараты «искусственной слезы» — базовые средства. Эти препараты, как правило, отличаются вязкостью. Легкие клинические формы ССГ компенсируются закапываниями препаратов низкой вязкости, среднетяжелые и тяжелые — гелевыми формами. При крайне тяжелом ксерозе показаны препараты низкой вязкости (без консерванта или с биораспадающимся консервантом, обеспечивающим стерильность только во флаконе).
Фармакологический эффект этой группы средств обусловлен действием на муциновый и водный слои прероговичной слезной пленки. Входящие в их состав полимеры (производные метилцеллюлозы и гиалуроновой кислоты, поливиниловый спирт, поливинилпирролидон и др.) смешиваются с нативной слезой и образуют собственную прероговичную пленку.
Наиболее распространенный компонент современных слезозаменителей — гиалуроновая кислота (ГК), естественный компонент слезы, способный связывать большое количество молекул воды и усиливать репаративные процессы в строме роговицы и бульбарной конъюнктиве, улучшая состояние эпителия роговицы и конъюнктивы. Ее увлажняющие свойства напрямую зависят от вязкости, которая определяется концентрацией ГК в составе слезозаменителя. Наиболее оптимальная концентрация ГК — от 0,1 до 0,3%. При увеличении концентрации ГК более 0,3% также увеличивается и вязкость офтальмологического раствора, что может вызывать дискомфорт у пациентов.
Но, как показывает клиническая практика и исследования, в составе препаратов этой группы важна не только ГК, но и другие компоненты, воздействующие на различные звенья патогенетического процесса развития ССГ.
Так при выраженном ССГ, при симптомах кератопатии, особенно дегенеративных изменениях роговицы и конъюнктивы, терапию необходимо дополнять средствами, стимулирующими регенерацию тканей. К примеру, препаратами, в состав которых входит декспантенол, стимулирующий миграцию эпителиальных клеток в область поврежденного участка роговицы и ускоряющий их пролиферацию, а также влияющий на образование нормальной структуры фибробластов в строме роговицы, предотвращая образование рубцов.
Наряду с препаратами «искусственной слезы», в лечении больных с ССГ также получили применение стимуляторы слезопродукции (пентоксифиллин: системно и местно — лимфотропно), местные иммунотропные и противовоспалительные препараты (0,05% раствор циклоспорина А, глюкокортикоидные препараты и др.).
Противоаллергические глазные капли (стабилизаторы мембран тучных клеток, стабилизаторы лизосомальных мембран макрофагов, антигистаминные препараты и их комбинации) инстиллируют в конъюнктивальную полость при наличии признаков аллергии.
Медикаментозное лечение при отсутствии эффекта дополняют закрытием слезоотводящих путей.
И, конечно же, помимо лечения синдрома «сухого глаза» должна проводиться терапия сопутствующих заболеваний, которые могут провоцировать ССГ или быть его осложнениями (блефарита, кератопатии, пр.).
Таким образом, при лечении пациентов с ССГ следует использовать все имеющиеся сегодня возможности комплексного воздействия на различные звенья патогенеза и типы нарушения структуры и состава слезной пленки. Современные слезозаместительные средства с различным спектром действия, физическими свойствами, сходными с естественной слезой, и различной комбинацией активных компонентов в зависимости от желаемого корректирующего эффекта позволяют наиболее полно и на длительный срок купировать симптомы ССГ и предотвращать развитие осложнений.
Использованная и рекомендуемая литература
Бржеский В.В., Егорова Г.Б., Егоров Е.А. Синдром «сухого глаза» и заболевания глазной поверхности: клиника, диагностика, лечение. М. ГЭОТАР-Медиа, 2016, 464 с.
Бржеский В.В. Синдром «сухого глаза» у людей молодого возраста: нерешенная проблема современности. Современная оптометрия. №2 (2), 2007, с. 38–43.
Бржеский В.В., Сомов Е.Е. Роговично-конъюнктивальный ксероз. СПб., 2003, 119 с.
Craig J.P., Nichols K.K., Akpek E.K. et al. TFOS DEWS II Definition and Classification Report. Ocul. Surf., 2017, 15, с. 276–283.
Сомов Е.Е., Ободов В.А. Синдромы слезной дисфункции (анатомо-физиологические основы, диагностика, клиника и лечение). СПб. Человек, 2011. 160 с.
Офтальмология. Национальное руководство / Под ред. С.Э. Аветисова, Е.А. Егорова, Л.К. Мошетовой, В.В. Нероева, Х.П. Тахчиди. М. ГЭОТАР-Медиа, 2018. 904 с.
The Tear Film and Ocular Surface Society (TFOS) International Dry Eye Workshop (DEWS) II Report // Ocular Surface. 2017. Vol. 15, № 3, p. 269-649.
Егоров Е.А. Особенности терапии синдрома «сухого глаза». РМЖ «Клиническая офтальмология». 2018. 3, с. 146–149.
Источник
