Операции на сердце у ребенка с синдромом дауна
Хорошо известно, что врожденные аномалии сердца встречаются почти у половины детей с синдромом Дауна и оказывают большое влияние на младенческую выживаемость. С середины прошлого столетия проводилось множество исследований по выявлению частоты, специфичности и характера пороков сердца у этих детей. Так, в период 1970–1980-х гг. отмечалось повышение распространенности врожденных аномалий сердечнососудистой системы у пациентов с синдромом Дауна. Связано это было в основном с улучшением диагностики открытого артериального протока и дефекта межпредсердной перегородки (M. J. Khoury, J. D. Erickson, 1992). По данным зарубежных авторов, при синдроме Дауна наиболее часто встречаются дефект межжелудочковой перегородки, дефект межпредсердной перегородки, общий открытый атриовентрикулярный канал, тетрада Фалло и другие пороки, составляющие менее 1 %.
За годы научных наблюдений стало очевидным, что для выявления врожденного порока сердца у новорожденного с синдромом Дауна физическое обследование, включающее осмотр и аускультацию, является обязательным, но недостаточным. Так, McElhinney и др. установили, что информативность физического обследования для выявления сердечных аномалий у детей с синдромом Дауна не превышает 80 %. Оказалось, что 15 из 114 исследуемых детей при осмотре не имели признаков врожденных пороков сердца, но при ультразвуковом исследовании у них были диагностированы сердечные аномалии, а девяти из них в дальнейшем потребовалось оперативное лечение.
Материалы и методы
Нами проведено исследование частоты встречаемости и особенностей клинической картины врожденных пороков сердца и персистирующих фетальных коммуникаций у 522 детей с синдромом Дауна в возрасте от 0 до 8 лет, воспитывающихся в домашних условиях. Дети получали медико-психолого-педагогическую помощь в Центре ранней помощи Благотворительного фонда «Даунсайд Ап», где наблюдались с момента обращения (возраст при первом посещении варьировал от 0 до 7 лет) до 8 лет. При первичном обращении проводился сбор анамнеза, клиническое обследование, анализ медицинской документации. Все дети, даже в случае отсутствия клинически выраженных симптомов порока сердца, направлялись на электрокардиографическое и эхокардиографическое обследования и, при необходимости, на лечение в соответствующие профильные кардиологические стационары и диспансеры.
Результаты
У всех пациентов синдром Дауна был подтвержден хромосомным исследованием. Регулярная трисомия 21-й хромосомы была выявлена у 499 детей (499/522), что составило 90,4 %, транслокационная форма – у 24 (4,3 %), мозаицизм – у 28 (5,1 %), у одного ребенка трисомии 21-й и Х хромосом (кариотип 48,ХХХ,+21) – 0,2 %.
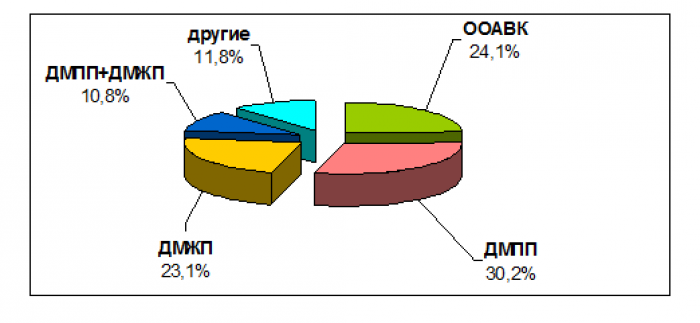
Получены результаты эхокардиографического исследования 428 детей (см. рис.). Врожденные пороки сердца диагностированы у 195 (195/428), что составило 45,6 %. В структуре этих аномалий у детей с синдромом Дауна чаще отмечался дефект межпредсердной перегородки (ДМПП), а именно в 30,2 % (59/195) случаев. Общий атриовентрикулярный канал (ОАВК) составил 24,1 % (47/195), дефект межжелудочковой перегородки (ДМЖП) – 23,1 % (45/195), сочетание дефектов межпредсердной и межжелудочковой перегородок (ДМПП+ДМЖП) – 10,8 %. Другие пороки, такие как тетрада Фалло, стеноз легочной артерии и др., в сумме составили 11,8 % (23/195). Персистенция гемодинамически значимого открытого артериального протока (ОАП), потребовавшего оперативного вмешательства, была выявлена в 2,8 % (12/428).
 Структура сердечных аномалий у детей с синдромом Дауна
Структура сердечных аномалий у детей с синдромом Дауна
Почти все исследуемые нами дети родились доношенными. Срок родов составил 38,2 ± 1,3 недель. Однако при оценке антропометрических данных новорожденных с синдромом Дауна и врожденными пороками сердца оказалось, что их физическое развитие страдает еще внутриутробно. Задержка физического развития (ЗВУР) – масса тела при рождении ниже 10 перцентилей в соответствии со сроком гестации в сравнении с показателями физического развития Г. М. Дементьевой, Е. В. Короткой – отмечалась у 18,7% детей. У всех новорожденных с сердечными аномалиями наблюдалась асимметричная форма ЗВУР (Pounderal Index, PI>25). Вероятно, задержка физического развития формировалась под влиянием, в основном, не генетического фактора.
Известно, что у новорожденных с синдромом Дауна нередко отмечается морфофункциональная незрелость (по нашим данным, она встречается в 17,9 % случаев). У детей с морфофункциональной незрелостью часто недооцениваются размеры дефекта межпредсердной перегородки, который рассматривают как открытое овальное окно даже при гемодинамической его значимости, и артериального протока, в то время как имеет место недостаточность кровообращения. Застойная легочная гипертензия приводит к развитию пневмонии. Возникновение и затяжное течение пневмонии у детей с синдромом Дауна объясняется характерными для них иммунологическими нарушениями.
Хорошо известно, что манифестация сердечной недостаточности у детей раннего возраста, в отличие от детей старшего возраста, может протекать под маской других состояний. Помимо классических симптомов, таких как тахикардия (учащение сердцебиения), тахипноэ (увеличение частоты дыхания), цианоз кожи и слизистых, типичны вялое сосание, снижение темпов физического и психомоторного развития. В подобных случаях у педиатров возникают определенные затруднения в проведении дифференциальной диагностики при наличии у ребенка синдрома Дауна. У таких детей клинические симптомы недостаточности кровообращения могут расцениваться как проявления особенностей психомоторного развития, типичных для синдрома Дауна. Так, если возникают трудности вскармливания: ребенок вялый, неохотно берет грудь или соску, вяло сосет, не может высосать необходимый объем питания, вплоть до полного отказа от кормлений, такие проблемы часто объясняются мышечной гипотонией, общей вялостью, характерной для детей с синдромом Дауна, с последующим назначением общеукрепляющего массажа, что ухудшает состояние ребенка. В дальнейшем отмечается плохая прибавка в весе. Она направляет клиницистов на выявление патологии со стороны желудочно-кишечного тракта, гипогалактии у матери, исследования качества молока, его инфицированности. В борьбе с прогрессирующей гипотрофией младенца нередко переводят на искусственные смеси. Важно отметить, что гипотрофия может стать причиной отсрочки оперативного лечения порока сердца и/или неблагоприятно повлиять на его исход.
Таким образом, слабая нацеленность педиатров на выявление симптомов недостаточности кровообращения у ребенка с синдромом Дауна затрудняет ее своевременную диагностику, а следовательно, и адекватное лечение врожденного порока сердца.
Наглядным примером будет анализ истории болезни.
Андрей Б., от первой, физиологично протекавшей беременности. Роды в срок. Вес мальчика при рождении – 3000 г., рост – 51см, оценка по шкале АПГАР 88б. Состояние ребенка после рождения удовлетворительное. Отмечались признаки морфофункциональной незрелости, фенотипические признаки синдрома Дауна. С целью подтверждения хромосомной патологии была взята кровь для определения кариотипа. Выявлена регулярная трисомия 21-й хромосомы. С первых суток жизни отмечался систолический шум при аускультации грудной клетки. Для исключения аномалий развития сердца проведено ЭХОКГ и обнаружено открытое овальное окно размером 4 мм. Ребенок был выписан домой под наблюдение участкового педиатра и кардиолога по месту жительства. В дальнейшем мальчик стал вялым, неохотно брал грудь, отмечались частые срыгивания, редкий стул. За месяц ребенок прибавил в весе 210 г. При осмотре обращали на себя внимание признаки недостаточности кровообращения: одышка в покое, умеренная тахикардия. Мальчик был направлен в НЦССХ им. Бакулева, где диагностирован порок развития сердца – дефект межпредсердной перегородки размером 6 мм со значительным нарушением сердечной гемодинамики. Рентгенограмма грудной клетки показала расширение корней легких, КТИ = 57 %. По данным ЭКГ: отклонение электрической оси сердца вправо. В возрасте 4 месяцев проведено оперативное лечение дефекта межпредсердной перегородки.
Успехи в области кардиохирургии за последние десятилетия позволили повысить выживаемость младенцев с синдромом Дауна и патологией сердечнососудистой системы с 78 % в 1985 г до 90 % к 2004 г. (Claire Irving и др., 2008).
Hijii Т. и др. (1997) сообщили, что до 24-летнего возраста доживают 87,8 % пациентов с синдромом Дауна, перенесших оперативное лечение врожденного порока сердца.
При сравнении течения и исходов оперативного лечения полной формы атривентрикулярного канала у младенцев с синдромом Дауна и без синдрома, в работе, проведенной на базе НЦССХ им. Бакулева, Т. И. Задко отмечает, что у детей с синдромом Дауна быстрее развивается легочная гипертензия, важным механизмом в развитии которой, очевидно, является окислительный стресс. Генетически обусловленные особенности антиоксидантной системы, в том числе изначально низкий уровень глутатиона и более высокая антиоксидантная активность сыворотки у детей с синдромом Дауна (Н. П. Котлукова, О. И. Артеменко и др., 2008), свидетельствуют о более высоком окислительном стрессе при развитии легочной гипертензии при пороках сердца с легочной гиперволемией.
Из ранних осложнений хирургической коррекции атриовентрикулярного канала у детей с синдромом Дауна чаще встречаются инфекционно-септические осложнения, тогда как у детей без синдрома – острая сердечная недостаточность (Т. И. Задко, 2005). Это обстоятельство объясняется анатомическими особенностями порока и имеющимися иммунологическими нарушениями у младенцев с трисомией 21-й хромосомы.
Выводы
Полученные нами данные частоты сердечных аномалий не противоречат уже известным в литературе. Около половины детей с синдромом Дауна имеют патологию сердечнососудистой системы: 45,5 % – врожденные пороки сердца, 2,8 % – гемодинамически значимый открытый артериальный проток.
Анализ данных проведенных исследований, а также собственные полученные результаты делают очевидной необходимость раннего кардиологического обследования всех новорожденных с синдромом Дауна, включающего помимо осмотра и аускультации проведение эхокардиологического и электрокардиологического исследований. Внимательный подход и оценка клинических симптомов, а также знание генетически обусловленных особенностей детей с синдромом Дауна помогут своевременно диагностировать недостаточность кровообращения и начать адекватную терапию. Все дети с выявленными пороками сердца должны быть консультированы кардиохирургом для определения необходимости и сроков оперативного лечения.
Литература
- Задко Т. И. Синдром Дауна в сочетании с полной формой атриовентрикулярной коммуникации: актуальность, диагностика, сопутствующая патология, анатомия, особенности естественного течения, результаты хирургического лечения // Детские болезни сердца и сосудов. – 2005. – № 6. – С. 10–18.
- Роль окислительного стресса и антиоксидантной системы в патогенезе врожденных пороков сердца / Н. П. Котлукова, О. И. Артеменко, М. П. Давыдова, О. Н. Ильина, Л. А. Курбатова // Педиатрия. – 2009. – Т. 87, № 1. – С. 24–28.
- Cassidy S. B., Allanson J. E. Management of Genetic Syndromes. 2-nd ed. – P. 191–210. URL: https://www.wiley.com/en-us/Management+of+Genetic+Syndromes%2C+3rd+Edition-p-9780470191415
- Correlation between abnormal cardiac physical examination and echocardiographic findings in neonates with Down syndrome / D. B. McElhinney, M. Straka, E. Goldmuntz, E. H. Zackai // American Journal of Medical Genetics. – 2002. – Part A. – P. 238–241.
- Khory M. J., Erickson J. D. Improved ascertainment of cardiovascular malformation in infants with Down syndrome, Atlanta, 1968 through 1989 // Epidemiology. – 1992. – Vol. 136. – P. 1457–1464.
- Life expectancy and social adaptation in individuals with Down syndrome and without surgery for congenital heart disease / T. Hijii, J. Fukushige, H. Igarashi et al. // Clinical Pediatrics. – 1997. –Vol. 36. – P. 327–332.
- Twenty-year trends in prevalence and survival of Down syndrome / C. Irving, A. Basu, S. Richmond et al. // European Journal of Human Genetics. – 2008. – Vol. 16. – P. 1336–1340.
Источник
 Смуглая девочка в цветастом платке сидит на диване в детском отделении Киевского городского центра сердца на ул. Братиславской. Это Айша, 6 лет. Они с матерью приехали из Баку. «Нам всюду отказывали в лечении, даже в Москве», — Лариса берет дочку на руки. «Сделали одну вспомогательную операцию и дальше отказали. Мол, слишком сложно. Потому киевским врачам я очень благодарна, а фото Александра Довганя, который нас оперировал, повезем на родину. Он сделал меня самым счастливым человеком!»
Смуглая девочка в цветастом платке сидит на диване в детском отделении Киевского городского центра сердца на ул. Братиславской. Это Айша, 6 лет. Они с матерью приехали из Баку. «Нам всюду отказывали в лечении, даже в Москве», — Лариса берет дочку на руки. «Сделали одну вспомогательную операцию и дальше отказали. Мол, слишком сложно. Потому киевским врачам я очень благодарна, а фото Александра Довганя, который нас оперировал, повезем на родину. Он сделал меня самым счастливым человеком!»
У ребенка было нарушено кровоснабжения легких. Чтобы возобновить его, врачи оперировали Айшу почти 9 ч.
В прошлом году с апреля в центре также восстанавливают перегородки между желудочками и предсердиями. Большинство пациентов — дети с синдромом Дауна. У них эта патология бывает в 80% случаев.
Здоровый орган имеет четыре отделения: два желудочка и два предсердия. Больной — только два.
Евгения с 12-месячным сыном Анатолием приехали из Хмельницкого. Две недели тому назад ребенка прооперировали.
— У сына патологию обнаружили на пятый день после рождения, — вспоминает женщина. — В ОХМАТДЕТе сделали только вспомогательную операцию по сужению. Она должна не допустить слипания сосудов легких.
Харьковчанка Татьяна, 26 лет, привезла в центр дочку Имам, 3 года. Разговариваем в палате. Девочка спит.
— В 4 месяца дочку прооперировали в ОХМАТДЕТе . Сказали, что в будущем необходима будет еще одна операция, но не сообщили, что все можно сделать сразу. Дочку возили на обследование каждые полгода. Нам сказали, что есть указание детям с синдромом Дауна операций не делать.
Имам прооперировали в Киевском городском центре сердца.
— На экране УЗД я уже видела четырехкамерное сердце дочки, — улыбается Татьяна.
В детском центре кардиологии и кардиохирургии при ОХМАТДЕТе «Газете по-украински» объяснили: при пороке сердца у детей с синдромом Дауна делают и сужение, и полную коррекцию. Операции бесплатные.
— Синдром Дауна — это генетическая болезнь, которая часто сопровождается врожденными пороками сердца, — объясняет главный врач центра Владимир Жовнир. — Как прооперируют ребенка, зависит от тяжести болезни, того, насколько пациент готов к операции.
По статистике, продолжительность жизни людей с синдромом Дауна без патологии — 35-40 лет.
— Перегородки и клапаны делают из собственной ткани больного. Если ее не хватает, добавляют синтетическую, — объясняет Александр Довгань, 51 год, заместитель директора по хирургии Киевского городского центра сердца. — Если этого не сделать, кровь переполняет легочный круг, и у ребенка повышается давление. Со временем полости сердца растягиваются, клапан не работает, сосуды легких слипаются, и ребенок умирает.
Патология проявляется в первые недели или месяцы жизни. Малыши страдают от сердечной недостаточности, плохо развиваются, им тяжело дышать и есть, плохо набирают вес. Потому желательно прооперировать их в первые четыре-пять месяцев.
— На диагностику таких больных привозят почти ежедневно, — говорит Александр Михайлович. — А оперируем где-то пять деток в месяц. Уже через неделю их выписывают домой.
Дома пациентов навещает детский кардиолог. Раз в месяц они приезжают на диагностику. Более взрослые — раз в шесть месяцев. Операции в центре бесплатные. Приезжие платят только за лекарства и колонку для поддержки у ребенка искусственного кровообращения. Это почти 7 тыс. грн.
Выезд детской скорой помощи бесплатный. Она работает круглосуточно. Машины оборудованы новейшей диагностической техникой.
Как найти
Киевский городской центр сердца расположен на улице Братиславской, 5а. Это возле Больницы скорой помощи.
Детей с патологией сердца курирует детский врач-кардиолог Александр Довгань. Тел. (044) 291 61 91.
Евгения Гонтар
Источник: «Газета.ua»
Источник
Аня, когда ты узнала о том, что у тебя особенный ребенок?
Вся беременность была каноническая, идеальная. На учете я стояла с 6 недель. На скрининге в 12 недель было небольшое расхождение по гормонам, но все показатели воротниковой зоны, пропорции по конечностям были в норме. Моя гинеколог даже перестраховалась, дала направление к генетику. Мы сделали еще и 3D-УЗИ у хорошего специалиста, оно было идеальным. А на приеме у генетика мне было сказано: «Мама, не выдумывайте, у вас все прекрасно». И мы радостные вернулись домой.
За два дня до ПДР у меня отошли воды, я приехала в роддом. И спустя 19 часов тяжелых родов появилась на свет наша Света. Я ее родила и слышу, как все притихли.
Я понимаю, что что-то происходит не то. И врачи начинают аккуратно задавать странные вопросы: «А кто у вас муж?». Я говорю: «Русский». «А точно русский?», — спрашивают меня. Я говорю, ну, он казак. Казах? Тогда все понятно. Да не казах, а казак. Скажите уже, в чем проблема! Я же чувствую, что что-то не то.
И тут мне говорят: «Есть подозрения на фенотипические изменения». Я говорю: «Чтоо?!». Уже была готова вставать и идти всех убивать, лишь бы мне сказали, что с моим ребенком. А они, как оказывается, до результатов анализов не имеют право ставить диагнозы. В итоге я добилась ответа: «Есть подозрение на Синдром Дауна». И все. Меня как накрыло. Было ощущение, что меня засунули в жерло вулкана и головой там что-то мешают. Я чувствовала, как кипел мозг.
Ты думала над тем, чтобы отказаться от ребенка?
Я всю ночь думала, что буду делать. Родила я ее в 23.40, а к 10 утра у меня было решение: ухожу с ней. Я слышала разные истории, представляла, что мне будут говорить. Но я понимала совершенно точно, что, если весь мир скажет, что нам такой не надо, я все равно ее заберу.
Как ты сказала мужу?
К разговору присоединяется Александр.
Аня сказала мне только утром. Изначально она отчиталась: «Я родила, спи».
Аня перебивает.
Я просто не знала, как сказать. Мне нужно было принять решение для себя. Я очень доверяю мужу, но все равно боялась, что услышу: нам такой ребенок не нужен.
Саша продолжает.
Я приехал утром в роддом. И врачи начали мне рассказывать, что кровь Светы надо отвезти в лабораторию, чтобы подтвердить синдром. Но кровь можно сдать только во вторник и в четверг, а сегодня уже четверг и вы уже не успеете, потому что до 10 утра принимают. Я говорю: «Почему Света родилась вчера поздно вечером, а вы до сих пор не взяли кровь? Почему ее не передали мне?» Отвечают: «Ну…Приезжайте во вторник, отвезете и неделю надо еще подождать».
Так и с ума сойти можно…
Так еще есть вероятность, что тест не сразу покажет. Все зависит от того, как поведут себя клетки. В общем, у нас было такое ощущение, что врачи всеми силами пытаются сделать так, чтобы мы из роддома ушли со Светой, а дальше уже где-то там решали, что нам делать дальше.
То есть никто не говорил, оставьте ее в роддоме, зачем она вам?
Наоборот, все поддерживали: «Держитесь, вон Эвелина Бледанс родила и воспитывает».
Я помню, как меня вез по коридору санитар, а акушерка держала за руку и несла какую-то ересь о том, что у ее родственников есть ребенок с синдромом Дауна и он в семье самый любимый, что все будет хорошо и прочее. Я лежала и думала: «Замолчи, замолчи, я тебя ненавижу. Что ты несешь, женщина? У меня жизнь закончилась только что». А сейчас, оглядываясь назад, я думаю: «Спасибо тебе, женщина за те добрые слова!». А я даже не помню, как ее зовут.
Саша снова присоединяется к разговору.
Я сам поехал за результатами анализов. Зашел к врачу, назвал фамилию. До последнего был уверен, что у нас абсолютно нормальный ребенок. И вот врач роется, роется в этой стопке анализов. Достает наш лист и говорит: «Да, у вас высеялась трисомия по хромосоме 21». Я говорю: «И? Что мне теперь делать?». Она говорит: «Забирать будете?». Говорю: «Будем». Врач написала на листе бумаги «Даунсайд АП» и сказала: «Тогда вам сюда». На этом все рекомендации закончились.
Аня возвращается.
Что хочу сказать, врачи в роддоме так выискивали в ней синдром Дауна, что не разглядели порок сердца. Она родилась синяя, а ей поставили 8/9 по Апгар и со мной оставили на ночь в палате. В 10 утра пришла педиатр, осмотрела, сказала, что она желтовата и мы, наверное, ее положим под лампу. И она уже уходила, как вдруг Света всхлипнула. И педиатр повернулась и говорит: «А что она у вас такая синяя? Давайте мы ее проверим». Тогда мне казалось, что вокруг меня происходит какой-то бред.
Порок сердца у нее оказался врожденным, как у многих детей с синдромом. И вот этот порок сердца на фоне 19-часовой гипоксии и повышенного билирубина…В общем, я не знаю, как ее вообще откачали. Потом нам заведующая реанимации сказал, что мальчик бы на ее месте не выжил. Как она вообще провела столько часов вне реанимации после родов? У нее же был гемоглобин под 240. Ей даже внутривенный катетер не могли поставить, потому что вены сухие.
Я, конечно, не стала устраивать никаких разборок, но на мой взгляд, персонал, оказавшийся в нештатной ситуации, очень непрофессионально себя повел. Мы провели неделю в реанимации роддома, затем нас перевели в Тушинскую больницу, а затем в НЦДЗ. Дома нас не было 1,5 месяца.

Что было самым сложным?
Больше всего меня убивало, что запрещали плакать: «Вы не имеет право плакать, ваша задача выхаживать ребенка». Мама сразу превращается в какой-то бездушный организм, который что-то должен. Причем никто не объясняет, как ты должен это сделать. Как можно разом взять и похоронить свою жизнь, потом прийти с улыбкой на лице в реанимацию к ребенку, который родился не таким, как ты ожидала.
Саша вспоминает.
Когда мне позвонили и сказали, что у Светы еще и подозрение на порок сердца, я сказал: «Вы что там, вообще офигели? Сколько можно? Ну не может быть столько всего в одном ребенке».
Аня поддерживает мужа.
У меня были похожие мысли. Я думала, ну сколько уже может в меня молния бить. У меня нет родителей, детство было не сладкое, а тут, вроде как, мужчину нашла хорошего, ребеночка родила, а тут такое…. На тебе еще!
И вот все это валится-валится…Мне помогала только тактика маленьких шагов. Я постоянно разговаривала с врачами, созванивалась с Сашей, сцеживала молоко каждые 2 часа, разводила смесь, промывала, кормила, меняла. И вот эти маленькие шаги спасли мне жизнь. Если бы мне сказали сидеть и ничего не делать, я бы сошла с ума.
Мысли бы меня убили: «А будут ли в нее тыкать пальцами? А как она будет выглядеть? А будет ли она говорить?». Каждая мама ребенка с синдромом Дауна думает об этом и у каждой из нас своя точка боли. Моя была: «Я даже родить нормального ребенка не могу».
Помню, когда мы ехали из роддома: Свету увезли в Тушинскую больницу на Скорой, а я с Сашей возвращалась домой. И мимо нас проехала машина, на которой было написано: «Спасибо за дочь!». И все. Меня разорвало. Я плакала и кричала, что все женщины едут из роддома нормально, а я вот такой моральный урод.
Какие были дальнейшие шаги по лечению порока сердца?
Когда Свету привезли в Тушинскую больницу, нам сказали, у нас есть 2-3 недели, чтобы найти больницу, в которой ее будут оперировать. Одна беда, на дворе был декабрь. Филатовская больница забита. В центр сердечно-сосудистой хирургии имени А. Н. Бакулева московская квота уже давно закрыта, можно было искать пути только платно за 1,5 млн. рублей. Благодаря нашему врачу мы узнали, что в НЦЗД («Научный центр здоровья детей РАМН») открылась в октябре кардиохирургия и туда можно попасть.
Вопрос жизни и смерти, а вариантов так мало. Это страшно!
Если бы не сделали операцию через 2 недели, Света бы умерла. Первая операция нужна была, чтобы ушить легочную артерию. Она была широкая и кровь из нее выхлестывалась и заливала легкие, Света бы просто задохнулась. К счастью, мы попали в НЦЗД. Там поставили шунт, такое колечко, которое зажимает артерию. Его потом сняли в процессе основной операции, которую делали уже в 9 месяцев.

Как ты вообще все это пережила?
Я не помню вообще, как жила, что делала. У нас была одна цель: выкормить Свету к следующей операции, которая была назначена на сентябрь. Я помню дикое количество лекарств, кучу блокнотов, в которые мы записывали, сколько она пописала, сколько съела.
К тому времени я уже приняла ее синдром Дауна. Пережила все классические 5 стадий: отрицание, гнев, торг, депрессию. Причем депрессия у меня была жуткая. Свете тогда было месяца 4.
Саша подхватывает.
Я даже с работы срывался, потому что понимал, что нельзя их оставлять одних.
Аня:
А я уже была готова шагнуть в окно. Лежала и не поднималась.
Саша:
Я позвонил своему брату в Тамбов, попросил его жену приехать и побыть с Аней и Светой. Потому что мне было нужно работать, а оставлять их одних было страшно.
Аня продолжает.
И Ольга приехала. Она играла со Светой, и просто была рядом. Я даже не помню, что мы делали, куда ходили. Помню, что все вокруг было просто черным. Единственная мантра, которая мне помогла: «Она живая! Моя дочь живая». Света, конечно, боец жуткий.
Как прошла вторая операция?
Вторая операция была очень тяжелая, потому что она была неправильно диагностирована. Свету оперировали с уверенностью, что в сердце одна дырка, а когда ее уже вскрыли, оказалось, что их больше. Наложенные заплатки привели к тому, что левый желудочек стал очень маленьким. И он, после того как сердце запустили, не брал на себя нагрузку.
У меня мурашки по коже…
Сидеть в квартире было невозможно. Мы взяли и уехали из Москвы в лес. Ходили и собирали грибы. И каждый час звонили в реанимацию. Врачи говорили одно и тоже: «Операция прошла, но сердце не работает». Нам дали трое суток. Если сердце заработает, то она будет жить, если нет – извините.
Света сутки пролежала с открытой грудиной. Потому что как только они начинали ее сводить, повышалось давление на сердце и желудочек переставал работать. Он растянулся только к концу второго дня. Ее оперировали в понедельник, а в пятницу нам разрешили приехать и навестить ребенка в реанимации. К этому времени я уже не переживала, что у нее синдром, я переживала за сердце.
Давай как раз вернемся к синдрому. Как вы сообщили родственникам?
Родственников у нас немного, но и тех было достаточно. Когда бабушка узнала о внучке, она сказала: «Мое сердце не выдержит. Надо продавать дачу, меня не поймут соседи». Год она с ней не общалась, не называла по имени, только Девочка, Лялечка. А Сашин папа говорил: «Может, ребята, не надо?». Он боялся, что нам будет тяжело, что мы молодые, вся жизнь впереди, можем еще родить здорового ребенка.
Как вы решились на Машу?
Мы изначально хотели двоих детей. У нас еще такой возраст, что лучше отстреляться сразу погодками. Но сначала надо было закрыть вопрос с сердцем. Плюс я хотела, чтобы Света уже ходила, чтобы мне беременной было полегче. В итоге мы не форсировали события, но и особо не береглись. Маша у нас получилась с 3-его раза в безопасные дни. Разница у них со Светой 1 год и 9 месяцев. И я не жалею ни капельки.
Вы внимательнее следили за показателями во вторую беременность?
Мы не только делали скрининг, но и сдавали кровь на тест, его стоимость около 50 тысяч рублей. К счастью, он оказался отрицательным. Меня, кстати, спрашивал психолог: «Вот откати время назад, если бы ты узнала в беременность, неужели бы сделала аборт?» И я совершенно честно ответила, что да, та, кем я была тогда, точно бы сделала аборт. Но сложилось так, как сложилось. И теперь, родив Свету, я уже несу за нее ответственность.
Какие слова, сказанные однажды, удивили тебя?
Как-то мы были на родительской встрече, и психолог сказала, что нам еще будут завидовать. Мы даже не поняли: «В смысле? Кто будет завидовать?» Она ответила: «Мамы детей с ДЦП, те, кто годами не могут встать с кровати. Все-таки дети с Синдромом Дауна гораздо больше вовлечены в жизнь». Вы знаете, она была права.

Каким ты видишь будущее Светы?
Моя главная цель – вырастить счастливого человека. А счастье не ограничивается работой, семьёй, хромосомами. Это внутреннее состояние — выбор каждого. И мы желаем Свете именно этого, внутреннего состояния счастья. Да и всем тоже этого желаем.
И я спокойно воспринимаю ту мысль, что Света всегда будет жить с нами и помогать мне с хозяйством.
***
Если у вас есть ребенок от 0 до 3 лет, вы находитесь в декретном отпуске и вам есть что рассказать о материнстве, тогда мы приедем к вам. Данная услуга предоставляется абсолютно БЕСПЛАТНО. Для вызова мобиля заполните форму на сайте.
Источник
