Оказание неотложной помощи при респираторном дистресс синдроме

Респираторный дистресс-синдром (РДС) является разновидностью отека легких, развивающегося в результате диффузного поражения альвеолярно-капиллярной мембраны, через которую происходит экссудация жидкости с высоким содержанием белка. Летальность достигает 50%.
Причинами развития РДС могут быть различные заболевания которые при неблагоприятном течении осложняются этим синдромом. Провоцирующие РДС заболевания делятся на две группы: экстралегочные и легочные. К числу первых относятся шок, сепсис, жировая эмболия панкреатит, инфаркт миокарда, черепно-мозговая травма. К легочным причинам можно отнести: ушиб легких, пневмонии различного происхождения ожоги верхних дыхательных путей, аспирацию желудочного содержимого.
Основными причинами развития РДС являются микротромбэмболия легочных сосудов эмболами фибринового, жирового и смешанного происхождения образующимися в очаге поражения а также в результате расстройств обмена веществ;
дефект синтеза сурфактанта в альвеолоцитах легочных мембран, приводящий к понижению воздушности легких и развитию ателектазов;
бактериальное и вирусное заражение пораженных тканей легких.
Развитие РДС проходит четыре фазы: латентный период, острый интерстициальный отек, острый альвеолярный отек, который может окончиться смертью, и период реконвалесценции.
Латентный период может длиться до 2 дней и сопровождаться незначительными дыхательными расстройствами. В это время доминируют признаки заболеваний, которые перечислены ранее, и о них важно помнить, имея в виду возможность развития РДС.
Симптомы
В фазе острого интерстициального отека сознание пациента обычно ясное, имеется одышка, выраженная в той или иной степени, появляются диффузные влажные и сухие хрипы, которые часто можно услышать без стетоскопа.
В фазе острого альвеолярного отека появляется клокочущее учащенное дыхание с участием вспомогательных мышц, выражен цианоз слизистых оболочек, в тяжелых случаях наблюдаются расстройства сознания.
Если больной не умирает, то период реконвалесценции может длиться относительно долго (1—2 недели) и обычно заканчивается полным выздоровлением.
Неотложная медицинская помощь при респираторном дистресс-синдроме
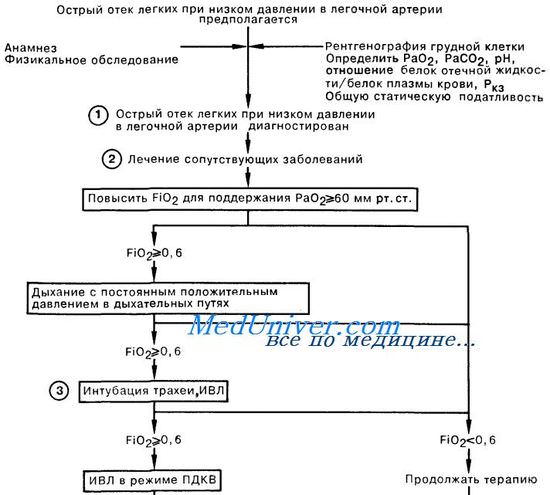
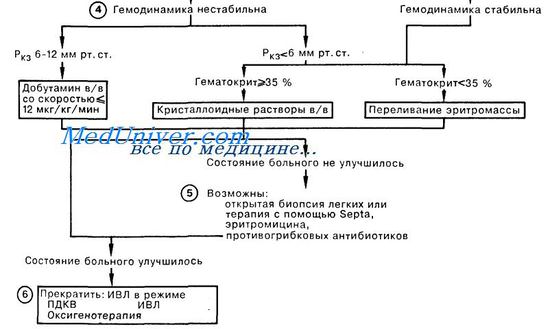
При тяжелых расстройствах дыхания сопровождающих РДС, необходима искусственная вентиляция легких через эндотрахеальную трубку в режиме ПДКВ (положительное давление в конца выдоха). В клинике к этому добавляются санационные бронхоскопии, с помощью которых удаляется альвеолярный экссудат. Как можно раньше назначают антибиотикотерапию с использованием препаратов широкого спектра действия (аминогликозидов, цефалоспоринов). Возможно их совместное применение, например: гентамицина сульфата (80 мг, 2 мл 4% вещного раствора в/м), цефазолина— 1 г в/м в 2 мл 0,25—0,5% раствора новокаина или в/в в 10—20 мл 5% раствора глюкозы. Рекомендуется в/в вводить кортикостероиды (250—500 мг гидрокортизона или 60—90 мг преднизолона). Однако целесообразность их применения не является общепризнанной: клинические испытания не выявили существенных различий эффективности лечения в контрольной (без введения препарата) и опытной группах пациентов. Максимальные усилия должны быть направлены на лечение заболевания приведшего к развитию РДС.
Госпитализация. При установлении диагноза или подозрении на РДС пациент должен быть экстренно госпитализирован.
https://lekmed.ru/spravka/neotlozhnaya-pomosch/rds.html
Загрузка…
Источник
Лечение респираторного дистресс-синдромаК сожалению, в настоящее время диагноз респираторного дистресс-синдрома выставляется далеко не всегда. При возникновении этого осложнения на фоне вирусно-бактериальной пневмонии фиксируется лишь динамика распространения процесса в легких, без должной патогенетической оценки наблюдаемых изменений в респираторной паренхиме. При возникновении РДС на фоне тяжелых травм pi оперативных вмешательств, панкреатита, септического pi ожогового шока часто ставятся такие маловразумительные диагнозы, как «гиповентиляция», «гипостатическая пневмония». Традиционные подходы к лечению во многом определяются приведенными выше диагнозами и неадекватаой, вследствие того, оценкой причин, вызвавших это осложнение. Там, где причиной видится лишь воспалительный компонент патогенеза, усилия направляются па обеспечение антибактериальной терапии, поиски новых, более мощных антибиотиков сверхширокого спектра. Считается, что прогрессирование процесса связано всего лишь с низкой чувстврггельностыо возбудителей к антибиотикам. Естественно, было бы неразумно отвергать использование антибиотиков в тех случаях, когда микробная флора является основным этиологическим фактором. Даже при развитии РДС на фоне травм и тяжелых операций микробное воспаленР?е легко может наслоиться на те изменения в легких, которые возникли вследствие нарушения проницаемости клеточных мембран и токсического отека легких. Поэтому антибрютики должны оставаться в комплексе лечебно-профилактических мероприятий. Точно так же необходимо использование средств для повышения сопротивляемости организма (витамины, иммуностимулирующие препараты), кардиотоников, стабилизаторов мембран, антиоксидантов, дезагрегантов. Патогенез респираторного дистресс синдрома взрослых (РДСВ)Однако любые, даже самые эффективные антибиотики, убивая микробы, не способны ликвидировать их токсины, да и сами микробные тела требуют специальной системы элиминации, а в условиях сниженной фагоцитарной активности они задерживаются в организме и продолжают свое вредное воздействие. Сам факт активизации микробной инфекции говорргт уже об ослаблении системы защиты организма, ее неспособности самостоятельно справиться с патологическим состоянием. Одной из существенных причин такого подавления системы иммунной защиты является факт первоначально перенесенной гриппозной или иной респираторной вирусной инфекции, угнетение иммунитета у больных, ослабленных предыдущими хроническими заболеваниями, интоксикациями. Среди последних существенное значение имеют не только традиционно учитываемые в таких случаях алкоголизм и наркомания, но и последствия воздействия целого ряда факторов экологических, производственных, пищевых и т. п. Много сомнений вызывают случаи использования препаратов и трансфузионных средств, улучшающих реологию крови. Обоснования такой терапии выглядят вполне убедительно, поскольку упомянутая выше гипопротеинемия приводит к снижению онкотаческого давления крови, что не позволяет удерживать в сосудистом русле необходимый объем жидкости, естественным следствием чего является гиповолемия, лишь частично компенсируемая увеличением сердечного выброса при тахикардии. И вполне логичным представляется использование инфузионной терапии, направленной на восстановление онкотаческого давления и ОЦК коллоидными плазмозаменителями и даже альбумином. Все бы обошлось благополучно в норме, когда эти растворы задерживаются эндотелием и длительно сохраняются в циркуляции, однако в условиях повышенной пористости сосудистой стенки они «проваливаются» в интерстициальное пространство, повышая уже там онкотическое давление, что еще более стимулирует переход жидкости из сосудистого русла в ткани. И не раз приходилось видеть, как проводимая с самыми благими намерениями и как бы вполне оправданно такая трансфузионная тактика всего лишь за сутки приводила к почти тотальному опеченению легких, тяжелой дыхательной недостаточности. Поэтому в настоящее время рекомендуется избегать использования таких коллоидных плазмозаменителей. Никаких сомнений и возражений не вызывает оксигенотерапия -добавление к вдыхаемому воздуху тем или иным способом кислорода, поскольку расширение альвеоло-капиллярной мембраны при отеке резко замедляет диффузию через нее кислорода, хотя углекислый газ, как более растворимый, еще сохраняет способности к адекватной элиминации. Для коррекции гипоксемии проводится ингаляция кислорода через носовые канюли или кислородную маску Venturi, позволяющую регулировать концентрацию кислорода. Последнюю нежелательно увеличивать свыше 50-60% на продолжительное время из-за опасности кислородной интоксикации. Такие больные должны находиться в отделеныи реанимации и интенсивной терапии, где наряду с активным динамическим наблюдением можно организовать постоянный мониторинг показателей газообмена и гемодинамики, контроль водного баланса и ежедневный рентгенологический контроль. Неотложная помощь при отеке легких — респираторном дистресс синдроме взрослых (РДСВ)
— Также рекомендуем «Кислород при лечении респираторного дистресс синдрома» Оглавление темы «Лечение респираторного дистресс синдрома легких.»: |
Источник
Острый респираторный дистресс синдром (ОРДС) — это патологическое состояние, сопровождающееся развитием дыхательной недостаточности. Подобное патологическое состояние развивается на фоне различных форм повреждения легких различной этиологии. ОРДС является потенциально опасным состоянием, так как в процессе его развития имеет место нарушение внешнего дыхания, некардиогенный отек тканей легких, а также гипоксия, то есть острая нехватка кислорода тканям всех органов, в том числе мозга и сердца.

Другими распространенными названиями этого патологического состояния являются «шоковое легкое» и «некардиогенный отек легкого». Согласно статистическим данным, летальность ОРДС при отсутствии своевременной помощи обычно достигает 60-70%. В подавляющем большинстве случаев адекватная терапия, позволяющая сохранить больному жизнь, может быть проведена только в условиях реанимационного отделения больницы.
Этиология и патогенез развития ОРДС
Такое опасное для жизни состояние, как острый респираторный дистресс-синдром может развиваться как у взрослых, так и у детей. В действительности причины развития этого патологического состояния чрезвычайно многочисленны и при определенных обстоятельствах ОРДС может появиться даже при гриппе. Можно выделить следующие распространенные причины развития острого респираторного дистресс-синдрома:
 Клиника ОРДС.
Клиника ОРДС.
- тяжелое септическое поражения организма;
- пневмония бактериальной, вирусной и грибковой этиологии;
- септический и анафилактический шок;
- травмы грудной клетки;
- критическое сдавливание грудной клетки;
- вдыхание токсических веществ;
- аспирация рвотных масс;
- нарушения метаболизма;
- значительные гемотрансфузии с множественными микротромбоэмболиями;
- использование аппарата ИВЛ;
- геморрагический панкреонекроз;
- некоторые аутоиммунные заболевания;
- жировая, воздушная или амниотическая эмболия легких;
- длительное пребывание на больших высотах.
 Причины ОРДС.
Причины ОРДС.
Патогенез развития респираторного дистресс-синдрома в настоящее время изучен уже достаточно хорошо. На фоне неблагоприятного влияния различных факторов внешней и внутренней среды в мельчайших капиллярах, располагающихся в легких, начинают скапливаться тромбоциты и активированные лейкоциты, а также элементы поврежденных тканей и другие вещества, которые закупоривают просветы мелких сосудов. При образовании минитромбов наблюдается повреждение эпителиального и эндотелиального слоев кровеносных сосудов. Это способствует изменению реактивности кровеносных сосудов, а также тонуса бронхиальной мускулатуры. Вследствие всех этих процессов в самые короткие сроки значительно увеличивается проницаемость кровеносных сосудов, что ведет к тому, что плазма крови начинает насыщать ткани легкого. Это очень быстро приводит к отеку легкого и развитию ателектаза.
Все эти процессы наблюдаются на фоне развития острой фазы респираторного дистресс-синдрома, который может длиться от 2 до 5 суток. В случае если больной не погиб в это время, патологическое состояние переходит в подострую форму, для которой характерно появление обширного воспалительного процесса. Примерно через 2-3 недели после развития ОРДС наблюдается переход состояния в хроническую форму, для которой характерно развитие фиброзирующего альвеолита. В этом периоде происходит уплощение и утолщение альвеолярных мембран и разрастание в них соединительной ткани. Кроме того, могут формироваться тромбозы, приводящие к запустению сосудистого русла. Вследствие подобных неблагоприятных факторов у человека, пережившего ОРДС, развивается хроническая дыхательная недостаточность и легочная гипертензия.
Симптоматические проявления острого респираторного дистресс-синдрома
 Тяжелый острый респираторный синдром, как правило, характеризуется последовательной сменой стадий развития. Выделяются 4 основные стадии развития этого патологического состояния, для каждой из которых характерно появление своих специфических признаков. Первая стадия развития патологического процесса, как правило, занимает первые 6 часов с момента воздействия неблагоприятного фактора, вызвавшего запуск ОРДС. В это время на рентгенографии не наблюдается каких-либо признаков нарушения работы легких, а сам больной не ощущает каких-либо характерных симптомов. В период с 6 до 12 часов после воздействия неблагоприятного фактора развивается вторая стадия острого респираторного дистресс-синдрома, для которой характерно появление на рентгенограмме признаков диффузного отека. В это период наблюдается появление:
Тяжелый острый респираторный синдром, как правило, характеризуется последовательной сменой стадий развития. Выделяются 4 основные стадии развития этого патологического состояния, для каждой из которых характерно появление своих специфических признаков. Первая стадия развития патологического процесса, как правило, занимает первые 6 часов с момента воздействия неблагоприятного фактора, вызвавшего запуск ОРДС. В это время на рентгенографии не наблюдается каких-либо признаков нарушения работы легких, а сам больной не ощущает каких-либо характерных симптомов. В период с 6 до 12 часов после воздействия неблагоприятного фактора развивается вторая стадия острого респираторного дистресс-синдрома, для которой характерно появление на рентгенограмме признаков диффузного отека. В это период наблюдается появление:
- цианоза кожных покровов;
- нарастающей одышки;
- тахикардии;
- учащенного дыхания;
- нарастающего беспокойства у больного;
- постепенное снижение кислорода в крови;
- кашель с отхождением пенистой мокроты.
 Примерно через 12-24 часов после влияния неблагоприятного фактора, вызвавшего развитие ОРДС, у человека наблюдается переход этого патологического состояния в 3 стадию. Помимо уже имеющихся симптоматических проявлений, у больного может наблюдаться:
Примерно через 12-24 часов после влияния неблагоприятного фактора, вызвавшего развитие ОРДС, у человека наблюдается переход этого патологического состояния в 3 стадию. Помимо уже имеющихся симптоматических проявлений, у больного может наблюдаться:
- рваное дыхание с выделением розовой пены;
- поверхностное дыхание;
- снижение артериального давления;
- отчетливые влажные хрипы.
Учитывая, что человек на этой стадии уже задыхается, торс у него может совершать судорожные движения. При проведении рентгенографии отчетливо выявляется слияние имеющихся очаговых теней.
После завершения 3 стадии на рентгенографии может наблюдаться ложноположительная динамика, характеризующаяся появлением очагов просветлении, но подобное явление лишь следствие образования обширных очагов фиброза, что характерно для перехода патологического состояния в 4 стадию развития. Тяжелый острый респираторный синдром характеризуется появления метаболического ацидоза и гипоксемии. Как правило, на этой стадии ОРДС даже направленная интенсивная терапия с использованием максимальных доз препаратов и ИВЛ не позволяют устранить имеющиеся симптоматические проявления. В этом периоде у большинства больных, как правило, наблюдается развитие полиорганной недостаточности.
Терапия острого респираторного дистресс-синдрома
 Неотложная помощь при развитии ОРДС может быть проведена только врачами, так как это состояние является острым и может в самые короткие сроки привести к гибели больного. Таким образом, при появлении первых признаков или просто подозрений на то, что у человека может развиться это состояние, необходимо вызвать скорую помощь и доставить пострадавшего в отделение интенсивной терапии.
Неотложная помощь при развитии ОРДС может быть проведена только врачами, так как это состояние является острым и может в самые короткие сроки привести к гибели больного. Таким образом, при появлении первых признаков или просто подозрений на то, что у человека может развиться это состояние, необходимо вызвать скорую помощь и доставить пострадавшего в отделение интенсивной терапии.
Для подтверждения диагноза врачи в первую очередь проводят аускультацию легких, внешний осмотр и по возможности сбор анамнеза для того, чтобы быстрее определить первопричину появления проблемы. Для подтверждения диагноза нередко требуется проведение таких исследований, как:
- общий анализ крови;
- общий анализ мочи;
- рентгенография;
- электрокардиография;
- исследование составов газов крови.
Лечение острого респираторного дистресс-синдрома в первую очередь предполагает использование средств, позволяющих увеличить уровень оксигенации крови кислородом и снизить содержание углекислого газа.
Для этой цели в зависимости от тяжести имеющихся симптоматических проявлений может быть показана подача кислорода, через кислородную маску или подключение больного к аппарату ИВЛ.
В данном видео рассказывается об остром респираторном дистрессе легких.
Следующим этапом лечения является устранение фактора, поспособствовавшего развитию этого нарушения работы органов дыхания. Помимо всего прочего, назначают препараты, позволяющие снизить негативное влияние ОРДС на жизненно важные органы. Правильная терапия позволяет значительно снизить риск развития полиорганной недостаточности.
Источник
Длительность ИВЛ при респираторном дистресс-синдроме. Сурфактант при лечении дистресс синдрома легких.Известно, что длительная ИВЛ даже при вентиляционных расстройствах сама по себе стимулирует задержку жидкости в легких, угнетает диурез. Поскольку при РДС всегда есть элементы мильтиорганной дисфункции, в том числе и поражение почек, то становится ясным, что для обеспечения адекватного водного баланса требуется регулярное введение диуретиков (40-60 мг лазикса). Выведение избыточной жрщкости из организма помогает купировать и отек легких. Кроме того, почти закономерным осложнением длительной ИВЛ является пневмония, которая развивается не только вследствие микробной инсеминации дыхательных путей, но и при развитии синдрома системной воспалительной реакции (септического шока) с выделением таких цитокинов, как интерлейкины 6 и 8 (IL-6, IL-8). При этом отмечено, что повышение их уровня наступает еще за 3-4 дня до развития пневмонии. Присоедршение пневмонии на фоне РДС трудно диагностировать, поскольку такие ее признаки, как лейкоцитоз, высокая температура pi рентгенологические проявления (инфильтрации легких), уже имеются при РДС и без инфекции. В связи с разработкой методов получения синтетических или полусинтетических сурфактантов в последние годы вновь усилился интерес к возможности их использования в терапии РДС. И действительно, ингаляция сурфактанта способствует улучшению газообменной функции легких. Однако такой эффект не всегда бывает стойким. Так, Baudouin S.V. (1997) использовал синтетический препарат сурфактанта (дипальмитоил-фосфатидилхолин 13,5 мг/л) у 364 больных с РДС. Группу сравнения составили 361 больной, сопоставимых по возрасту и степени тяжести по шкале APACHE III (пo 70,5% этих пациентов в обеих группах). Однако какого-либо влияния на частоту выживания, длительность ИВЛ и нахождения в отделении интенсивной терапии или состояние физиологических функций легких не было обнаружено. Использование сурфактанта у новорожденных обеспечивало более быстрое снижение FiO2 до 40% и сокращение продолжительности ИВЛ, однако увеличения выживаемости к 7 и 28 дням также не было достигнуто [Шаламов В. Ю. и др., 1999]. Это и понятно, поскольку описанные выше исследования показали, что сурфактант разрушается вследствие проникновения в альвеолу циркулирующих в крови токсичных продуктов. Поэтому, сколько бы сурфактанта не добавлять в легкие, но если не удалить токсичные вещества из крови, вновь введенный сурфактант будет так же разрушаться, как и собственный. Кроме того, следует признать, что, прекрасно справляясь с вентиляционной дыхательной недостаточностью, при паренхиматозной дыхательной недостаточности, характерной для РДС, ИВЛ не в состоянии адекватно корригировать гипоксемию. Эти факты заставили зарубежных ученых еще в семидесятые годы обратиться к использованию экстракорпорального газообмена с помощью мембранных оксигенаторов, которые к тому времени стали производиться с целью улучшения результатов операций на открытом сердце. В экспериментах на животных оказалось возможным и безопасным поддерживать газообмен продолжительностью до трех недель с помощью мембранных оксигенаторов. Это дало основание использовать их для вспомогательной экстракорпоральной мембранной оксигенации (ЭКМО) при острой паренхиматозной дыхательной недостаточности. Первые результаты лечения дистресс синдрома легких с помощью ЭКМО в зарубежных клиниках были достаточно обнадеживающими. Действительно, сразу после подключения мембранных оксигенаторов восстанавливался газообмен, стабилизировалось состояние больных. Однако обратной динамики патологических изменений в легких в заметных масштабах не отмечалось. После окончания процедуры вновь прогрессировали воспалительные и деструктивные процессы. Благополучного исхода удавалось достигнуть лишь в 20-30%, чаще у детей. Тем не менее, последние годы эффективность ЭКМО возросла до 47-60% [Bartlett R. Н. et al., 1996; Kolla S. et al., 1997]. G. J. Peek и соавт. (1997) подвели семилетний итог применения ЭКМО у 50 больных с дистресс синдромом легких с общей выживаемостью 66%. С помощью чрескожной катетеризации удавалось достичь скоростей вено-венозной перфузии до 120 мл/кг/мин и обеспечивать экстракорпоральный газообмен в течение в среднем 207 часов. В этот период больному требовалось перелить до 19 доз донорской крови, значительные объемы донорской плазмы, концентраты тромбоцитов, обеспечивать парентеральное питание, круглосуточный мониторинг и обслуживание высококвалифицированными специалистами, что требовало немалых финансовых затрат, намного превышающих 100000 $. Применение ЭКМО для лечения дыхательных расстройств новорожденных также требовалось не менее 50000 долларов. Учитывая такие сложности и трудоемкость самих операций ЭКМО, они не получили широкого распространения. Однако экстракорпоральная мембранная оксигенация заняла определенное место среди методов лечения РДС, рекомендуемых упомянутой выше Согласительной Комиссией. Неотложная помощь при отеке легких — респираторном дистресс синдроме взрослых (РДСВ)
— Также рекомендуем «Современные методы лечения дистресс синдрома легких.» Оглавление темы «Лечение респираторного дистресс синдрома легких.»: |
Источник