Очаговая склеродермия код мкб
Василий Зодченко
23.05.2018

Очаговая склеродермия – заболевание аутоиммунной природы, характеризующееся прогрессирующим поражением кожи и подкожной клетчатки. В некоторых случаях в патологический процесс вовлекаются более глубокие ткани (мышцы, кости), но внутренние органы не затрагиваются.
В отличие от системной склеродермии данная разновидность патологического процесса протекает легче, лучше поддается лечению и имеет более благоприятный прогноз. Дебют заболевания приходится на возрастной период от 20 до 50 лет, причем женщины болеют в 3 раза чаще, чем мужчины. В МКБ-10 очаговая форма склеродермии обозначается кодом — L 94.
Очаговая склеродермия: механизм развития патологии
Термин «склеродермия» в переводе с греческого означает «плотная кожа». При этом аутоиммунном заболевании поражению подвергается соединительная ткань, которая выполняет защитную, опорную и трофическую функцию. По мере прогрессирования болезни она уплотняется и склерозируется, кожные покровы становятся уязвимыми и утрачивают свои функции.
При очаговой склеродермии кожа теряет упругость и эластичность не повсеместно, а на отдельных, ограниченных участках. Поражению подвергаются фибробласты, которые синтезируют волокна дермы. Объясняется это тем, что элементы иммунной системы, расположенные в коже, воспринимают ее клетки, как чужеродные структуры и начинают вырабатывать антитела, атакующие фибробласты. В результате такой иммунной атаки фибробласты начинают синтезировать избыточное количество коллагеновых волокон, которые и делают кожу грубой и плотной. Внутри пораженных участков коллаген сдавливает кровеносные сосуды, что затрудняет снабжение дермы кислородом, питательными веществами и вызывает характерные симптомы склеродермии.
Причины заболевания
Ученым до сих пор неизвестны точные причины, вызывающие развитие склеродермии. Существует несколько теорий, которые учитывают взаимосвязь заболевания с наличием определенных провоцирующих факторов. Среди них:
- генетическая предрасположенность;
- аутоиммунные нарушения;
- наличие сопутствующих системных патологий соединительной ткани (системная красная волчанка, ревматоидный артрит);
- перенесенные ранее инфекции (скарлатина, корь, болезнь Лайма, цитомегаловирусная инфекция, болезнь Эпштейн-Барра);
- эндокринные заболевания;
- нарушения гормонального фона в период беременности или климакса у женщин;
- опухолевые процессы в организме.
Кроме того, существует мнение, что запустить процесс патологических изменений в клетках кожи может дефицит магния, тяжелая стрессовая ситуация или влияние факторов внешней среды (переохлаждение, перегревание, избыток ультрафиолета).
В группе риска находятся представители профессий, регулярно подвергающихся влиянию холода и прочих неблагоприятных условий. Это строители, продавцы, торгующие на открытых рынках в зимнее время года, работники складов, оборудованных холодильными камерами, лица, регулярно контактирующие с химикатами и прочими токсичными веществами. Риск заболеть гораздо выше у молодых женщин, а так же у тех, чьи близкие родственники страдают от аутоиммунных патологий.
Классификация болезни

На сегодняшний день специалисты чаще применяют систему классификации, предложенную профессором Довжанским, поскольку она наиболее полно отражает все клинические варианты очаговой склеродермии. Согласно этой системе заболевание подразделяют на две основные формы:
- бляшечную;
- линейную.
Бляшечная форма очаговой склеродермии самая распространенная. Она характеризуется кольцевидными поражениями кожи, которые в свою очередь могут проявляться в разных вариантах:
- поверхностной;
- буллезной;
- узловатой;
- атрофической;
- генерализованной.
Линейная форма очаговой склеродермии диагностируется редко. При такой форме патологии поражению подвергаются конечности или кожа лица. Тип очагов – полосовидный (напоминающий рубец от удара саблей) или зостиреформный ( выглядит, как скопление пузырьков при опоясывающем лишае).
Кроме того, выделяют следующие патологии, возникающие на фоне очаговой склеродермии:
- Болезнь белых пятен – образования белого цвета формируются на коже туловища, шеи, половых органов.
- Болезнь Пазини-Пьерини – образуются крупные очаги атрофированной кожи с гиперпигментацией, которые располагаются преимущественно на спине.
- Синдром Парри-Ромберга – характеризуется прогрессирующей атрофией одной половины лица.
Симптомы различных форм очаговой склеродермии
Проявления очаговой склеродермии зависят от типа заболевания. Основные симптомы появляются когда в результате избыточной выработки коллагена нарушается циркуляция крови в тканях дермы.
Бляшечная форма

Эта форма диагностируется чаще всего и характеризуется поэтапным развитием. На теле больного формируется несколько очагов, которые в своем развитии проходят три фазы:
- пятно;
- бляшка;
- участок атрофии.
Сначала на коже появляется пятно розовато-фиолетового оттенка. Через некоторое время в его центре образуется гладкая, желтоватая бляшка. По скорости увеличения очага в размерах можно судить о степени активности патологического процесса. При прогрессировании заболевания бляшка увеличивается, на ее поверхности пропадает кожный рисунок, прекращается работа сальных и потовых желез, происходит выпадение волосков. Очаг склеродермии плотный, кожу в этом месте невозможно захватить пальцами и смять в складку.
Этап формирования бляшки может растянуться на несколько лет, после чего подкожная дерма в очаге поражения подвергается атрофии, а эпидермис истончается и западает внутрь. На этой стадии пораженный участок кожи становится мягким и податливым на ощупь. Рассмотреть все этапы формирования и развития бляшек можно на фото, которые выкладывают сайты, посвященные кожным проблемам.
Линейная форма
Эта разновидность очаговой склеродермии чаще диагностируется в детском возрасте, у взрослых пациентов встречается редко. Основное отличие от бляшечной формы только во внешнем виде и области локализации очагов. Они выглядят как полосы белого цвета, напоминающие рубцы от удара саблей и располагаются на конечностях или в верхней трети лица (на лбу).
Болезнь белых пятен (склеродермия каплевидная)
Проявления этой формы часто сочетаются с бляшечной склеродермией и выглядят как высыпания белесоватых пятен размером от 0,5 до 1,5 см в диметре. Преимущественные места локализации – кожа туловища, шея, у молодых женщин пятна могут появляться в области половых органов.
Встречаются и атипичные варианты этого процесса. Например, при буллезной форме формируются пузыри, наполненные серозным содержимым. После вскрытия пузырей остаются эрозии, которые затем ссыхаются в плотную серозную корку. Этот процесс труднее всего поддается терапии.
Болезнь Пазини-Пьерини

Такая форма склеродермии чаще всего диагностируется у молодых женщин. Пятна очаговой склеродермии обычно формируются на спине. Они отличаются неправильными контурами и могут достигать крупных размеров (до 10 см в диаметре). Очаги выделяются синевато-фиолетовым оттенком, имеют гладкую поверхность с западающим центром и сиреневым кольцом по краю.
В ряде случаев наблюдается отчетливо выраженная пигментация кожи в области поражения. Характерной особенностью является длительное отсутствие уплотнения в очагах поражения. При этой форме заболевания поражается лишь кожа туловища, лицо и конечности не затрагиваются. В отличие от бляшечной формы очаги склеродермии регрессу не поддаются, а сам патологический процесс развивается длительно, на протяжении нескольких лет.
Синдром Парри–Ромберга
Это одно из самых редких проявлений очаговой склеродермии. Характеризуется прогрессирующей атрофией одной половины лица. Поражению подвергаются кожа и подкожная клетчатка, в гораздо меньшей степени – мышцы и лицевой скелет. Первый признак заболевания – появление на лице участков кожи с желтоватым или синюшным оттенком. Вскоре в этих очагах кожа уплотняется и с течением времени атрофируется.
При прогрессировании патологии в процесс вовлекаются мышцы и жировая подкожная клетчатка. Заболевание развивается обычно в детском или подростковом возрасте и отличается длительным хроническим течением. Общее состояние больных удовлетворительное, основная жалоба – это косметический дефект в области лица. Кожа в области поражения выглядит истонченной, морщинистой, гиперпигментированной. Распространение патологического процесса на мягкие ткани приводит к выраженной деформации лица, которая проявляется асимметрией правой и левой половины.
Чем опасна очаговая склеродермия?

На многочисленных форумах в интернете часто интересуются, опасна ли для жизни очаговая склеродермия? Специалисты отвечают, что в отличие от системной склеродермии, поражающей внутренние органы, этот тип заболевания не несет угрозы жизни, но становится причиной осложнений и косметических недостатков разной степени выраженности. При прогрессировании заболевания развиваются следующие осложнения:
- Синдром Рейно. Это хроническое заболевание, связанное с нарушением циркуляции крови на определенных участках. Например, на холоде пальцы рук и ног бледнеют, появляются болезненные ощущения. После того, как человек отогреется в теплом помещении боль уходит, кожа на пальцах становится синюшной или багровой. В тяжелых случаях возможен некроз тканей на кончиках пальцев.
- Появление участков гиперпигментации в очагах поражения или сосудистой сетки (телеангиоэктазий), которые воспринимаются как косметический дефект.
- При болезни Парри-Ромберга лицо деформируется, что ведет к формированию комплексов, создает трудности с адаптацией в социальной среде, проблемы с личной жизнью.
- Состояние пациента может осложниться атрофией мышц, распространением патологического процесса на костную систему, что становится причиной деформации конечностей.
- Существует риск перехода в системную форму склеродермии, которая вызывает поражение внутренних органов (пищевода, сердца, почек, сосудов), опорно-двигательного аппарата, дыхательной системы, что угрожает жизни больного.
Избежать осложнений можно при своевременном обращении к врачу. Неосложненные формы очаговой склеродермии хорошо поддаются лечению, поэтому прогноз вполне благоприятный. При своевременно начатом лечении и точном выполнении всех рекомендаций специалиста, пациент имеет все шансы на выздоровление.
Диагностика
История болезни при очаговой склеродермии начинается с осмотра и сбора анамнеза. Чтобы дифференцировать заболевание от прочих патологий со схожими симптомами (витилиго, псориаза, крауроза) больного направляют на лабораторные анализы:
- анализ крови (общий и клинический);
- иммунологическое исследование крови на обнаружение антител;
- тест на реакцию Вассермана.
Но самым верным способом диагностики, дающим 100% гарантию, остается биопсия. Во время процедуры, которая осуществляется под местной анестезией, забирают небольшой кусочек кожи из патологического очага для дальнейшего исследования под микроскопом. Этот метод позволяет поставить точный диагноз и определить разновидность и форму склеродермии.
Лечение очаговой склеродермии

Терапия очаговой склеродермии всегда комплексная и длительная (не менее 6 месяцев). Активное течение болезни предполагает не менее 6 курсов интенсивного лечения с интервалами между ними в 1-2 месяца. Если удается остановить прогрессирование патологического процесса и стабилизировать состояние больного, перерыв между курсами терапии увеличивается до 4-х месяцев. В дальнейшем, раз в полгода проводят профилактические курсы, закрепляющие достигнутый результат.
Все назначения делает врач, препараты подбираются индивидуально для каждого пациента с учетом степени тяжести заболевания, типа и формы очаговой склеродермии, наличия сопутствующих патологий. Суть терапии сводится к предотвращению дальнейшего склерозирования тканей, улучшению микроциркуляции крови в очаге поражения и восстановлению функций кожного покрова.
В комплексную схему лечения обычно входят препараты следующих групп:

- Пенициллиновые антибиотики – Амоксициллин, Ампициллин, Оксациллин. Их назначают в комплексе с антигистаминными средствами (Лоратадином, Кларитином, Тавегилом), снимающими выраженность воспалительного процесса.
- Сосудистые препараты. Широко используют средства на основе никотиновой кислоты, которые улучшают обменные процессы и способствуют расширению периферических сосудов (Ксантинол никотинат, Теоникол), назначают Трентал, Милдронат или применяют инъекции фитопрепаратов, улучшающих микроциркуляцию крови (Мадекассол).
- Для подавления избыточного синтеза коллагена используют Лидазу, Лонгидазу, экстракт плаценты или алоэ, Коллализин. Такие средства улучшают проницаемость тканей и активизируют движение жидкостей в межтканевых пространствах.
- Препараты из группы антагонистов ионов кальция (Коринфар, Верапамил) помимо расширения сосудов активизируют коронарный кровоток и улучшают снабжение сердца кислородом.
- При лечении белых пятен назначают мази Солкосерил, Актовегин, Ретинола пальмитат, кремы с витаминами Е и F.
Местное лечение очаговой склеродермии подразумевает обработку очагов мазями с противовоспалительным и рассасывающим действием. Обычно рекомендуют использование троксевазиновой, гепариновой, бутадионовой, теониколовой мази.
Если у больного имеются единичные, ограниченные очаги склеродермии, хороший результат дает применение физиотерапевтических методов, в частности фонофореза с Трипсином, Лидазой, Ронидазой или назначение витамина В12 в форме суппозиториев.
Порошок Ронидазы используют для аппликаций – его наносят на марлевую салфетку, смоченную физиологическим раствором, и прикладывают к очагу поражения. Салфетку фиксируют бинтом, аппликацию оставляют на 12 часов. Курс процедур с применением аппликаций продолжается в течение 2-3 недель.
Дополнительно больному могут быть назначены следующие процедуры:

- сеансы электрофореза с лечебными растворами;
- курс магнитотерапии;
- процедуры ультрафонофореза с Гидрокортизоном и Купренилом;
- сеансы вакуум-декомпрессии;
- низкоинтенсивная лазерная терапия.
На завершающей стадии лечения пациенту назначают радоновые и сероводородные ванны, сеансы массажа очагов склеродермии.
Современные методы терапии склеродермии направлены на уменьшение количества лекарственных средств за счет применения препаратов, сочетающих сразу несколько терапевтических эффектов. Одним из них является Вобэнзим в таблетках и в форме мази. Препарат обеспечивает многофакторное влияние – снижает выработку коллагена, подавляет патологические иммунные реакции, улучшает микроциркуляцию крови.
Еще одна эффективная процедура – гипербарическая оксигенация (ГБО), которая способствует насыщению тканей кислородом, активизирует метаболические процессы, стимулирует кровообращение, обеспечивает ускоренную регенерацию тканей в области поражения.
При подозрении на развитие патологического процесса следует как можно скорее обратиться к врачу-дерматологу и проконсультироваться с ревматологом, чтобы исключить вероятность системного процесса. Своевременно начатое лечение поможет справиться с болезнью и не допустить деформирующих осложнений.
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Очаговая склеродермия.

Очаговая склеродермия
Описание
Очаговая склеродермия. Это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожи. Клинически проявляется уплотнением (индукцией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптомов, обнаружения антиядерного фактора и антицентромерных антител в крови. В сомнительных случаях проводится гистологическое исследование кожи. Лечение состоит из глюкокортикостероидов, иммунодепрессантов, антифиброзных агентов, блокаторов кальциевых каналов и терапии PUVA. В некоторых случаях выполняются хирургические операции.
Дополнительные факты
Очаговая склеродермия (локализованная, ограниченная) является хроническим аутоиммунным заболеванием из группы диффузных заболеваний соединительной ткани. Патология вездесуща, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще всего страдают кавказские женщины. Возраст проявления очаговой склеродермии зависит от формы. Рассеянная склеродермия чаще встречается у взрослых (30-40 лет), линейная — у детей от 2 до 14 лет, склероатрофический лишайник — у женщин старше 50 лет. При локализованной форме, в отличие от системной формы, повреждение внутренних органов в большинстве случаев минимально или отсутствует. Существует связь склеродермии с патологиями щитовидной железы (тиреоидит Хашимото, болезнь Кривена).
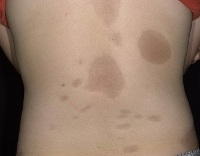
Очаговая склеродермия
Причины
Точная причина заболевания неизвестна. Этиологическая роль бактерии Borrelia burgdorferi, вызывающей боррелиоз извести, предполагается, однако на сегодняшний день нет убедительных доказательств этой теории. Важную роль в развитии склеродермии играет наследственная предрасположенность. Выявлены более частые случаи очаговой склеродермии у близких родственников. В ходе генетических исследований была обнаружена связь между определенными генами гистосовместимости (HLA-DR1, DR4) и локализованной формой заболевания. Факторами, вызывающими склеродермию, являются переохлаждение, травмы, постоянные вибрационные воздействия на кожу, прием лекарств (блеомицин). Различные химические соединения (винилхлорид, кремний, нефтепродукты, Сицилия, эпоксидная смола, пестициды, органические растворители) также оказывают пусковое действие.
Патогенез
Существует три основных патогенетических механизма склеродермии: фиброз (разрастание соединительной ткани), аутоиммунные поражения и сосудистые нарушения. Иммунная иммуноагрессия — это развитие лимфоцитами антител, направленных против соединительной ткани и ее компонентов. Кроме того, лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, клеток гладких мышц и образование коллагена. Соединительная ткань, которая развивается вместе с ней, заменяет нормально функционирующую ткань. Из-за повреждений, вызванных антителами и пролиферирующими клетками гладких мышц сосудистому эндотелию, уровень простациклина (вещества с антиагрегантными и сосудорасширяющими свойствами) снижается. Это приводит к спазму микрососудов, повышенной адгезии и агрегации клеток крови, внутрисосудистой коагуляции и микротромбозу.
Классификация
Очаговая склеродермия делится на множество форм. Наиболее распространенными являются зубной налет и линейный. Несколько вариантов заболевания могут наблюдаться у ряда пациентов одновременно. Существует ряд классификаций, но классификация клиники Майо, которая включает следующие виды фокальной склеродермии, считается наиболее оптимальной и наиболее распространенной: Эта форма снова делится на поверхность (морфея) и узлы (келоидоподобные). Типичные области подтяжки кожи с атрофией и нарушенной пигментацией являются типичными. Он включает в себя полосообразные, сабельные формы и прогрессирующую гематрофию лица Парри Ромберга. Очаги расположены в виде линий вдоль сосудисто-нервного пучка.
• Обобщенный (мультифокальный). Это проявляется как сочетание зубного налета и линейных вариантов. Стадо распространяется по всему телу. С этим штаммом пузырьки с жидким содержанием появляются на коже, оставляя эрозию.
• Отключение панкреатоза. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо излечим. Это влияет на все слои кожи и тканей под ним. Развиваются сильные суставные контрактуры и длительно незаживающие язвы на коже.
• Склероатрофический лишайник Цумбуша (болезнь белых пятен). Характерно образование белых пятен, сопровождающееся недопустимым зудом. Основное расположение пятен — половые органы.
Симптомы
Клинической картиной обычно является формирование очагов на коже, которые проходят три последовательных стадии развития: отек, уплотнение (уплотнение) и атрофия. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета с размытыми краями. Размер стежков может сильно варьироваться: от проса до размера ладони и более. На этом этапе пациент не испытывает никакого дискомфорта или боли. Затем пятна начинают набухать, кожа в центре огня становится более плотной, становится блестящей, приобретает цвет слоновой кости. Пациент начинает чувствовать зуд, покалывание, стеснение в коже, боль. Фаза атрофии следует. Кожа при пожарах истончается, рост волос прекращается, пот нарушается, возникают стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (зоны втягивания кожи).
При линейной склеродермии очаги расположены вдоль нервов и кровеносных сосудов. Локализованные на коже лица, очаги внешности напоминают шрам от удара сабли (форма сабли). Прогрессирующая гематрофия — это глубокий процесс с поражением всех тканей половины лица — кожи, подкожных тканей, мышц и костей лицевого скелета, что приводит к серьезной деформации лица, приводящей к уродству Появление больного. Также встречаются атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления в случае гематрофии Парри-Ромберга. К ним относятся потеря ресниц и бровей на пораженной стороне, ретракция глазного яблока из-за атрофии глазных мышц и орбитальной ткани, нейропаралитический кератит, головокружение, когнитивные нарушения, мигрень, эпилептические припадки. Развитие феномена Рейно также возможно. Симптомы синдрома Рейно следующие: постепенное изменение цвета кожи пальцев вследствие спазма сосудов и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах. Остальные экстрадермальные признаки, характерные для системной склеродермии, встречаются крайне редко.
Эозинофилия.
Возможные осложнения
Наиболее распространенная проблема рассматриваемой болезни — косметические дефекты. Серьезные осложнения, угрожающие жизни пациента, встречаются редко. К ним относятся нарушение мозгового кровообращения при гематрофии лица, ишемия и гангрена пальцев с явлением Рейно, выраженные суставные контрактуры, которые делают пациента недействительным. Через несколько лет после начала заболевания могут развиться серьезные повреждения внутренних органов — легочный фиброз, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Диагностика
Пациенты с очаговой склеродермией находятся под наблюдением ревматологов и дерматологов. При постановке диагноза учитываются клиническая картина, семейный анамнез. Все методы диагностики в основном направлены на определение степени поражения внутренних органов и исключения системной склеродермии. Для этого применяются следующие исследования: В анализах крови обнаруживаются эозинофилия, повышение уровня ревматоидного фактора, гамма-глобулина, высокие титры антицентромерных антител и антинуклеарного фактора (АНФ). Присутствие антител против топоизомеразы (анти-Scl 70) способствует системному процессу. С развитием «склеродермальной почки» в моче появляются белки и эритроциты. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным FEGDS могут возникнуть признаки эзофагита и стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда выявляются нарушения ритма сердца, на эхокардиографии — зоны гипокинеза, выпот в полости перикарда. Рентгенография или компьютерная томография легких показывает интерстициальные изменения.
• Гистологическое исследование образца биопсии кожи. Завершающий этап, позволяющий поставить достоверный диагноз. Это сделано с сомнительными результатами предыдущих исследований. Характерны следующие симптомы — инфильтрация лимфоцитами, плазматическими клетками и эозинофилами в ретикулярный слой дермы, утолщенные коллагеновые пучки, отек и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Фокальная склеродермия дифференцируется с другими формами склеродермии (системная, склеродермия Бушке), дерматологическими заболеваниями (кожный саркоидоз, липонекробиоз, склеродермическая форма поздней кожной порфирии, базальноклеточный рак), повреждением мягких тканей (панникулит, липодермия), липодермой , Онкологи, гематологи принимают участие в дифференциальной диагностике.
Лечение
Этиотропной терапии не существует. Метод лечения и тип препарата должны быть выбраны с учетом формы заболевания, тяжести течения и локализации очагов. В линейных и бляшечных формах используются актуальные глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина D. При выраженной индукции кожи эффективны аппликации с диметилсульфоксидом. В случае поражения внутренних органов для уменьшения фиброза назначают инъекции пеницилламина и гиалуронидазы.
В неглубоких процессах терапия ПУВА имеет хороший терапевтический эффект, который включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое повреждение кожи является показанием к применению иммунодепрессантов (метотрексат, такролимус, микофенолат), синдрома Рейно — блокаторов кальциевых каналов (нифедипин) и препаратов, улучшающих микроциркуляцию (пентоксифиллин, ксантинол никотинат). При склеротрофном лишайнике проводится низкоинтенсивная лазерная терапия. В случае развития суставных контрактур, которые значительно затрудняют движение или грубые деформации скелета и косметические дефекты лица, требуется хирургическое вмешательство.
Список литературы
1. Ревматология: Клинические рекомендации/ под ред. Насонова Е. Л. – 2010.
2. Ревматические заболевания/ Под ред. Дж. Х. Клиппела, Дж. Х. Стоуна, Л. Дж. Кроффорд, П. Х. Уайт – 2012.
3. Диффузные болезни соединительной ткани: руководство для врачей/ под ред. Проф. Мазурова В. И. –2009.
4. Кожные болезни: диагностика и лечение/ Томас П. Хэбиф – 2016.
Источник
