Очаг гона код по мкб

Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
Названия
Название: Очаговый туберкулез легких.
Очаговый туберкулез легких
Описание
Очаговый туберкулез легких. Форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
Дополнительные факты
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. Е. Обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.
Очаговый туберкулез легких
Классификация
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым). Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол — лобулярной бронхопневмонией.
Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Причины
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют стрессы, плохое питание, переутомление, лечение иммунодепрессантами, сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки), вредные зависимости (алкоголизм, табакокурение, наркомания). В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму.
Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Симптомы
Особенностью клинического течения очагового туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Высокая температура тела. Изменение аппетита. Кашель. Кровохарканье. Мокрота. Недомогание. Ночная потливость у мужчин. Озноб. Отсутствие аппетита. Потливость. Раздражительность.
Диагностика
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
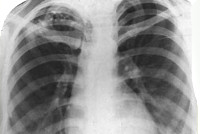
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера.
Дифференциальная диагностика
Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Прогноз
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
Источник
Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Остаточные изменения в легких после перенесенного туберкулеза могут оставаться на всю жизнь. Часто нарушается функциональное состояние дыхательной системы, что приводит к недостаточному поступлению кислорода во все органы.
Во избежание развития осложнений и снижения качества жизни нужно обращать внимание на клинические проявления, а также периодически проходить обследование у фтизиатра, кратность которого зависит от вида посттуберкулезных явлений.
Виды остаточных явлений
В зависимости от характера и объема изменений выделяются малые и большие остаточные явления после пролеченного туберкулеза. К малым явлениям относятся:
- Небольшой, ограниченный фиброз, который не распространяется за пределы одного сегмента легкого – участок соединительной ткани после некроза.
- Рубцовые изменения – запаянные синусы легкого, плевромедиастинальные, плевродиафрагмальные сращения.
- Единичные петрификаты (отложения солей кальция), размеры которых не превышают 1 см в диаметре – формируются в области инфекционного очага, а также в прикорневых лимфатических узлах. Они образуются после пролеченного первичного туберкулезного комплекса Гона.
- Единичные очаги перенесенной инфекции, которые имеют четкие края, размеры не больше 1 см в диаметре. Количество не должно превышать 5 штук.
- Плевральные наслоения – характерные образования на поверхности листков плевры формируются в случае распространения инфекционного процесса. Они редко бывают изолированными, а чаще появляются с другими остаточными явлениями.
Петрификаты в легких
К большим посттуберкулезным явлениям относятся:
- Остатки первичного очага Гона в виде кальцификатов, количество которых превышает 5 штук.
- Единичные или множественные очаги, размеры которых превышают 1 см в диаметре.
- Фиброз, выходящий за пределы одного сегмента легкого.
- Санированная полость – область деструкции, которая не содержит в себе микобактерий.
- Цирротические изменения легочной ткани независимо от протяженности.
- Фиброторакс – зарастание полости плевры волокнистой соединительной тканью (возникает после перенесенного туберкулеза с распространением инфекционного процесса на плевру).
- Плевропневмосклероз с бронхоэктазами – соединительная ткань замещает часть легкого, плевральной полости; вследствие этого расширяются бронхи, частично компенсируя снизившийся доступ кислорода.
- Рубцовые изменения в сегменте или доле легкого, являющиеся следствием перенесенного хирургического вмешательства, в частности, резекции.
- Массивные наслоения на плевре диаметром более 1 см, которые могут содержать в себе кальцификаты.
Посттуберкулезные изменения легких МКБ 10 (Международная классификация болезней 10 пересмотра) шифрует как отдельное патологическое состояние, которое имеет код В90.9.
В небольшом количестве случаев удается достичь клинико-рентгенологического выздоровления без развития остаточных явлений. Это возможно после своевременного лечения на начальных стадиях патологического процесса, до развития выраженного специфического воспаления с некрозом тканей легкого.
Возможные симптомы
При небольших изменениях в легких человек чувствует себя хорошо. Если остаточные явления затрагивают большой объем легочной ткани, то не исключается нарушение работы дыхательной системы, что проявляется одышкой, периодическим кашлем. При этом страдают другие системы органов, так как они не получают кислород в должном объеме. Часто нарушается работа вегетативной нервной системы, что сопровождается слабостью, повышенной потливостью.
При выраженных деструктивных процессах пациент имеет характерный внешний вид. Отмечается тенденция к снижению массы тела, грудная клетка бочкообразная, губы имеют синюшное окрашивание. Вследствие хронической гипоксии кончики пальцев расширены по типу «барабанных палочек», ногтевые пластинки имеют вид «часовых стекол».
«Барабанные палочки»
Нередко на фоне присоединения неспецифической инфекции беспокоит влажный кашель. Мокрота при посттуберкулезных изменениях в легких имеет слизистый или слизисто-гнойный характер.
Чем больше изменения в легких после пролеченного туберкулеза, тем выше вероятность рецидива заболевания.
Диагностика
После лечения туберкулеза пациент находится под диспансерным наблюдением врача-фтизиатра. Для контроля состояния проводятся периодические диагностические исследования:
- Рентгенография – основной метод диагностики, который позволяет оценивать морфологические нарушения. Посттуберкулезные изменения легких, затянувшийся туберкулез включают очаги обызвествления, деструкции, а также фиброза (соединительной ткани). Они имеют различные размеры, локализацию. Выраженность изменений не всегда коррелирует с интенсивностью клинических проявлений.
- Компьютерная томография – рентгенологическое исследование, представляющее собой послойное сканирование тканей. Оно обладает высокой разрешающей способностью.
- Туберкулинодиагностика – методика включает проведение кожных проб (пробы Манту, Пирке), которые применяются преимущественно в детском возрасте. При помощи исследования оценивается активность инфекционного процесса по степени выраженности иммунного ответа.
- Иммунологические исследования – оценка иммунного ответа, на основании которой делается заключение об активности микобактерий туберкулеза в организме. Анализы назначаются взрослым и детям, к ним относятся квантифероновый тест, T-SPOT.
При необходимости назначаются дополнительные исследования, позволяющие определить функциональное состояние других органов и систем. К ним относятся клинические и биохимические анализы крови, мочи; ЭКГ; УЗИ органов брюшной полости. На основании результатов исследований врач определяет тактику дальнейшего лечения.
Лечебная тактика
Невыраженные посттуберкулезные нарушения не требуют проведения терапевтических мероприятий. Врач дает пациенту рекомендации в отношении укрепления иммунитета. Пациент должен соблюдать рациональный режим труда и отдыха, отказаться от вредных привычек, хорошо и разнообразно питаться.
Полезные продукты при туберкулезе
Непосредственно после проведения химиотерапии может понадобиться выполнение мероприятий, направленных на нормализацию состояния печени, так как большинство противотуберкулезных препаратов обладают гепатотоксическим действием.
При выраженной гипоксии назначаются лекарства для улучшения функционального состояния органов и тканей в условиях гипоксии (нейропротекторы, средства, улучшающие метаболизм сердечной мышцы). В случае необходимости используются иммуностимуляторы. Длительность патогенетической терапии определяется лечащим врачом индивидуально.
Осложнения и прогноз
Остаточные нарушения, сопровождающиеся фиброзом, кальцификацией, остаются пожизненно. При этом главная задача основного этапа терапии заключается в уничтожении возбудителя с целью предотвращения рецидива в будущем.
Осложнения зависят от степени выраженности и характера явлений. Они включают ухудшение функции внешнего дыхания, приводящее к нарушению метаболизма во всех органах. При небольших остаточных нарушениях прогноз для жизни человека благоприятный. Выраженная деструкция легочной ткани с фиброзом приводит к снижению трудоспособности человека.
Справочные материалы (скачать)
Заключение
Посттуберкулезные нарушения в легких часто остаются на всю жизнь. При выраженных изменениях нарушается функция внешнего дыхания, что требует проведения патогенетической терапии, а также приводит к снижению качества жизни человека.
Источник
Содержание
- Описание
- Причины
- Симптомы
- Лечение
Названия
Гистиоплазмоз.

Грибок Нiastoplasma capsulatum — возбудитель гистиоплазмоза
Описание
Гистоплазмоз относится к числу глубоких, системных микозов и вызывается диморфным грибом Нiastoplasma capsulatum.
Причины
Заражение происходит аэрогенно, при вдыхании спор гриба. Особенно их много в почве, загрязненной испражнения птиц и летучих мышей. Попадая в альвеолы, споры превращаются в дрожжеподобные клетки. Затем инфекция распространяется во все внутренние органы. Очаги поражения подвергаются казеозному некрозу с последующим обызвествлением, напоминая очаги Гона. Возбудитель обладает свойством паразитировать внутри клеток ретикулоэнлотелиальной системы, поэтому гистоплазмоз называют иногда ретикулоэндотелиальным циотмикозом.
Дети болеют значительно чаше, чем взрослые. Выделяют две формы — диссеминированную и хроническую легочную. У грудных детей преобладает первая.

Гистологические признаки гистиоплазмоза
Симптомы
Диссеминированная форма начинается как:
• острая пневмония — повышение температуры, одышка, кашель; патологический процесс в легких, в отличие от бактериальной пневмонии, всегда носит распространенный характер, поэтому разнообразные обильные хрипы выслушиваются с обеих сторон и носят рассеянный характер; рентгенологически определяется интерстициальная пневмония — усиление легочного рисунка за счет инфильтрации интерстиция легких, что придает рентгенологической картине грубый, крупноячеистый, петлистый характер;
• состояние ребенка быстро ухудшается из-за вовлечения в патологический процесс многих внутренних органов; характерны: генерализованное увеличение периферических лимфатических узлов и гепатоспленомегалия.
Как и при многих других грибковых процессах, отсутствуют островоспалительная реакция со стороны показателей периферической крови: СОЭ увеличена весьма умеренно или нормальная, формула крови не изменена. Эозинофилия отмечается не всегда. Однако присоединение вторичной бактериальной инфекции, нередко осложняющее основное заболевание, может изменить картину крови. Смерть чаще всего наступает от дыхательной недостаточности, профузного желудочно-кишечного кровотечения или сепсиса.
Подозрение на гистоплазмоз должно возникнуть в связи с указанием на контакт ребенка с птицами, почвенной пылью, а также при выявлении необычной двусторонней интерстициальной пневмонии.
Диагноз верифицируют с помощью:
- кожной пробы с гистоплазмином. Эта проба аналогична пробое Манту, читается через 48-72 часа и оценивается как положительная, если имеет место инфильтрат (папула) размеров 5 мм в диаметре и более; положительная проба свидетельствует о сенсибилизации организма, однако если она впервые выявлена у остро заболевшего ребенка, то может иметь диагностическое значение, со временем она угасает;
- определение титра антител в реакции связывания комплемента (РСК): первоначальный титр 1:8 характерен для активной формы заболевания;
- иммунодиффузная проба с М-антигеном гистоплазмы считается более достоверной, чем РСК;
Окончательный диагноз может быть поставлен на основании обнаружения возбудителя или дрожжевых клеток при посеве материала о больного (мокрота, кал), или в гистологических препаратах печени лимфатических узлов, костного мозга.
Лечение
Препаратом выбора является амфотерицин В, который вводится внутривенно капельно, ежедневно один раз в день, кур лечения составляет 2 нед. Возможны рецидивы болезни, поэтом курсы препарата могут быть назначены повторно.
Источник
