Оценка синдрома дегидратации по шкале
Медицинские онлайн-шкалы, направленные на оценку состояния больного инфекционной патологией, помогающие в постановке диагноза или выборе тактики лечения практикующим специалистом.
Онлайн-шкалы по инфектологии
Содержание:
- Шкала CPIS
- Шкала PSI
- Шкала CURB-65
- Шкала MASCC
- Прогностическая шкала менингококковой септицемии Глазго
- Шкала SMART COP
- Шкала дегидратации (CDS)
- Шкала Везикари (Vesikari)
- Шкала Кларка (Clark)
Шкала CPIS
Шкала клинической оценки инфекций легких (CPIS).
Оценка 7 и более баллов подтверждает диагноз пневмонии.
Шкала PSI
Шкала (индекс) PSI (Pneumonia Severity Index) — предполагает определение 20 клинических и лабораторных параметров, необходимых для вычисления тяжести внегоспиатльной пневмонии.
Классы риска
| Возраст >50 лет | Да/нет |
| Нарушения сознания | Да/нет |
| ЧСС ≥125 уд/мин | Да/нет |
| Частота дыхания >30/мин | Да/нет |
| Систолическое АД | Да/нет |
| Температура тела ≥40 °C | Да/нет |
| Злокачественное новообразование | Да/нет |
| Застойная сердечная недостаточность | Да/нет |
| Цереброваскулярное заболевание | Да/нет |
| Заболевание почек | Да/нет |
| Заболевание печени | Да/нет |
Если хотя бы на один вопрос получен утвердительный ответ, следует провести детальную оценку по шкале PSI.
| Сумма баллов | Класс риска | Место лечения |
| I | Амбулаторно | |
| 51/70 | II | Амбулаторно |
| 71/90 | III | Амбулаторно под тщательным контролем или непродолжительная госпитализация |
| 91/130 | IV | Госпитализация |
| >130 | V | Госпитализация (ОРИТ) |
Примечание.
- В рубрике «Злокачественные новообразования» учитываются случаи опухолевых заболеваний, манифестирующих «активным» течением или диагностированных в течение последнего года, исключая базально-клеточный или плоскоклеточный рак кожи;
- в рубрике «Заболевания печени» учитываются случаи клинически и/или гистологически диагностированного цирроза печени и хронического активного гепатита;
- в рубрике «Хроническая сердечная недостаточность» учитываются случаи хронической сердечной недостаточности вследствие систолической или диастолической дисфункции левого желудочка, документированные данными анамнеза, физического обследования, результатами рентгенографии органов грудной клетки, эхокардиографии, сцинтиграфии миокарда или вентрикулографии;
- в рубрике «Цереброваскулярные заболевания» учитываются случаи актуального инсульта, транзиторной ишемической атаки или документированные КТ или МРТ головного мозга остаточные явления после перенесенного острого нарушения мозгового кровообращения;
- в рубрике «Заболевания почек» учитываются случаи анамнестически подтвержденных хронических заболеваний почек или повышение концентрации креатинина/остаточного азота мочевины в сыворотке крови.
Шкала CURB-65
Шкала CURB-65 разрабатывалась специально для определения места лечения пациента, при внегоспитальной пневмонии.
| Сумма баллов по шкале | Тактика ведения больных |
| 1 | Лечение дома |
| 2 | Краткосрочная госпитализация в стационар |
| 3 | Госпитализация в стационар |
| 4-5 | Госпитализация и наблюдение в ОРИТ |
Шкала MASCC
Шкала MASCC (система прогностического индекса риска осложнений) — предназначенная для принятия решения о госпитализации, при лихорадке у больных с нейтропенией.
Если индекс MASCC больше или равен 21 баллу, то риск проведения терапии в амбулаторных условиях минимален.
Прогностическая шкала менингококковой септицемии Глазго
Прогностическая шкала Глазго менингококковой септицемии (GMSPS) способна выявить детей с менингококкцемией, и высокой вероятностью смертельного исхода. Такие дети требуют проведения более серьезной интенсивной терапии.
- 8 баллов — прогнозируемая летальность составляет 73%
- 10 баллов — прогнозируемая летальность — 87,5%
Шкала SMART COP
Шкала SMART COP — инструмент для оценки тяжести состояния госпитализированных больных внегоспитальной пневмонией. Она позволяет выделить категорию пациентов, у которых риск возникновения необходимости в проведении интенсивной терапии крайне высок.
Интерпретация результатов:
- 1-2 балла — лечение в терапевтическом стационаре
- ≥3 баллов — неотложная госпитализация в ОРИТ
Шкала дегидратации (CDS)
Клиническая шкала дегидратации (Clinical Dehydration Scale – CDS) — используется в качестве простого метода оценки степени тяжести состояния.
Интерпретация результатов:
- 0 баллов — дегидратация отсутствует
- 1 до 4 баллов — легкая дегидратация
- 5–8 баллов соответствуют дегидратации средней и тяжелой степени тяжести
Шкала Везикари (Vesikari)
Шкала Везикари — служит для оценки тяжести вирусных кишечных инфекций в острый период заболевания.
- Менее 11 балов — легкая форма
- 11 -15 баллов — среднетяжелая форма
- 16 и более баллов — тяжелая форма
Шкала Кларка (Clark)
Шкала Кларка (Clark) — служит для оценки тяжести состояния детей с гастроэнтеритом.
Результат оценки тяжести состояния:
- — легкая форма
- 9 — 16 баллов — среднетяжелая форма
- > 16 баллов — тяжелая форма
Источник
В статье рассматривается проблема синдрома дегидратации, развивающегося при острых инфекционных диареях у детей. Приведены подходы к коррекции обезвоживания с помощью пероральной регидратации. Продемонстрирована эффективность гипоосмолярных растворов.

Таблица 1. Степень тяжести дегидратации в процентах от массы тела ребенка до заболевания

Таблица 2. Оценка дефицита жидкости у ребенка по ВОЗ

Таблица 3. Шкала дегидратации CDS

Таблица 4. Клиническая оценка дегидратации

Таблица 5. Расчет необходимого количества жидкости для пероральной регидратации при эксикозах у детей

Таблица 6. Пероральная регидратация – план В

Таблица 7. Пероральная регидратация – план С

Таблица 8. Сравнительный состав Регидрона Био и раствора для пероральной регидратации согласно критериям ESPGHAN
Острые кишечные инфекции (ОКИ) по-прежнему занимают второе место в структуре инфекционной заболеваемости у детей. В Европе ежегодно регистрируется от 0,5 до 1,9 эпизода инфекционной диареи у детей младше трех лет [1, 2].
При инфекционной диарее тяжесть состояния больного определяется наличием и выраженностью ряда патологических симптомов. Речь, в частности, идет об общеинфекционном синдроме (лихорадке, интоксикации, вялости), синдроме дегидратации (токсикозе с эксикозом), синдроме метаболического ацидоза, синдроме местных изменений (диарее, рвоте, метеоризме, парезе кишечника).
Причиной частой дегидратации (эксикоза) у детей принято считать анатомо-физиологические особенности, обусловливающие быстрый срыв адаптационных механизмов и развитие декомпенсации функций органов и систем в условиях инфекционной патологии, сопровождаемых потерей воды и электролитов.
Синдром дегидратации у детей, пациентов со среднетяжелыми и тяжелыми формами острых вирусных гастроэнтеритов связан со значительными некомпенсированными потерями жидкости с рвотой и патологическим стулом. Как следствие – ухудшение центральной и периферической гемодинамики, развитие патологических изменений всех видов обмена веществ, накопление в клетках и межклеточном пространстве токсических метаболитов и их вторичное воздействие на органы и ткани. Доказано, что основной причиной развития синдрома дегидратации является ротавирусный гастроэнтерит [3–5].
Алгоритм терапии ОКИ у детей предполагает воздействие прежде всего на макроорганизм, направленное на коррекцию водно-электролитных расстройств и элиминацию возбудителя. Основополагающей считается патогенетическая терапия: регидратация, диетотерапия, энтеросорбция и использование пробиотиков [6]. При водянистой диарее эксперты Всемирной организации здравоохранения (ВОЗ) (2006) признают абсолютно доказанной эффективность только двух терапевтических мероприятий – регидратации и адекватного питания [1, 6]. Бытует мнение, что для любого специалиста, а не только педиатра лечение ОКИ не представляет сложностей.
Как показал наш опыт (преподавательский и экспертный), к сожалению, именно при проведении регидратационной терапии допускают самое большое количество ошибок. Даже при парентеральном введении жидкости для купирования дегидратации в большинстве историй болезни расчет необходимой жидкости либо отсутствует, либо выполнен некорректно. При пероральной регидратации расчет не проводится совсем. Однако больше всего впечатляет тот факт, что даже при наличии солидного стажа практической работы врачи разных специальностей не понимают, зачем регидратирующую соль растворять в строго определенном объеме жидкости, почему нельзя смешивать глюкозо-солевые и бессолевые растворы. Не секрет, что нередки случаи необоснованной инфузионной терапии, поскольку законные представители ребенка или медицинский персонал не хотят затруднять себя проведением пероральной регидратации или не имеют для этого эффективных средств.
Прежде чем приступать к коррекции дефицита жидкости при ОКИ, необходимо определить степень дефицита жидкости и объем патологических потерь. Мы попытались проанализировать различные подходы к оценке степени синдрома дегидратации: традиционный подход российских педиатров-инфекционистов и анестезиологов-реаниматологов и широко вошедшие в повседневную практику критерии ВОЗ и ESPGHAN/ESPID (European Society for Paediatric Gastroenterology, Hepatology, and Nutrition – Европейская ассоциация детских гастроэнтерологов, гепатологов и диетологов / European Society for Paediatric Infectious Diseases – Европейская ассоциация детских инфекционистов) (2008, 2014). Тяжесть синдрома дегидратации оценивается в первую очередь по проценту потери массы тела (табл. 1). Используя критерии ВОЗ, оценивая степень дегидратации, можно сразу определить дефицит жидкости (табл. 2).
Универсальных лабораторных тестов, способных оценить тяжесть дегидратации, не существует. Целью определения тяжести дегидратации является объем дефицита (в мл) для последующего восполнения. Оценка тяжести дегидратации по клиническим данным, естественно, субъективна. Для этих целей ESPGHAN рекомендует использовать клиническую шкалу дегидратации CDS (Clinical Dehydration Scale): 0 баллов – дегидратация отсутствует, от 1 до 4 баллов – легкая дегидратация, 5–8 баллов соответствуют дегидратации средней и тяжелой степени (табл. 3) [7].
Перед началом лечения ребенка с инфекционной диареей необходимо тщательно собрать и проанализировать анамнез заболевания, оценить тяжесть состояния. Особое внимание обращают на частоту, консистенцию, ориентировочный объем фекалий, наличие и кратность рвоты, возможность приема жидкости (объем и состав), частоту и темп диуреза, наличие или отсутствие лихорадки. Обязательно определяют массу тела до начала лечения. В ходе терапии ведут строгий учет объема полученной и выделенной жидкости (взвешивание подгузников и памперсов, измерение объема рвотных масс, установка урологического катетера и т.д.).
Комплексный подход к диагностике синдрома дегидратации В.В. Курека и А.Е. Кулагина (2012) (табл. 4) легко выполним, позволяет избежать ошибок при оценке степени дегидратации, а также провести регидратационную терапию без угрозы развития осложнений [8].
Синдром дегидратации возникает при потере воды и электролитов, причем количественная потеря может быть разной. В зависимости от этого дегидратацию подразделяют на гипертоническую, гипотоническую и изотоническую. Повышение уровней белка крови, гемоглобина, гематокрита и эритроцитов характерно для всех видов, но при изотонической дегидратации эти показатели иногда могут быть в норме.
Гипертоническая (вододефицитная, внутриклеточная) дегидратация возникает на фоне потери преимущественно воды, которая вследствие повышения концентрации натрия в плазме перемещается в кровеносное русло. Потери происходят в основном с диареей. В результате возникает внутриклеточное обезвоживание, которое клинически проявляется неутолимой жаждой, афонией, «плачем без слез». Кожа сухая, теплая, большой родничок не западает вследствие увеличения объема ликвора. Лабораторные данные: высокий уровень натрия плазмы ≥ 150 ммоль/л, сниженный объем эритроцитов и высокое содержание в них гемоглобина. Осмолярность плазмы и мочи повышена. Потери натрия – 3–7 ммоль/кг.
Гипотоническая (соледефицитная, внеклеточная) дегидратация возникает при значительной потере электролитов (натрия, калия), наблюдается в случае преобладания рвоты над диареей. Потеря солей приводит к снижению осмолярности плазмы и перемещению жидкости из сосудистого русла в клетки (внутриклеточный отек). Жажда умеренная. Внешние признаки дегидратации выражены слабо: кожа холодная, бледная, влажная, слизистые не столь сухие, большой родничок западает. Характерно снижение уровня натрия плазмы
Изотоническая (нормотоническая) дегидратация считается наиболее распространенной и сопровождается одновременной потерей жидкости и солей. Как правило, содержание натрия плазмы нормальное, хотя уровень его потерь колеблется от 11 до 13 ммоль/кг. Средний объем эритроцитов и концентрация гемоглобина, осмолярность плазмы и мочи – в пределах нормы.
Обычно при ОКИ не наблюдается изолированной вне- или внутриклеточной дегидратации. Отмечается тотальное обезвоживание, в большей степени из внеклеточного сектора.
Как показывает клинический опыт, в большинстве случаев синдрома эксикоза имеют место пропорциональные потери воды и электролитов. В результате в 80% случаев развивается изотоническая дегидратация, в 15% – гиперосмолярная, в 5% – гипоосмолярная.
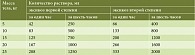
Основной принцип пероральной регидратации – дробное и постепенное введение жидкости. На наш взгляд, наиболее удобен расчет возмещаемой жидкости при пероральной регидратации, принятый российским медицинским сообществом [9–11]. Пероральная регидратация проводится в два этапа:
этап I – в первые шесть часов после поступления больного ликвидируют водно-солевой дефицит, возникший до начала лечения. При синдроме дегидратации первой степени количество жидкости для первичной регидратации на этом этапе составляет 40–50 мл/кг массы тела за первые шесть часов, при синдроме дегидратации второй степени – 80–90 мл/кг массы тела за первые шесть часов;
этап II – весь последующий период проводят поддерживающую терапию с учетом суточной потребности ребенка в жидкости и солях, а также их потерь. Поддерживающая терапия зависит от продолжающихся потерь жидкости и солей с рвотой и испражнениями. За каждый последующий шестичасовой отрезок времени ребенок должен выпить столько раствора, сколько потерял жидкости с испражнениями и рвотными массами за предыдущие шесть часов. Этот этап регидратации продолжается до прекращения диареи. Ориентировочный объем раствора для поддерживающей регидратации – от 80 до 100 мл/кг массы тела в сутки (при массе не более 25 кг).
Расчет необходимого количества жидкости для пероральной регидратации при эксикозах у детей приведен в табл. 5.
Можно воспользоваться расчетом возмещения жидкости, рекомендуемым ВОЗ для стран с развивающейся экономикой. В отсутствие значимой дегидратации реализуется план А: дети младше 24 месяцев – 50–100 мл после каждого эпизода диареи, дети старше 24 месяцев – 100–200 мл. При умеренной дегидратации реализуется план B, при тяжелой – план C. Последний в странах с хорошим уровнем медицинской помощи не применяется, поскольку при серьезной дегидратации (второй-третьей степени) должна проводиться инфузионная терапия (табл. 6 и 7).
Обратите внимание: эффективность пероральной регидратации оценивается по уменьшению объема потерь жидкости, купированию клинических признаков обезвоживания, нормализации диуреза, улучшению общего состояния ребенка. Противопоказаниями для проведения пероральной регидратации являются инфекционно-токсический шок (септический), гиповолемический шок, дегидратация второй-третьей степени, протекающая с нестабильной гемодинамикой, неукротимая рвота, потеря жидкости с рвотой и диареей, превышающая 1,5 л/ч (у взрослых), олигоанурия как проявление острой почечной недостаточности, сахарный диабет, нарушения всасывания глюкозы.
ВОЗ рекомендует пероральную регидратацию с использованием глюкозо-солевых растворов при ОКИ, сопровождающихся водянистой диареей (холера, энтеротоксигенные эшерихиозы), а также при диареях иной этиологии, характеризующихся развитием энтерита, гастроэнтерита и гастроэнтероколита. При использовании глюкозо-солевых растворов происходит замещение утрачиваемых солей. Глюкоза не только позволяет восполнить энергетические потери макроорганизма, но и способствует транспорту натрия и калия через слизистую оболочку тонкой кишки, что приводит к более быстрому восстановлению водно-солевого гомеостаза.
Регидратационная терапия, история становления которой началась в 1960-х гг., широко внедрена в повседневную практику. До начала 1990-х гг. использовались растворы с нормальной осмолярностью (290–315 мОсм/л), с конца 1990-х гг. – со сниженной (220–260 мОсм/л) [12].
Согласно результатам многочисленных исследований, осмолярность улучшенных регидратационных растворов не должна превышать 245 мОсм/л (рекомендовано ВОЗ в 2004 г.). К растворам предъявляются следующие требования: соотношение «натрий/глюкоза» – 60/90 ммоль/л, осмолярность – 200–240 мОсм/л, энергетическая ценность – до 100 ккал. Только при использовании растворов с пониженной осмолярностью улучшается всасывание в кишечнике воды и электролитов, сокращаются объем и длительность диареи, реже возникает потребность в проведении инфузионной терапии. Причем эти наблюдения относятся и к холере [13].
В нашей стране уже более десяти лет используются растворы со сниженной осмолярностью (ОРС-200, Хумана Электролит) [14]. В работах Л.Н. Мазанковой показано, что на фоне применения раствора со сниженной осмолярностью сокращаются длительность и выраженность диареи, рвоты и лихорадки [14, 15].
На отечественном фармацевтическом рынке представлен уникальный регидратирующий раствор Регидрон био (ООО «Орион Фарма»), в состав которого кроме солей входят мальтодекстрин, диоксид кремния и Lactobacillus rhamnosus GG – 1 × 109 КОЕ. Диоксид кремния оказывает сорбирующее, регенерирующее действие в просвете кишечника, то есть обеспечивает дополнительный детоксицирующий эффект. Мальтодекстрин обеспечивает более низкую осмолярность раствора и обладает бифидогенным действием. Добавление в регидратирующий раствор Lactobacillus rhamnosus GG гарантирует получение высокоэффективного и безопасного пробиотического штамма, рекомендованного (с высоким уровнем доказательности) ESPGHAN для лечения инфекционных диарей у детей [7]. Как известно, штамм Lactobacillus rhamnosus GG устойчив к воздействию кислой среды желудка, обладает высокой адгезивной способностью к эпителиальным клеткам, выраженной антагонистической активностью в отношении патогенных и условно патогенных микроорганизмов, влияет на продукцию противовоспалительных цитокинов и характеризуется высоким профилем безопасности [16, 17].
Результаты исследований, проведенных В.Ф. Учайкиным, подтвердили высокую эффективность Регидрона био при инфекционных диареях, как водянистых, так и осмотических. Использование Регидрона био приводит к более быстрому купированию симптомов дегидратации, интоксикации, абдоминальных болей, явлений метеоризма и нормализации характера стула [18]. Кроме того, Lactobacillus rhamnosus GG способствует нормализации количества в кишечнике лактобактерий и энтерококков, но не влияет на уровень анаэробов и кишечной палочки (табл. 8).
Наш собственный опыт использования Регидрона био у 40 детей с вирусным гастроэнтеритом показал более быстрое купирование диареи, а самое главное – высокую приверженность терапии. 90% пациентов, получавших Регидрон био, использовали весь назначенный на сутки раствор. Среди пациентов (30 человек), получавших раствор с нормальной осмолярностью, только 40% могли выпить весь рассчитанный объем глюкозо-солевого раствора. К преимуществам Регидрона био относятся хорошие органолептические свойства.
Таким образом, пероральная регидратация является основным методом лечения инфекционной диареи у детей. Важно правильно оценивать степень дегидратации и использовать регидратирующие растворы со сниженной осмолярностью.
При лечении гастроэнтеритов у детей энтеральная регидратация эффективна в большинстве случаев. Эффективность такой терапии по некоторым показателям превосходит парентеральную регидратационную терапию [19, 20].
Источник
