Новообразование кожи лица код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Диагностика
- Профилактика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
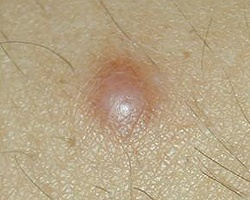
Название: Новообразования кожи.
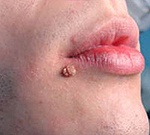
Новообразования кожи
Описание
Новообразования кожи. Доброкачественные или злокачественные опухолевые поражения кожи в результате патологического разрастания клеток тканей. К доброкачественным новообразованиям относятся бородавки, родинки, папилломы, липомы, ангиомы, аденомы и тд К злокачественным – меланома, саркома, эпителиома. Особую группу составляют предраковые опухоли кожи: лейкоплакия, кожный рог, старческая кератома и тд Большинство новообразований кожи должно быть подвергнуто удалению, т. При травмировании или инсоляции высока вероятность их злокачественного перерождения.
Дополнительные факты
Новообразования кожи – это патологическое разрастание дермы, при котором увеличивается размер клеток или их количество; патологически измененные клетки дермы формируются в ограниченную опухоль. Число новых клеток в здоровом организме равно пропорционально числу отмерших, но при воздействии неблагоприятных факторов начинается бесконтрольное размножение клеток, клетки делятся, еще не достигнув зрелости, в результате чего – они не способны выполнять свои изначальные функции. При злокачественных новообразованиях кожи порой очень трудно дифференцировать, из какого слоя дермы произошла опухоль.
Факторов, которые могут запустить процесс бесконтрольного деления клеток достаточно много, но основным предрасполагающим фактором для новообразований кожи являются частые травмы кожи, в результате чего клеткам приходится достаточно активно регенерироваться и в итоге утрачивается контроль над делением. Все типы облучения, в том числе рентгеновское и солнечное облучение, провоцируют новообразования кожи. Наследственная предрасположенность и светлая кожа с обилием родинок в сочетании с другими факторами риска практически всегда приводят к доброкачественным новообразованиям кожи, которые в дальнейшем могут малигнизироваться и трансформироваться в раковую опухоль.
Несмотря на то, что доброкачественные новообразования кожи не несут прямого вреда жизни пациента, они, имея огромные размеры, могут нарушать нормальное функционирование различных органов, сдавливая нервные окончания – вызывать боль, а сдавливая кровеносные сосуды – нарушать кровообращение в конкретном участке тела.
Постоянное воздействие на кожу агрессивных веществ, кожные инфекции бактериального и вирусного характера, а так же хронические кожные болезни такие как экзема, повышают вероятность возникновения новообразований кожи. Новообразования кожи в результате метастазов раковых клеток из других органов и новообразования кожи у лиц, которые не входят в группу риска, диагностируются редко. Все новообразования кожи делят на три группы: доброкачественные новообразования кожи, предраковые состояния кожи и злокачественные новообразования.
Доброкачественные новообразования кожи.
Клетки доброкачественных новообразований кожи, несмотря на утраченный контроль над делением, можно дифференцировать, так же они в большей степени сохраняют свои первоначальные функции. Такие опухоли растут медленно, сдавливают близлежащие ткани, но никогда не поникают в них.
Липома – это новообразование кожи из жирового слоя, атерома – это эпителиальная киста, которая в отличие от липомы часто озлокачествливается в липосаркому.
Папилломы и бородавки – имеют вирусную природу и внешне выглядят как новообразование кожи в виде выпуклостей или наростов на ножке. Последние, часто травмируясь, малигнизируются и трансформируются в раковые новообразования кожи и других органов. Опасным предраковым состоянием является гигантская кондилома Бушке-Левенштейна, она вызывается ВПЧ, как и обыкновенные кондиломы, но характеризуется бурным ростом, гигантскими размерами и выделением экссудата с неприятным запахом. В отличие от обыкновенных кондилом, она имеет прогрессирующее течение, склонность к прорастанию в близлежащие ткани и рецидивирует даже после полного иссечения пораженного участка, очень быстро трансформируется в плоскоклеточный рак кожи.
Дерматофиброма — доброкачественное новообразование кожи и соединительной ткани; патогенез этой опухоли неизвестен, но существует связь между гистогенетическими прекапиллярными изменениями и развитием дерматофибромы. Диагностируется у женщин молодого и зрелого возраста, отмечается медленным ростом и незначительными субъективными ощущениями, в единичных случаях это новообразование кожи начинает спонтанно расти и в еще более редких — малигнизируется. Внешне выглядит как глубоко впаянный узел, на поверхности выступает лишь небольшая часть новообразования кожи в виде полусферы; поверхность опухоли гладкая, реже бородавчатая или гиперкератотическая. Локализация опухоли не имеет четких предпочтений, но чаще встречается на нижних конечностях, цвет новообразования варьируется от светло-серого до бурого и сине-черного. Размер опухоли невелик, от 0,3 до 3 см в диаметре, ее следует дифференцировать от таких новообразований кожи как пигментный невус, базалиома и дерматофибросаркома.
Родинки и невусы – это ограниченные гиперпигментированные участки кожи из-за неравномерного скопления меланоцитов, основная часть из является приобретенными новообразованиями на коже из-за избыточного пребывания под открытыми лучами солнца. Около половины злокачественных меланом развиваются из мелантоцитов родинок и родимых пятен. А потому, если количество родинок и их размер увеличивается, усиливается интенсивность окраски, то необходимо консультация онкодерматолога или дерматолога.
Предраковые новообразования кожи.
Пигментная ксеродерма, в патогенезе которой лежит повышенная чувствительность кожи к различной лучевой энергии, врожденное заболевание, из-за нарушений в системе ферментов, дерма утрачивает свойства регенерации. Заподозрить эту патологию можно по большому количеству веснушек у детей первого года жизни на участках кожи, которые наиболее часто подвергаются инсоляции. Веснушки быстро трансформируются в бородавчатые разрастания. Диспансерное наблюдение детей, имеющих генетическую предрасположенность и постоянная защита кожи от солнечной радиации позволяет уменьшить вероятность раковых новообразований кожи. При таком новообразовании кожи, как пигментная ксеродерма, прогноз неблагоприятный, так как практически во всех случаях развивается клеточный и плоскоклеточный рак. Летальность в возрастной группе до 20 лет очень высока.
Предраковые новообразования кожи старческого возраста.
Болезнь Боуэна или внутриэпидермальный рак клинически проявляется новообразованиями на коже пятнисто-узелкового характера, в виде папул и бляшек, которые сливаясь, образуют обширные поверхности, покрытые папилломатозными выростами. Заболеваемость высока среди людей зрелого и старческого возраста обоих полов. Предрасполагающими факторами являются наличие бородавок, вызванных вирусом папилломы человека; ввиду выраженного полиморфизма клеток этого новообразования кожи, Болезнь Боуэна заканчивается недифференцированным раком с развитием метастазов в других органах и тканях.
Болезнь Кейра встречается у лиц пожилого возраста; клинически это новообразование кожи выглядит как ярко-красный бархатистый узел на половых органах, течение болезни длительное, со временем узел может изъязвляться и покрываться папилломатозными выростами. Подобные новообразования кожи, как правило, безболезненны, но ввиду локализации, они часто травмируются, что вызывает кровотечение и боль. В отличие от Болезни Боуэна это новообразование кожи имеет доброкачественное течение и малигнизируется реже.
Старческая кератома — новообразование на коже из ее эпителиальных слоев, которое встречается у лиц старческого возраста. Начальные проявления выглядят как ограниченные участки солитарного или множественного гиперкератоза, которые в дальнейшем становятся плотными бляшками округлой формы до полутора сантиметров в диаметре и со временем покрываются плотными корками. Локализуются такие новообразования кожи преимущественно на открытых участках, характеризуются медленным ростом и в очень редких случаях малигнизируются.
Такое новообразование кожи, как кожный рог встречается у лиц старческого возраста и развивается на открытых участках, преимущественно в местах подверженных частому трению и сдавливанию. Первичный кожный рог возникает на неизмененной коже, тогда как вторичному предшествуют различные новообразования кожи, туберкулез, красная волчанка и актинический кератоз. После формирования взрослая опухоль выглядит как конусообразное роговое образование, длина которого в несколько раз превышает диаметр основания опухоли. Локализуется на коже, красной кайме губ, течение опухоли длительное, малигнизация наступает довольно часто.
Злокачественные новообразования кожи.
Злокачественные новообразования кожи составляют 7-10% от всех злокачественных опухолей. Поражает лиц обоих полов, но более подвержены люди зрелого возраста. От доброкачественных опухолей отличаются тем, что клетки дермы трудно дифференцировать уже на начальных стадиях болезни, они не выполняют своих функций, способны поражать близлежащие органы и ткани и метастазировать по кровеносным и лимфатическим сосудам, вызывая опухоли во всем организме.
Меланома является наиболее злокачественной из всех новообразований кожи, наличие врожденных и приобретенных пигментных пятен увеличивает риск возникновения меланомы, так как она возникает из мелантоцитов – пигментных клеток кожи. Женщины среднего и старческого возраста со светлыми волосами и голубыми глазами наиболее подвержены меланоме. Новообразование на коже локализуется в основном на нижних и верхних конечностях, патогенез озлокачествливания родинок и пигментных пятен до конца не изучен, но их травматизация, попытки вывести родинки и пятна агрессивными химическими веществами, порезы и инсоляция способствуют малигнизации.
Основными симптомами, которые указывают на малигнизацию таких новообразований на коже как пигментные пятна и родинки, являются изменение пигментации невуса, резкое увеличение в размере, частая кровоточивость и изъязвление. То есть, любые неспецифичные ранее проявления родинки говорят о ее перерождении. И, несмотря на свой небольшой размер, опухоль быстро распространяется на соседние участки в виде узелков-сателлитов и метастазирует сначала в регионарные лимфатические узлы, а потом и во внутренние органы. Травматизация может привести к преждевременному перерождению в рак, так как даже биопсию для цитологического исследования проводят при наличии эрозий и язв, чтобы не активизировать онкопроцесс.
Эпителиомами называют все новообразования кожи из эпителиальных клеток и диагностируются в 50-60% от всего рака кожи. Эпителиомы возникают на непораженных другими новообразованиями кожи участках. Вначале наблюдается небольшой узелок розовато-желтых оттенков, который растет на протяжении многих лет, но его размеры не значительны – до 1-1,5 см в диаметре, потому он остается незамеченным. Об активизации процесса говорит наличие желтовато-серой корки, которой со временем покрывается эпителиома. Валик вокруг новообразования на коже состоящий из хрящевидных уплотнений с блестящим блеском является неблагоприятным диагностическим признаком. В дальнейшем наблюдается изъязвление и кровоточивость, опухоль быстро метастазирует в регионарные лимфатические узлы и в другие органы.
Саркома Капоши или ангиоретикулез чаще встречается у больных СПИДом, но классическая форма саркомы и новообразования на коже у пациентов с иммунодефицитами клинически и гистологически идентичны. Мужчины более подвержены этому типу злокачественных опухолей кожи; локализуется саркома Капоши преимущественно на нижних конечностях. Вначале появляются фиолетовые, реже лиловые пятна без четких очертаний, в дальнейшем на этом фоне возникают плотные округлые узелки синюшно-бурого цвета диаметром до 2 тд узелки склонны к слиянию и изъязвлению, у пациентов с ВИЧ-инфекцией болезнь принимает агрессивный характер порой с молниеносным поражением лимфатических узлов и метастазированием по всему организму.
Низкодифференцированные формы рака кожи.
Несмотря на свои небольшие размеры, подобные новообразования кожи являются чрезвычайно опасными, клетки теряют способность к ороговению и наблюдается выраженный клеточный атипизм. Подобные онкологические заболевания кожи проявляются незначительными изменениями, обычно опухоль не более горошины в размере, но чем больше выражены атипизм, и невозможность дифференцировать тип клеток, тем неблагоприятнее прогноз при данных новообразованиях кожи. Эндофитный рост опухоли ведет к прорастанию в кровеносные сосуды и к кровотечениям, по кровеносным сосудам раковые клетки диссеминируют по всему организму, вызывая многочисленные метастазы. Как правило, такие формы рака заканчиваются летальным исходом от кахексии, кровотечения или аутоинтоксикации через несколько лет после установки диагноза.

Новообразования кожи
Диагностика
Большое значение в ранней диагностике отводится самодиагностике и регулярным диспансерным обследованиям. Внимательность доктора при визуальном осмотре позволяет диагностировать патологические состояния и новообразования кожи и направить пациента на дальнейшее обследование.
Внимательность к своему здоровью и к здоровью своих близких дает возможность вовремя заметить изменения в родинках, пигментациях и родимых пятнах. И, если возникают кожные изменения без объективных на то причин, то следует пройти обследование у дерматолога или у онкодерматолога, где на основании визуального осмотра, гистологических исследований и исследований общего состояния организма будет подтверждена или исключена опухолевидная природа новообразований кожи.
Профилактика
Специфической профилактики онкологических заболеваний нет, к профилактическим мерам можно отнести удаление родинок и удаление бородавок на первоначальном этапе их возникновения, особенно если родинок много. Лицам, имеющим генетическую предрасположенность к онкозаболеваниям, следует избегать инсоляции, тщательнее подходить к месту выбора рабочего места и избегать контактов с канцерогенными веществами, исключив из рациона продукты, которые могут спровоцировать онкопроцесс, можно значительно снизить вероятность заболеваний онкохарактера.
Лечение
Лечение новообразований кожи чаще всего заключается в удалении пораженного участка с частичным иссечением здоровых тканей. Удаление лазером дает меньший процент рецидивов, так как помимо удаление происходит прижигание раневой поверхности и не допускает дальнейшего диссеминирования опухолевых клеток. Может применяться электрокоагуляция и криодеструкция доброкачественных новообразований кожи, а также радиоволновой метод удаления.
Прогноз
В том случае, если новообразования кожи находятся в стадии неоперабельного рака, применяют лучевую и химиотерапию. Но если новообразование изначально носит злокачественный характер, прогноз всегда неблагоприятный, так как опухоль метастазируя вызывает глубокие поражения внутренних органов, хотя проявления на коже могут быть незначительными. Вероятность летального исхода довольно высока, пациенты умирают от аутоинтоксикации, массивных внутренних кровотечений, полиорганной недостаточности и от кахексии.
Если же новообразование кожи имеет доброкачественное течение или состояние предрака, то своевременное хирургическое вмешательство практически полностью исключает возможность рецидивов и корректирует косметические дефекты внешности.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: D23.9
МКБ-10 / C00-D48 КЛАСС II Новообразования / D10-D36 Доброкачественные новообразования / D23 Другие доброкачественные новообразования кожи
Определение и общие сведения[править]
Сосочковая сирингоцистаденома
Синонимы: сосочковый сирингоцистаденоматозный невуc
Сосочковая сирингоцистаденома редкая незлокачественная опухоль потовых желез, характеризующаяся наличием бессимптомных, окрашенными в розовый цвет папул или бляшек с сильно изменчивым внешним видом, чаще всего в области головы и шеи.
Распространенность неизвестна. На сегодняшний день зарегистрировано около 300 случаев патологии в различных этнических группах.
Этиология и патогенез[править]
Этиология не выяснена. Не известно, происходит ли невус сосочковой сирингоцистаденомы из эккриновых или апокриновых желез. Также рассматривается роль плюрипотентных стволовых клеток.
Клинические проявления[править]
Сосочковая сирингоцистаденома обычно развивается в детском или подростковом возрасте, но иногда она присуствует и с рождения. Представляет собой, как правило, медленно развивающиеся, неспецифические, гладкие розовые папулы, часто одиночные или в виде бляшек, лишенных волос (гладких или приподнятых, обычно менее 4 см в диаметре, цвета кожи или более коричневых). Были описаны три клинических типа сосочковой сирингоцистаденомы: бляшечный, линейный тип и одиночный узловой тип.
В период полового созревания часто наблюдаются узловые или бородавчатые трансформации, а поражения могут увеличиваться в размерах и покрываться коркой. Редко встречаются линейные и сегментные варианты. Наиболее распространенной локализацией являются кожа головы и лоб (75% всех случаев поражения области головы и шеи). Кроме того могут поражаться веки, руки и подмышки, грудь, спина, живот, гениталии и область паха, промежность и нижние конечности. Сосочковая сирингоцистаденома может развиваться de novo или быть ассоциирована с сальным невусом примерно в 30% случаев или с базально-клеточной карциномой в 10% случаев. Другие сопутствующие поражения включают сальные эпителиомы, апокринную гидроцистому, прозрачную клеточную сирингому, трихоэпителиому, трубчатую апокриновую аденому и эккриновую спираденому. Возможна малигнизация.
Доброкачественные новообразования кожи неуточненной локализации: Диагностика[править]
Диагностика основана на клинике и подтверждается с помощью биопсии и гистологического исследования, которое выявляет кистозную, сосочково-канальную инвагинацию в дерму, выстланную двуслойным наружным кубическим и просветным высоким столбчатым эпителием, который связанн с эпидермисом. Характерны расширенные капилляры и плотный инфильтрат плазматических клеток. Иммуногистохимически опухолевые пятна положительно реагируют на карциноэмбриональный антиген.
Дифференциальный диагноз[править]
Дифференциальный диагноз включает вирусные бородавки, подкожную грибковую инфекцию, линейный бородавчатый невус, гнойную гранулему, бородавчатую дискератому, инвертированный фолликулярный кератоз, а также эккриновый невус, комедоновый невус, цилиндрому и базалоидную фолликулярную гамартому.
Доброкачественные новообразования кожи неуточненной локализации: Лечение[править]
Лечение включает полное хирургическое удаление. Лазерная терапия углекислым газом может быть полезна при поражениях в анатомических областях, не благоприятных для хирургической коррекции.
Прогноз
Состояние в основном доброкачественное, но обширные поражения могут влиять на качество жизни, и не исключается трансформация в злокачественную опухоль.
Профилактика[править]
Прочее[править]
Пиломатриксома
Синонимы: обызвествленная эпителиома Малерба, пиломатрикома
Пиломатриксома — редкая доброкачественная опухоль, развивается из клеток волосяного матрикса, встречается в основном у молодых людей (обычно в возрасте до 20 лет) и характеризуется одиночной, безболезненной, твердой, подвижной, глубокой кожной или подкожной опухолью размерами 3-30 мм.
Пиломатриксома наиболее часто встречающаяся на голове, шее или верхних конечностей. Если пиломатриксома располагается поверхностно — опухоль может придавать коже сине-красный цвет.
Множественные пиломатриксомы встречаются при миотонической дистрофии, синдроме Гарднера, синдроме Рубинштейна-Тайби и синдроме Тернера.
Дифференциальный диагноз
Волосяная киста, гематома, Шпиц-невус.
Лечение
Рекомендуется хирургическое лечение.
Невус сальных желез
Порок развития, который встречается довольно часто. Обычно это продолговатое, лишенное волос новообразование с гладкой поверхностью, которое в пубертатном периоде становится бородавчатым или узловатым. Локализуется на лице или волосистой части головы. Примерно у 15% больных в зрелом возрасте из невуса сальных желез развивается базальноклеточный рак кожи и различные доброкачественные опухоли придатков кожи.
Дифференциальный диагноз
Линейный эпидермальный невус.
Лечение
Рекомендуется иссечение невуса в подростковом возрасте.
Гиперплазия сальных желез
Проявляется множественными желтоватыми, слегка возвышающимися над поверхностью кожи папулами размером 2—3 мм. В центре каждой папулы есть небольшое углубление. Типичная локализация — лоб, виски и щеки. Встречается у людей среднего возраста и пожилых.
Дифференциальный диагноз
Базальноклеточный рак кожи.
Сирингома
Доброкачественная опухоль потовых желез. Встречается преимущественно у женщин и девушек после окончания пубертатного периода. Существует вариант заболевания с аутосомно-доминантным наследованием.
Клинические проявления
Множественные папулы размером 1—3 мм локализуются чаще всего под нижним веком. По цвету почти не отличаются от окружающей кожи.
Дифференциальный диагноз
Нейрофиброматоз, синдром Горлина—Гольца, туберозный склероз. Сирингому легко перепутать с трихоэпителиомой (доброкачественная опухоль волосяного фолликула), которая внешне выглядит так же, но локализуется в центре лица и возникает несколько раньше, в период полового созревания.
Лечение
Иссечение, электрокоагуляция или криодеструкция обеих опухолей не всегда эффективны, часто наблюдаются рецидивы.
Гидраденома
Синонимы: акроспирома, светлоклеточная гидраденома, узловая гидраденома, солидно-кистозная гидраденома, сирингоэпителиома, светлоклеточная аденома потовых желез
Клиническая картина
Гидраденома — наиболее часто встречающаяся опухоль потовых желез, как правило, представляет собой солитарное образование, диаметром от 0,5 до 2 см и более, может располагаться внутрикожно, экзофитно, или смешано, состоящая из внутридермальных и экзофитных компонентов, часть опухоли может быть представлено кистой. Опухолевый узел плотноэластической консистенции на широком основании или с нечеткими границами, цвет образования может быть от цвета нормальной кожи до интенсивно красного, поверхность гладкая, может быть изъязвленной.
Гидраденома локализуется на любом участке тела, чаще на волосистой части головы, шее. Страдают лица среднего возраста, субъективно у 20% пациентов отмечается болезненность, может быть выделение из опухоли прозрачного содержимого.
Дерматофиброма
Синонимы: фиброзная гистиоцитома кожи
Дерматофиброма — плоская или слегка возвышающаяся бляшка розового или коричневого цвета, четко ограниченная, обычные размеры 0,5-1 см, предпочтительная локализация — кожа конечностей.
Гистологически опухоль состоит из вытянутых фибробластоподобных клеток и округлых гистиоцитов — макрофагов, формирующих «муаровые» структуры вокруг разветвленной сети капилляров. Гистиоцитарный компонент опухоли трансформируется в ксантомные клетки и сидерофаги. Опухоль может подрастать под эпидермис и вдаваться в подкожную клетчатку. Со временем фиброзная гистиоцитома подвергается почти полной коллагенизации.
Лейомиома кожи
Лейомиома — доброкачественная опухоль из гладко-мышечных клеток.
Классификация
— Лейомиома, развивающаяся из мышцы, поднимающей волос (пилярная лейомиома).
— Дартоидная, или генитальная, лейомиома, исходящая из гладких мышц оболочки мошонки, женских наружных половых органов или мышц, сжимающих сосок молочных желез.
— Ангиолейомиома, развивающаяся из мышечных элементов мелких сосудов кожи.
Модифицированная классификация множественных лейомиом кожи по Е.И. Фадеевой (2002):
а) наследственность:
— наследственная;
— спорадическая (ненаследственная);
б) клинический вариант:
— множественный изолированный,
— очаговый;
— смешанный;
— особые формы: по типу болезни Дарье, зостериформный вариант, по типу нейрофиброматоза.
Клиническая картина
Множественная лейомиома возникает в молодом возрасте, характеризуется появлением мелких узелков цвета нормальной кожи розового, красного или других оттенков, без субъективных ощущений. Узелки увеличиваются в размере и количестве. Первые элементы появляются на конечностях, реже — на спине, груди, лице. Болевые ощущения разной степени имеются практически у всех больных, обычно приступообразного характера, продолжительностью от нескольких минут до 1,5-2 ч. Солитарная лейомиома имеет тот же вид, но элементы значительно крупнее.
Диагностика
Диагноз ставят на основании клинических признаков и результатов биопсии.
Опухолевый узел пилярной лейомиомы четко отграничен от окружающей дермы и состоит из переплетающихся между собой толстых пучков гладкомышечных волокон, между которыми имеются узкие прослойки соединительной ткани. При окраске по методу Ван-Гизона мышечные пучки окрашиваются в желтый цвет, а соединительная ткань — в красный. Опухоль, развивающаяся из диагональных мышц, без четких границ, имеет аналогичное строение, но пучки мышечных волокон несколько тоньше, лежат более рыхло. Между мышечными пучками в скудной соединительной ткани лежат сосуды капиллярного типа, иногда с очаговыми лимфогистиоцитарными инфильтратами. Могут наблюдаться отек и дистрофические изменения. Наличие выраженной соединительнотканной стромы в безболезненных опухолях, вероятно, является одним из факторов, препятствующих чрезмерному сдавливанию нервных волокон при сокращении гладких мышц.
Ангиолейомиома состоит из густого переплетения пучков тонких и коротких волокон, располагающихся местами беспорядочно, местами в виде концентрических структур или завихрений. В ткани опухоли много клеток с вытянутыми ядрами, интенсивно окрашивающимися гематоксилином и эозином. Среди этих элементов обнаруживают много сосудов с нечетко выраженной мышечной оболочкой, непосредственно переходящей в ткань опухоли, в связи с чем сосуды имеют вид щелей, располагающихся между пучками мышечных волокон.
В зависимости от характера преобладающих сосудистых структур можно выделить четыре основных типа строения ангиолейомиомы. Наиболее часто встречается ангиолейомиома артериального типа, затем венозного и смешанного, а также малодифференцированные ангиолейомиомы, в которых определяются немногочисленные сосуды, главным образом со щелевидными просветами. В некоторых ангиолейомиомах можно видеть черты сходства с гломус-ангиомами Барре-Массона. Они характеризуются наличием «эпителиоидных» клеток, составляющих основную массу опухоли. В более поздние сроки в ангиолейомиомах можно обнаружить различные изменения вторичного характера в виде резкого расширения сосудов, разрастания соединительной ткани, приводящие к склерозу, геморрагий с последующим образованием гемосидерина.
Лечение
Показаны хирургическое иссечение, электроиссечение солитарного элемента.
Для купирования болевых ощущений показаны α-адреноблокаторы в сочетании с блокаторами кальциевых каналов: Нифедипин внутрь 10 мг 3 р/сут, длительно + Празозин внутрь 0,5 мг 3 р/сут, длительно.
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источники (ссылки)[править]
Патология [Электронный ресурс] : руководство / Под ред. В. С. Паукова, М. А. Пальцева, Э. Г. Улумбекова — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/06-COS-2369.html
https://www.orpha.net
«Клиническая хирургия. В 3 т. Том 1 [Электронный ресурс] : национальное руководство / Под ред. В.С. Савельева, А.И. Кириенко. — М. : ГЭОТАР-Медиа, 2008. — (Серия «Национальные руководства»).» — https://www.rosmedlib.ru/book/ISBN9785970406748.html
«Патологическая анатомия [Электронный ресурс] : национальное руководство / Под ред. М.А. Пальцева, Л.В. Кактурского, О.В. Зайратьянца — М. : ГЭОТАР-Медиа, 2011. — (Серия «Национальные руководства»).»
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
