Незрелая катаракта код мкб
Катаракта – это серьезная офтальмологическая патология, вероятность появления которой у человека увеличивается с возрастом.
Основные факты
Катаракта глаза – что это за болезнь? Рано или поздно каждый человек приходит к этому вопросу. И это не удивительно. Катаракта, как и глаукома, относится к возрастным заболеваниям, ее появление и развитие обусловлено возрастными изменениями, происходящими в организме и затрагивающими все органы и системы, в том числе и зрительную. Катаракта не заразна, это не инфекционное заболевание, она не передается контактным и воздушно-капельным путем. Простыми словами, катаракта глаза — это помутнение хрусталика.
Офтальмологи считают помутнение хрусталика естественным процессом, поэтому катаракта не может в полной мере считаться болезнью. Это, скорее, состояние глазного аппарата, которое, тем не менее, требует специализированной медицинской помощи и наблюдения офтальмолога. Единственным методом, способным привести к полному излечению, является замена хрусталика глаза при катаракте.
В группу риска по катаракте можно отнести всех людей старше 60 лет. С каждым прожитым годом вероятность заболевания увеличивается, особенно при таких заболеваниях, как сахарный диабет и гипертония. Кроме катаракты эти болезни приводят к ухудшению состояния сетчатки и снижению остроты зрения, и иногда сопровождаются глаукомой. Нередко у пожилых пациентов глаукома и катаракта диагностируется одновременно, и это увеличивает вероятность снижения зрения.
Катаракта развивается постепенно, условно выделяют ряд стадий, характеризующихся определенным набором симптомов и признаков изменений в тканях хрусталика. Медики называют развитие болезни “созреванием катаракты”. Длительность процесса зависит от причины, возраста и других обстоятельств, и может длиться от нескольких месяцев до 10-15 лет.
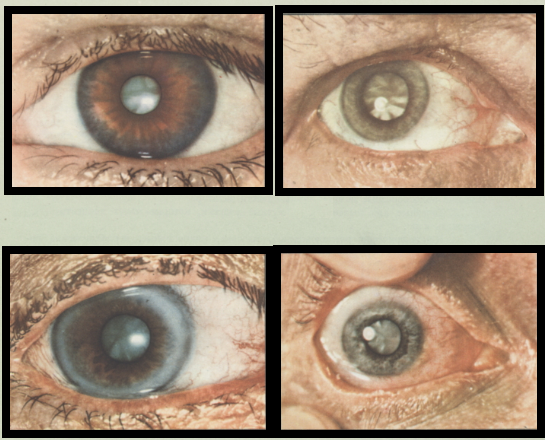
В стадии начальной катаракты проявления слабо выражены, зрение практически не ухудшается.
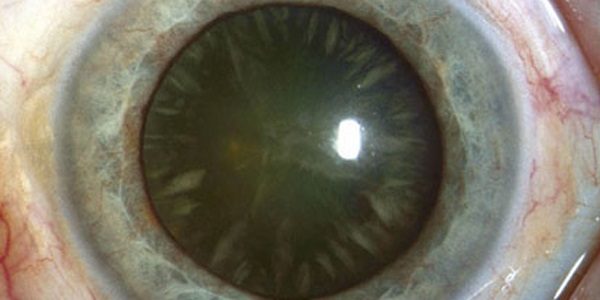
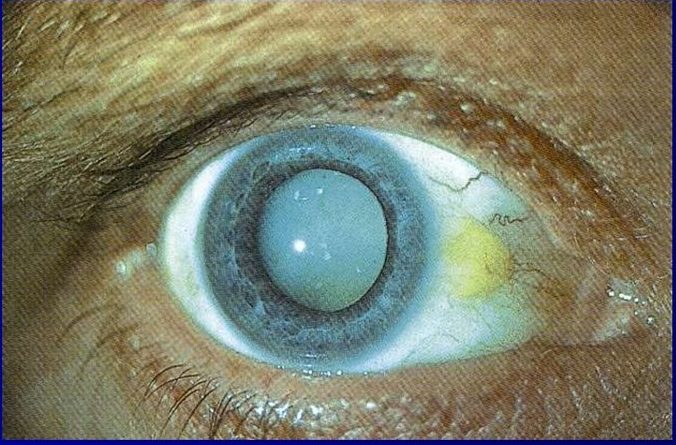
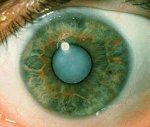
В стадии незрелой катаракты присутствуют участки помутнения хрусталика, что отражается на остроте зрения.

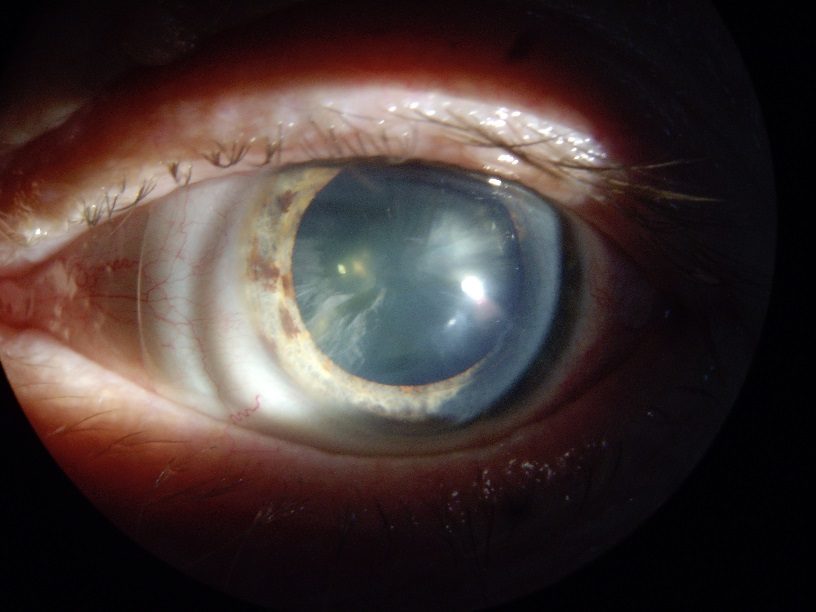
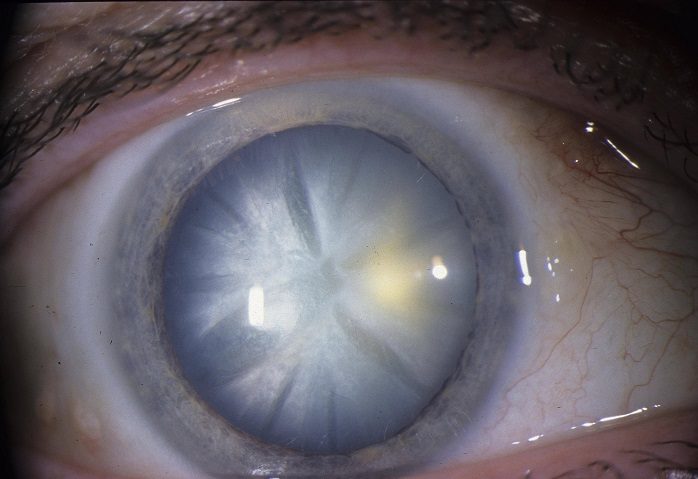
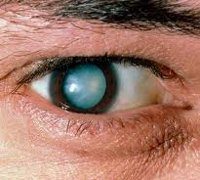
Зрелая катаракта характеризуется существенным ухудшением зрения и полным помутнением хрусталика.
На последней стадии перезрелой катаракты происходит деформация хрусталика и потеря зрения.
Виды катаракты
Катаракта относится к сложным заболеваниям, развитие и лечение которых зависит от этиологии, локализации, степени зрелости. Также катаракту классифицируют по причинам появления. По локализации катаракта бывает ядерная, корковая, смешанная.
В сложных ситуациях применяют расширенную классификацию:
- Передняя и задняя полярная катаракта.

- Веретенообразная катаракта.

- Слоистая катаракта, при которой чередуются мутные и прозрачные слои хрусталика.

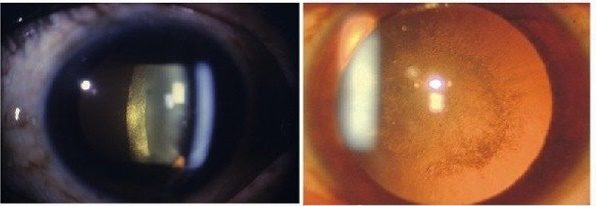
- Ядерная катаракта.

- Корковая катаракта.

- Передняя или задняя субкапсулярная катаракта.
- Полная катаракта.

По механизму появления катаракта бывает первичная и вторичная (послеоперационная).
Все разновидности данной патологии по времени возникновения можно разделить на две больших группы – врожденная и приобретенная катаракта. Приобретенные катаракты имеют тенденцию к прогрессированию, увеличению объема поражения и степени помутнения хрусталика. Приобретенная форма заболевания, в свою очередь, подразделяется на разновидности в зависимости от причины появления:
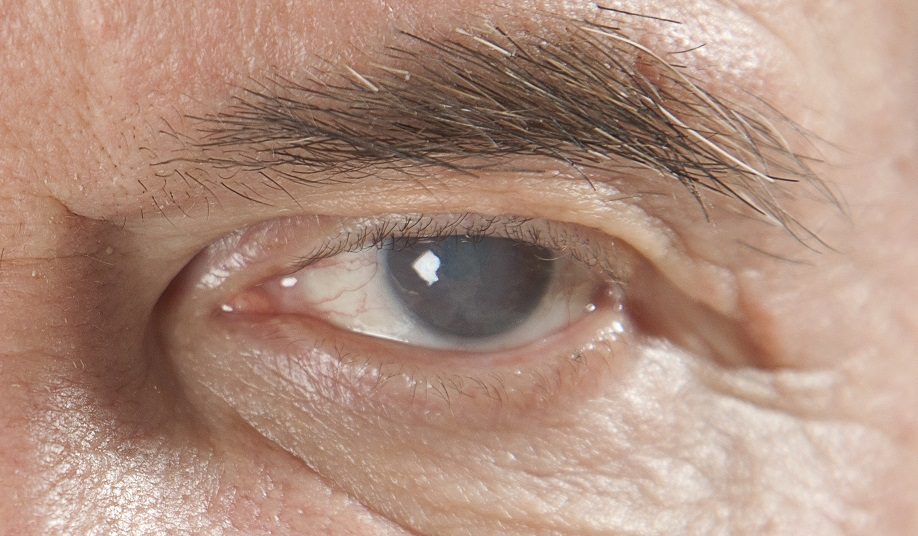
- Старческая или возрастная.
- Травматическая.

- Являющаяся осложнением других заболеваний.
- Возникшая под воздействием внешних факторов.
- Вторичная или послеоперационная.
Врожденная катаракта
С врожденной катарактой ребенок появляется на свет. Помутнение почти всегда локализуется у переднего или у заднего полюса хрусталика. Врожденная катаракта характеризуется стабильным течением, низкой вероятностью прогрессирования. Довольно часто врожденная катаракта с течением времени не развивается и не требует лечения. Тем не менее при значительном помутнении может потребоваться операция, так как отсутствие своевременного лечения приведет к амблиопии и необратимому снижению зрения.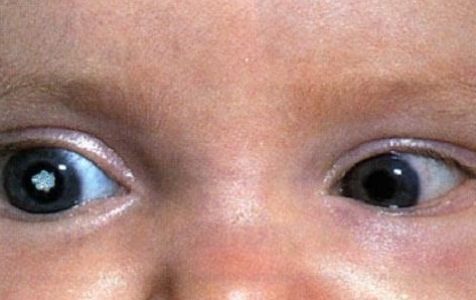
Врожденную катаракту разделяют на подвиды – наследственную и внутриутробную.
Наследственная катаракта является редким случаем, передаваемым аутосомно-доминантным путем. По наследственным причинам обычно развивается веретенообразная катаракта. Последствиями наследственной катаракты нередко становятся и другие аномалии развития новорожденного:
- Дисбаланс углеводно-кальциевого обмена.
- Слабость костей и соединительной ткани.
- Поражения кожи.
- Хромосомные аберрации.
Внутриутробная катаракта возникает при воздействии неблагоприятных факторов внешней среды. Это могут быть вирусы и бактерии, вредные привычки у будущей матери, а также некоторые патологические процессы в организме беременной женщины. Все отклонения от нормы в момент формирования плода отражаются на развитии структур глазного яблока и могут привести к патологическим изменениям хрусталика.
И наследственная, и внутриутробная катаракта часто сопровождаются другими серьезными глазными болезнями:
- Глаукомой.
- Гипоплазией глаз.
- Дистрофией сетчатки.
- Дистрофией зрительного нерва.
Возрастная катаракта
Старческая катаракта появляется как результат естественного старения всех систем организма. Это классический и самый распространенный вид заболевания. Для этого вида катаракты характерно медленное развитие, иногда начиная с возраста 40-45 лет, и чем старше возрастная группа, тем выше вероятность катаракты. К 80-летнему рубежу почти каждый человек страдает от изменения прозрачности хрусталика. Для возрастной катаракты характерно двустороннее поражение, но неравномерное – на одном глазу помутнение занимает большую зону, чем на другом. Помутнение обычно начинается с коры хрусталика, поэтому старческую катаракту по локализации диагностируют как корковую.
Развитию старческой катаракты обычно предшествует процесс склероза хрусталика глаза или, иначе говоря, факосклероза. Факосклероз представляет собой уплотнение ткани хрусталика, не влияющее на остроту зрения пациента, а вызывающее появление помутнения, нечеткости зрения. Это связяно с изменениями экваториальной части хрусталика, при сохранении прозрачности центральной зоны хрусталика. Сенильная катаракта может сопровождаться односторонним двоением светящихся предметов, то есть полиопией.
Возрастная катаракта в свою очередь делится на подвиды по степени зрелости – незрелую, зрелую, перезрелую, морганиеву. Каждой степени зрелости соответствует определенный объем поражения, от незначительного помутнения до полного разжижения хрусталика.
Осложненная катаракта
К этому виду катаракты относят патологию, возникающую в ответ на воздействие неблагоприятных факторов или сложных заболеваний. Катаракта может появиться в следующих случаях:
- При наличии серьезных офтальмологических нарушений – близорукости высокой степени, глаукомы, дегенеративных изменений сетчатки, воспалительных заболеваний структур глаза.
- После длительного воздействия инфракрасных, ультрафиолетовых, рентгеновских лучей, радиации. В этом случае говорят о лучевой катаракте. Эта разновидность считается профессиональным заболеванием при определенных видах трудовой деятельности.
- В результате механического повреждения глаза, к примеру, проникающей травмы или сильного удара в область глаз. Такую катаракту называют травматической. Она может появиться как сразу после травмы, так и позже. Чем серьезнее травма, тем быстрее развивается патология. Этот вид катаракты не всегда бывает с полным поражением всего хрусталика, чаще всего помутнение занимает только его часть. Травматические катаракты часто бывают пленчатыми.
- Медикаментозная или токсическая катаракта может появиться в результате применения определенных лекарственных средств – стероидных гормонов/кортикостероидов, антидепрессантов, антималярийных и противоэпилептических препаратов. Для токсической катаракты характерно наличие субкапсулярных областей помутнения в начальной стадии и последующее послойное распространение процесса.
- Осложненная катаракта также может возникать при наличии эндокринных заболеваний, в первую очередь сахарного диабета, узлов в щитовидной железе, а также аутоиммунных заболеваний и нарушений обмена веществ.
Вторичная катаракта
Вторичную катаракту иначе называют послеоперационной так, как она развивается после вмешательств по поводу первичной катаракты. Срок ее появления – от полугода до нескольких лет после замены хрусталика при катаракте. Пациенты часто думают, что вторичная катаракта возникает из-за ошибок хирурга, однако это не так. Вторичная катаракта после замены хрусталика связана с индивидуальными особенностями клеточных реакций, разрастанием эпителия на задней капсуле хрусталика, что приводит к потере прозрачности оптических сред и снижению зрения. Впоследствии добавляются и другие симптомы катаракты. Лечение повторной катаракты осуществляется с помощью лазера.
Код Мкб 10
По Международной Классификации Болезней мкб 10 катаракте присвоено несколько кодов:
- Детская, юношеская и пресенильная катаракта — H26.0
- Травматическая катаракта — H26.1
- Осложненная и вторичная катаракта — H26.2
- Медикаментозная катаракта — H26.3
- Вторичная катаракта — H26.4
- Другая уточненная катаракта — H26.8
- Катаракта неуточненная — H26.9
 Автор: врач-офтальмолог Курьянова Ирина Валентиновна
Автор: врач-офтальмолог Курьянова Ирина Валентиновна
Дата публикации: 31.05.2019 10:36
Читайте также
- Как проводится операция катаракта?
- Способы вылечить катаракту без операции у детей и взрослых
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Катаракта.
Катаракта
Описание
Патологией рефракционной структуры глаза является хрусталик, который характеризуется мутностью и потерей естественной прозрачности. Катаракты проявляются «затуманенным» зрением, ухудшением ночного видения, ослаблением цветового восприятия, чувствительностью к яркому свету, двойным зрением. Офтальмологическое исследование катаракты включает в себя визометрию, периметрию, офтальмоскопию, биомикроскопию, тонометрию, рефрактометрию, офтальмометрию, ультразвуковое исследование глаза и электрофизиологические тесты. Проводится консервативная терапия для замедления прогрессирования катаракты; удаление катаракты выполняется микрохирургическим вмешательством с заменой хрусталика интраокулярной линзой.
Дополнительные факты
Катаракта (от греч. Katarrhaktes — водопад) — помутнение или обесцвечивание части или всей линзы, приводящее к снижению ее светопропускания и остроты зрения. По данным ВОЗ, половина случаев слепоты во всем мире вызвана катарактой. В возрастной группе 50–60 лет катаракта выявляется у 15% населения, у 70–80 лет — у 26–46%, старше 80 лет — почти у всех. Среди врожденных заболеваний глаз катаракта также занимает ведущее место. Высокая распространенность и социальные последствия заболевания делают катаракту одной из самых актуальных проблем современной офтальмологии.
Хрусталик является частью диоптрического аппарата (световода и преломления света) глаза, расположенного позади радужной оболочки, обращенного к зрачку. Конструктивно линза состоит из капсулы (мешка), капсульного эпителия и вещества линзы. Поверхности линзы (спереди и сзади) имеют сферическую форму с разным радиусом кривизны. Диаметр линзы составляет 9-10 Мишенью является аваскулярная эпителиальная масса; питательные вещества поступают путем диффузии из окружающей внутриглазной жидкости.
По своим оптическим свойствам линза представляет собой прозрачную двояковыпуклую биологическую линзу, функция которой состоит в том, чтобы преломлять входящие в нее лучи и фокусировать их на сетчатке. Преломляющая способность линзы неодинакова по толщине и зависит от состояния адаптации (только — диоптрии 19,11. В состоянии напряжения — диоптрии 33,06).
Любое изменение формы, размера, положения объектива приводит к значительным нарушениям его функций. Среди аномалий и патологии хрусталика есть афакия (отсутствие хрусталика), микрофация (уменьшение), колобома (отсутствие части хрусталика и его деформация), лентиконус (выпячивание поверхности в форме конуса) , катаракта. Образование катаракты может происходить в любом из слоев хрусталика.
Катаракта
Причины
Этиология и механизмы катарактогенеза — развитие катаракты объясняются с точки зрения нескольких теорий, однако ни одна из них не дает исчерпывающего ответа на вопрос о причинах заболевания.
В офтальмологии наиболее широко используется теория свободнорадикального окисления, которая объясняет механизм образования катаракты с точки зрения образования в организме свободных радикалов — нестабильных органических молекул с неэлектронными парные, которые легко вступают в химические реакции и вызывают сильный окислительный стресс. Считается, что перекисное окисление липидов — взаимодействие свободных радикалов с липидами, особенно с ненасыщенными жирными кислотами, приводит к разрушению клеточных мембран, что вызывает развитие старческих и диабетических катаракт, глаукому, расстройства микроциркуляция в ткани головного мозга, гепатит. Формированию свободных радикалов в организме в основном способствует курение и ультрафиолетовое излучение.
Важную роль в механизме развития катаракты играет возрастное снижение антиоксидантной защиты и дефицит природных антиоксидантов (витамины А, Е, глутатион и ). Кроме того, физико-химические свойства белковых волокон хрусталика, которые составляют более 50% его структуры, изменяются с возрастом. Нарушение метаболизма хрусталика и развитие помутнений могут быть связаны с изменением состава внутриглазной жидкости при рецидивирующих воспалительных заболеваниях глаз (иридоциклит, хориоретинит), а также с дисфункцией цилиарного тела и радужной оболочки ( Синдром Фукса), терминальная глаукома, пигментная дегенерация и отслоение сетчатки.
Помимо возрастной инволюции, глубокое общее истощение после серьезных инфекционных заболеваний (брюшного тифа, малярии, оспы и т. Д. ) Предрасполагает к развитию катаракты, голода, анемии, чрезмерной инсоляции, радиационного воздействия, токсических отравлений (ртуть, таллий). Нафталин, спорыньи. Эндокринопатии (сахарный диабет, тетания, мышечная дистрофия, адипозогенитальный синдром), болезни Дауна, кожные заболевания (склеродермия, экзема, нейродермит, якоби пойкилодерма) служат факторами риска развития катаракты. Осложненная катаракта может возникать при механических повреждениях и повреждениях глазных раковин, ожогах глаз, хирургии глаза, дисфункциональной наследственной катаракте в семье, близорукости, увеитах.
Врожденные катаракты в большинстве случаев вызваны токсичностью эмбрионов во время установки линз. Среди причин врожденной катаракты выделяются беременные инфекции (грипп, краснуха, герпес, корь, токсоплазмоз), гипопаратиреоз, кортикостероиды и т. Д. ; Врожденные катаракты могут возникать с наследственными синдромами и могут быть связаны с пороками развития других органов.
Классификация
В офтальмологии катаракты делятся на две основные группы: врожденные и приобретенные. Врожденные катаракты обычно ограничены по площади и стационарны (не прогрессируют); с приобретенной катарактой, изменениями в продвижении хрусталика.
Среди приобретенных катаракт, в зависимости от этиологии, есть старческая (старческая, возраст — около 70%), осложненная (для глазных болезней — около 20%), травматическая (для глазных повреждений), лучевая (при повреждении хрусталика) рентген, излучение, инфракрасное излучение). ), токсичные (при химической и лекарственной интоксикации), катаракты, связанные с распространенными заболеваниями.
По расположению помутнения на линзе различают:
• передняя полярная катаракта — расположена под капсулой на переднем полюсе хрусталика; помутнение имеет вид круглого беловатого и сероватого пятна;
• задняя полярная катаракта — расположена под капсулой заднего полюса хрусталика; по цвету и форме похож на предыдущую полярную катаракту;
• веретенообразная катаракта — расположена вдоль переднезадней оси хрусталика; имеет форму веретена, внешне напоминает тонкую серую полосу;
• ядерная катаракта — расположена посередине хрусталика;
• стратифицированная (зональная) катаракта — расположена вокруг ядра линзы, чередуя непрозрачные и прозрачные слои;
• корковая (корковая) катаракта — расположена на наружном краю хрусталика; имеет вид беловатых клиновидных включений;
• задний субкапсулярный — расположен под капсулой позади хрусталика;
• Полная (общая) катаракта — всегда двусторонняя, характеризуется помутнением всего вещества и капсулы хрусталика.
Все упомянутые морфологические формы обнаруживаются среди врожденных катаракт; Среди приобретенных — ядерный, корковый и полный.
В своем созревании катаракта проходит 4 стадии, в которых она различает начальную, незрелую, зрелую и перезрелую катаракту.
На начальной стадии созревания катаракты хрусталик гидратируется, характеризуется накоплением избыточной жидкости между волокнами кортикального слоя с образованием так называемых «водяных щелей». Мутность во время исходной катаракты локализуется в коре, на периферии, за пределами оптической зоны хрусталика и, следовательно, не влияет на остроту зрения.
Стадия незрелой катаракты характеризуется прогрессированием помутнений, которые влияют на центральную оптическую зону хрусталика. Биомикроскопическое исследование выявляет помутнения линз с вкраплениями прозрачных участков. На этой стадии созревания катаракты отмечается заметное снижение остроты зрения.
На стадии зрелой катаракты наблюдается уплотнение и полное помутнение кристаллического вещества. Ядро хрусталика и его задние кортикальные слои не видны во время биомикроскопии глаза. Внешний осмотр выявляет молочно-белого или серого зрачка. Острота зрения при зрелых катарактах варьирует от 0,1 до 0,2 на уровне восприятия света.
В фазе перезрелой катаракты происходит распад волокон хрусталика, разжижение коркового вещества хрусталика, складки капсулы. Кора приобретает однородный молочно-белый оттенок. Ядро, потеряв поддержку, падает. Линза становится как мешок, полный мутной жидкости с ядром, лежащим на дне. Такая перезрелая катаракта называется органо-катарактой. Эта стадия соответствует полной слепоте.
Перезрелая катаракта может осложняться фагогенной (факолитной) глаукомой, связанной с обструкцией естественных путей оттока ВПЧ макрофагами и белковыми молекулами. В некоторых случаях капсула хрусталика может разорваться, а белковый мусор может покинуть полость глаза, что приводит к развитию факолитического иридоциклита.
Созревание катаракты может быстро прогрессировать, медленно прогрессировать и умеренно прогрессировать. В первом случае требуется 4-6 лет от начальной стадии до полного помутнения линзы. Примерно в 12% случаев развиваются быстро прогрессирующие катаракты. Медленное созревание катаракты происходит в течение 10-15 лет и встречается у 15% пациентов. В 70% случаев умеренное прогрессирование катаракты происходит в течение 6-10 лет.
Симптомы
Степень выраженности клинических симптомов зависит от стадии катаракты. Острота зрения с исходной катарактой не может быть затронута. Ранними признаками заболевания могут быть двойные объекты (двойное зрение), мерцание «мух» на глазах, помутнение зрения («как в тумане»), размытие видимых объектов в желтоватом оттенке. Пациентам с катарактой трудно писать, читать или работать с мелкими деталями.
Клиника катаракты характеризуется повышенной чувствительностью глаз к свету, ухудшением ночного видения, ослаблением цветового восприятия, необходимостью использования яркого освещения при чтении, появлением «ореолов» при взгляде на любой источник света. Зрение с катарактой меняется в сторону миопии, поэтому пациенты с сильной дальнозоркостью иногда внезапно обнаруживают, что они могут видеть без очков. Видимое изображение размыто, но его невозможно исправить с помощью очков или контактных линз, несмотря на изменение уровня диоптрии.
На стадии незрелых и особенно зрелых катаракт острота зрения заметно снижается, объективное зрение теряется, сохраняется только восприятие света. Во время созревания катаракты зрачок становится молочно-белым, а не черным.
Диагностика
Выявление катаракты проводится офтальмологом на основании ряда стандартных и дополнительных обследований.
Обычное офтальмологическое обследование на наличие подозрений на катаракту включает в себя визометрию (тест на остроту зрения), периметрию (определение полей зрения), цветовое тестирование, тонометрию (измерение внутриглазного давления), биомикроскопию (исследование глазного яблока с помощью щелевой лампы), офтальмоскопию (исследование глазного дна). В совокупности стандартное офтальмологическое обследование выявляет такие признаки катаракты, как снижение остроты зрения, нарушение цветового восприятия; исследовать структуру хрусталика, оценить локализацию и величину помутнения, обнаружить дислокацию хрусталика При невозможности осмотра глазного дна, при сильном помутнении хрусталика, прибегают к изучению энтопии. Явления (механофосфен и аутоофтальмоскопия), которые позволяют судить о состоянии нейрорецептора.
Специальные методы исследования катаракты включают рефрактометрию, офтальмометрию, ультразвуковое исследование глаза в режимах A и B, ультразвуковую биомикроскопию и т. Д. Дополнительные методы позволяют офтальмологу рассчитать прочность интраокулярной линзы (искусственной линзы), определить оптимальную хирургическую процедуру.
Для оценки функционального состояния сетчатки, зрительного нерва и центральных отделов зрительного анализатора катаракты проводятся электрофизиологические тесты: электрокулография (ЭЭА), электроретинография (ЭРГ), регистрация зрительных вызванных потенциалов (ВЭП).
Лечение
На начальных стадиях сенильной катаракты применяется консервативное лечение, включая инстилляцию глазных капель (азапентацен, пиреноксин, комбинированные препараты с цитохромом С, таурин и т. Д. ). Такие меры не приводят к рассасыванию помутнений хрусталика, а лишь замедляют прогрессирование катаракты.
Смысл так называемой заместительной терапии заключается в введении веществ, недостаток которых приводит к развитию катаракты. Поэтому в состав глазных капель входят аминокислоты, витамины (рибофлавин, никотиновая кислота, аскорбиновая кислота), антиоксиданты, йодид калия, АТФ и Вещества. Азапентацен обладает другим механизмом действия — благодаря активации протеолитических ферментов он в некоторой степени способствует рассасыванию непрозрачных белковых структур хрусталика.
Консервативное лечение катаракты неэффективно, поэтому единственным методом устранения патологии и восстановления зрения является микрохирургическая операция — удаление измененной линзы и ее замена интраокулярной линзой. Возможности современной микрохирургии глаза устраняют необходимость ждать, пока катаракта полностью созреет для ее удаления.
Медицинские показания к хирургическому лечению включают: опухание, чрезмерную катаракту, подвывих или вывих хрусталика, обнаружение вторичной глаукомы, сопутствующую патологию глазного дна, которая требует лечения (диабетическая ретинопатия, отслоение сетчатки и т. Д. ;). Дополнительные показания к хирургическому лечению катаракты определяются профессиональными и бытовыми потребностями для улучшения качества зрения. При двусторонней катаракте впервые оперируется глаз с меньшей остротой зрения.
В современной хирургии катаракты используется несколько методов удаления мутных линз: экстракапсулярная и внутрикапсулярная экстракция катаракты, ультразвуковая и лазерная факоэмульсификация.
Метод экстракапсулярной катаракты включает удаление ядра и массы из хрусталика. В то время как задняя линза капсулы остается в глазу, разделяя передний и задний сегменты глаза. Во время удаления внутрикапсулярной катаракты хрусталик удаляется вместе с капсулой. Обе операции довольно травматичны, так как требуют большого разреза роговицы и наложения шва.
Современный стандарт хирургии катаракты — факоэмульсификация ультразвука с имплантацией ИОЛ. В этом случае через разрез около 3 мм в переднюю камеру глаза вводится ультразвуковой наконечник факоэмульгатора, под воздействием которого вещество хрусталика превращается в эмульсию и высасывается из глаза. , Аналогичный алгоритм используется для лазерной факоэмульсификации катаракты, при которой лазерный передатчик используется для разрушения хрусталика.
Многочисленные варианты факоэмульсификации катаракты могут одновременно решить связанные проблемы: правильный астигматизм роговицы (факоэмульсификация с легкой торической ИОЛ), пресбиопия (факоэмульсификация с мультифокальной ИОЛ), одновременное хирургическое лечение глаукомы (факоэмульсификация катаракты с ИОЛ + и антиглаукома);
Прогноз
Несмотря на скорость и относительную безопасность удаления катаракты, воспалительные реакции (увеит, иридоциклит), повышение ВГД, изменение ИОЛ, кровоизлияние в передней части глаза, отслоение сетчатки, вторичная катаракта могут развиваться в 1-1,5% случаев в в послеоперационном периоде. При полном смещении ИОЛ выполняется витрэктомия и фиксация имплантированного шва ИОЛ.
Наиболее серьезный прогноз зрительной функции связан с врожденными катарактами, так как в этом случае обычно происходят изменения в нервно-рецепторном аппарате глаза. Хирургическое лечение приобретенных катаракт в большинстве случаев приводит к приемлемой остроте зрения и, часто, — восстанавливает работоспособность пациента.
Профилактика
Профилактика врожденной катаракты требует профилактики вирусных заболеваний во время беременности, исключая облучение. Для предотвращения развития приобретенных катаракт, особенно в молодом возрасте, требуется защита организма от антиоксидантов, предварительное лечение сопутствующей общей и офтальмологической патологии, профилактика травм глаз, ежегодное профессиональное обследование офтальмолога.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
