Невропатия седалищного нерва и синдром грушевидной мышцы

Седалищный нерв — наиболее протяженный нерв в человеческом организме. Всего в теле человека насчитывается 2 седалищных нерва, каждый из которых образуется путем объединения волокон последних двух поясничных (L4 и L5) и первых трех крестцовых (S1, S2 и S3) нервных корешков спинного мозга. Проще говоря, седалищный нерв берет свое начало на пяти разных уровнях спинного мозга в пояснично-крестцовом отделе позвоночника, который принимает на себя основную осевую нагрузку в процессе жизнедеятельности человека.
Радикулопатия — это поражение корешков пояснично-крестцового отдела позвоночника, которое проявляется болями и нарушением чувствительности, а также снижением мышечной силы.
Радикулит, ишиас — устаревшие термины, применявшиеся ранее относительно понятия радикулопатии. Ишиас имеет и другое название, полностью сходное по своему значению, — нейропатия седалищного нерва.
Причины нейропатии седалищного нерва
Причиной поражения седалищного нерва может выступать ущемление (сдавливание, раздражение) межпозвонковой грыжей, спазмом грушевидной мышцы, большой ягодичной мышцы.
Основными причинами воспаления седалищного нерва могут являться переохлаждение, заболевания позвоночника, травмы позвоночника, воспаления суставов, сахарный диабет, тяжелые физические нагрузки, различные инфекции.
Синдром грушевидной мышцы
В некоторых случаях первопричиной нейропатии седалищного нерва может служить синдром грушевидной мышцы. Эта мышца располагается под большой ягодичной мышцей, а седалищный нерв проходит под ней или через нее. При данном синдроме характерно растяжение или раздражение седалищного нерва грушевидной мышцей. Боль чаще всего связанна с рефлекторным спазмом грушевидной мышцы, в результате которого может произойти растяжение или раздражение седалищного нерва. Причин спазма грушевидной мышцы много, одной из которых может быть поясничный остеохондроз (пояснично-крестцовый остеохондроз).
Симптомы радикулопатии:
-
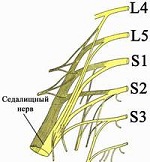 Поражение L4 – боли в передних отделах бедра, по внутренней поверхности коленного сустава и голени, гиперестезия по передней поверхности бедра и голени, слабость сгибателей голени и приведения бедра, коленный рефлекс снижается, ахиллов сохранен.
Поражение L4 – боли в передних отделах бедра, по внутренней поверхности коленного сустава и голени, гиперестезия по передней поверхности бедра и голени, слабость сгибателей голени и приведения бедра, коленный рефлекс снижается, ахиллов сохранен. - Поражение L5 – боли по ходу седалищного нерва с иррадиацией в первый палец стопы, гипестезия на тыле большого пальца стопы, по передненаружной поверхности голени, слабость тыльного сгибания основной фаланги 1 пальца – невозможно стать на пятку.
- S1 – боль по ходу седалищного нерва, иррадиируют в пятку и 3 – 5 пальцы, гипестезия по задне-наружной поверхности голени, слабость пальцев и всей стопы, угасает ахиллов рефлекс.
Диагностика нейропатии седалищного нерва
Диагноз ставят на основании характерных признаков заболевания, рентгенологических исследований – рентгенографии, компьютерной томографии, магнитно-резонансной томографии.
Лечение нейропатии седалищного нерва
В острой стадии назначают нестероидные противовоспалительные препараты – иньекционно (внутривенно, внутримышечно), блокады, аналгетические смеси капельно, габапентины, антиоксиданты, сосудистую терапию, витамины группы В, миорелаксанты, антихолинэстеразные препараты, используют наружно мази, гели, сухое тепло, корсетирование. Применяют также физиотерапевтические процедуры – диадинамические токи, электрофорез, магнитотерапию, дарсонваль, миотон, амплипульс, рефлексотерапию, лазеротерапию, водолечение, гимнастику, массаж, мануальную терапию. При неэффективности консервативного лечения и наличия грыжи диска с компремацией корешка проводится нейрохирургическое лечение. Объем оперативного лечения – индивидуален. Очень большое значение имеют лечебная физкультура, массаж, аквааэробика, подводное вытяжение, плавание. Эти мероприятия важны в целях предупреждения осложнений (особенно при длительном заболевании) в виде мышечных и сухожильных контрактур, а также развития тугоподвижности в суставах.
Профилактика
Профилактика радикулопатии заключается в укреплении мышц спины. Для того, чтобы предупредить ишиас, нужно:
- держать спину прямо: ходить с прямой спиной, не сидеть, сильно наклонившись вперед;
- при сидячей работе часто вставать и ходить по комнате;
- регулярно делать физические упражнения для укрепления мышц спины;
- не поднимать тяжестей;
- не переохлаждаться;
- женщинам, особенно, уже имеющим периодически возникающие боли в спине, не стоит носить обувь на высоких каблуках.
Неврология цены
| Приемы и консультации | |
| Прием врача-невролога первичный | 2 000 |
| Прием врача-невролога повторный | 1 815 |
| Прием врача-невролога по результатам исследования с составлением схемы лечения | 2 300 |
| Прием врача-невролога, к.м.н., первичный | 2 300 |
| Прием врача-невролога, к.м.н., повторный | 1 980 |
| Прием врача-невролога, к.м.н. по результатам исследования с составлением схемы лечения | 2 550 |
| Прием врача-невролога, д.м.н., первичный | 2 700 |
| Прием врача-невролога, д.м.н., повторный | 2 310 |
| Прием врача-невролога, д.м.н. по результатам исследования с составлением схемы лечения | 3 000 |
Источник
Симптомы компрессии седалищного нерва в подгрушевидном пространстве зависят от его топографо-анатомических взаимоотношения с окружающими структурами в том или ином месте «компрессии». Основным и самым ярким симптомом раздражения седалищного нерва является боль, которая характеризуется как интенсивная, глубинная и локализуется в области ягодицы, задней поверхности бедра, подколенной ямки, стопы. Как правило, боль имеет выраженную вегетативную окраску, сочетается с ощущением жжения или зябкости. Боли усиливаются при ходьбе, перемене погоды, волнении. Тяжелые поражения седалищного нерва обычно сопровождаются выраженными парезами или параличами мышц голени. В одних случаях поражаются преимущественно разгибатели стопы и пальцев: больные не могут стоять на пятках, стопа свисает («конская стопа»), в других — больше поражены сгибатели стопы и пальцев, невозможны сгибание стопы и пальцев, стояние на носках («пяточная стопа»). У некоторых больных поражаются все мышцы голени, поэтому они не могут стоять ни на носках, ни на пятках («болтающаяся стопа»). Лечебные мероприятия для больных с синдромом грушевидной мышцы и седалищной нейропатией должны определяться в первую очередь ведущим патогенетическим механизмом развития синдрома грушевидной мышцы и нейропатии седалищного нерва.
Учитывая потенциально возможные уровни «компрессии-ирритации» седалищного нерва представляется целесообразным выделять пять групп больных с синдромом грушевидной мышцы и/или подгрушевидной седалищной нейропатией:
- 1-я группа — больные с преимущественно значимым поражением поясничного отдела позвоночника с неврологическими проявлениями поясничного остеохондроза и синдромом грушевидной мышцы, без клинических проявлений седалищной нейропатии;
- 2-я группа — больные с подгрушевидной седалищной нейропатией;
- 3-я группа — больные с подгрушевидной седалищной нейропатией с преимущественным поражением волокон малоберцового нерва;
- 4-я группа — больные с подгрушевидной седалищной нейропатией с преимущественным поражением волокон большеберцового нерва;
- 5-я группа — больные с подгрушевидной седалищной нейропатией с преимущественным поражением нижней ягодичной артерии.
Лечение (по схеме разработанной Г.М. АХМЕДОВОЙ и Т.В. ЗИМАКОВОЙ [Казанская государственная медицинская академия], 2012) больных 1-ой группы включает вертебро-неврологическую коррекцию с основным лечебным воздействием на очаг поражения в ПДС с целью ликвидации локальных перегрузок в поясничном отделе позвоночника; с целью прекращения патологической афферентации, ликвидации отека, восстановления микроциркуляции, нормализации мышечного и сосудистого тонуса применяется лечебно-медикаментозные пара-вертебральные блокады 0,5%-ным раствором новокаина; наряду с применением классической схемы терапии с включением нестероидных противовоспалительных препаратов (НПВП) во 2-ой подгруппе больных широко применяются методы немедикаментозного воздействия: для восстановления кровообращения, нарушенного в зоне пораженного отдела позвоночника, уменьшения боли и мышечного гипертонуса, восстановления нормального объема движений в поясничном отделе позвоночника применяются: комплекс лечебной физкультуры (ЛФК), методы мануальной терапии и массажа паравертебральных мышц, также проводят аппликации димексида с новокаином на ягодичную область и по ходу седалищного нерва; для снятия напряжения грушевидной мышцы проводятся новокаиновая блокада грушевидной мышцы и постизометрическая релаксация (ПИР) грушевидной мышцы, также применяют миорелаксант центрального действия, например, тизанидин (2 — 4 мг 2 — 3 раза в сутки); для больных с подгрушевидной седалищной нейропатией основное терапевтическое воздействие направлено на ягодичную область, грушевидную мышцу и седалищный нерв. Лекарственная терапия расширяется за счет включения в терапию антиконвульсанта второго поколения, к примеру, прегабалин; применяют венотонизирующие средство для улучшения венозного оттока и уменьшения отечности тканей (например, троксевазин); активизация трофических процессов достигается с помощью активатора аксонального транспорта альва-липоевой кислоты (например, берлитион в/в затем в таб.), биогенных стимуляторов (алое, ФИБС); проводится также коррекция сопутствующих пограничных нервно-психических расстройств, которые часто возникают при длительно существующих сильных болях: транквилизаторы, трициклические (амитриптилин и др.) и тетрациклические (леривон, феварин) антидепрессанты; транквилизаторы также способствовуют миорелаксации при выраженных болевых мышечных спазмах; из физических факторов при наличии резко выраженного болевого синдрома, в острый период, во 2-ой подгруппе больных проводят магнито-лазерное воздействие на аппарате «МИЛТА» (воздействие проводят на дистрофически измененные ткани позвоночника, крестцово-подвздошный сустав, тазобедренный сустав, т.е. на места прикрепления грушевидной мышцы); у пациентов 2-ой и 4-ой групп достаточно сложной задачей является купирование болевого синдрома, который резко выражен (каузалгические боли) и имеет характер нейропатической боли; обычно применяемые ненаркотические анальгетики и НПВС слабо купируют болевой синдром, поэтому в состав комплексной терапии, в соответствие с принципами лечения невропатических болей включают антидепрессанты (амитриптилин в малых дозировках до75 мг на ночь) и антиконвульсанты, в частности габапентин300 — 900 мг 3 раза в день, что позволяет уменьшить интенсивность боли; также проводят комплексную реабилитацию, включающую в себя физиотерапевтические методы: магнитолазерную терапию с акцентом на ягодичную область и на мышцы, иннервируемые большеберцовым и малоберцовым нервами, после стихания болевого синдрома присоединяют электростимуляцию большеберцового нерва и иннервируемых им мышц в 4-ой группе и на мышцы иннервируемые большеберцовым и малоберцовым нервами в 3-ой группе; перед электростимуляцией (за полчаса) целесообразно применение средств для улучшения нервно-мышечной передачи — антихолинэстеразные (неостигмина метилсульфат по 0,1 мл 0,005%-ного раствора, на курс 10 — 15 инъекций), бензадол (5 мг 3 — 4 раза в сутки 15 — 20 дней); также проводят массаж ягодичной области, задней поверхности бедра и голени, ЛФК и акупунктуру; пациентам 3-й группы после прохождения курса магнито-лазерной терапии и стихания болевого синдрома проводят электростимуляцию малоберцового нерва и иннервируемых им мышц и применяют лекарственные средства улучшающих нервно-мышечную проводимость (анти-холинэстеразные) в сочетании с массажем ягодичной области, задней поверхности бедра и наружной поверхности голени; лечение больных 5-ой группы включает в себя еще и усиленную сосудистую терапию (аминофиллин 10 мл 2,4%-ного раствора в 200 мл 0,9%-ного р-ра натрия хлорида внутривенно капельно, 7 — 10 дней) или пентоксифиллин (5 — 10 мл 2%-ного раствора в 200 мл 0,9%-ного раствора натрия хлорида внутривенно-капельно, 7 — 10 дней) и физиотерапию сосудо-расширяющими методами: лекарственный электрофорез с вазодилятаторами; проводят новокаиновую блокаду грушевидной мышцы и ПИР грушевидной мышцы; также проводят аппликации димексида с новокаином на ягодичную область, область грушевидной мышцы и по проекции седалищного нерва по задней поверхности бедра.
Источник
5. Ишиас или люмбоишиалгический синдром как компрессионная невропатия седалищного нерва – воспаление седалищного нерва, которое проявляется сильными болями в ягодице и во всей задней части ноги и, как правило, протекает с одновременной болью в пояснице (с люмбалгией). Радикулит поясничного отдела позвоночника в 65% случаев протекает с компрессией и воспалением седалищного нерва (с ишиасом).
ИШИАС или ишалгия – это осложнение пояснично-крестцового радикулита в виде воспаления и отека седалищного нерва (nervus ishiadicus) длиной в десять сантиметров или по всей его длине, от позвоночника до пальцев ноги. Возникает только при наличии заболевания типа «радикулита поясничного отдела». Чаще всего наблюдается у лиц, занимающихся тяжелым физическим трудом. Длительность заболевания колеблется от нескольких месяцев до 15 лет. Синдром может проявляться в мышечно-тонической, нейродистрофической и нейрососудистой формах. Кстати, остеохондроз никогда не дает симптомов воспаления седалищного нерва (ишиаса). Ишиас – это туннельная компрессия корешков нерва, следовательно, по определению ишиас является чисто радикулитной патологией. Диагностируется ишиас следующими методами:
Симптом болезненности при глубокой пальпации седалищного нерва, на бедре и на голени, особенно сильная боль в месте выхода нерва из малого таза на бедро (в области центра ягодицы). Седалищный нерв располагается по задней поверхности ноги. Нерв начинается от спинного мозга, и сразу пронизывает 4 мышечных фасции, где может быть компрессирован. При компрессии седалищного нерва в паравертебральных мышцах он воспаляется на протяжении около 30 сантиметров по направлению вниз. Это самый частый механизм образования ишиаса. Тогда очень болезненная точка при ишиасе возникнет под ягодицей, в месте выхода нерва из таза на бедро. Часто воспаление распространяется на всю длину нерва, на 80 – 90 сантиметров от ягодицы вниз к стопе. Тогда при глубокой пальпации нерв может быть болезненен на протяжении всей его длины, от ягодицы до стопы. Больной ложится на твердую кушетку на живот. Врач надавливает место выхода седалищного нерва большими пальцами руки и дальше вниз по ходу нерва. При наличии воспаления нерва у пациента возникнут сильные болезненные ощущения.
Симптом Ласега — боль при натяжении нерва — один из самых постоянных признаков радикулитов и ишиаса. Он встречается почти во всех случаях седалищной невралгии. Исследуют симптом Ласега таким образом. Больной лежит на спине с разогнутыми ногами. Врач сгибает больную ногу в тазобедренном суставе, поднимая ее вверх. В коленном суставе нога также должна быть предельно согнута. Это не вызывает боли, ибо при таком положении ноги больной нерв расслаблен. Затем врач, оставляя ногу согнутой в тазобедренном суставе, начинает разгибать ее в коленном, вызывая этим натяжение n. ischiadicus, что проявляется интенсивной болью.
Перекрестный симптом Ласега (иначе называемый симптом Бехтерева): сгибание в тазобедренном и одновременное разгибание в коленном суставе здоровой ноги вызывают острые боли в пояснице и больной ноге.
Симптом Дежерина: усиление болей в пояснице и по ходу седалищного нерва при чиханье и кашле.
Симптом Hepи: резкое пригибание головы к груди больного, лежащего на спине с выпрямленными ногами, вызывает острые боли в пояснице и по ходу седалищного нерва.
Симптом Сикара: болезненность в подколенной ямке при подошвенном сгибании стопы.
Симптом Минора: больному предлагают подняться с пола из положения, лежа на спине. Для этого больной ишиасом упирается руками позади спины, затем сгибает больную ногу в колене, и наконец, балансируя рукой больной стороны, при помощи другой руки и разгибая здоровую ногу, медленно поднимается.
Симптом Эрбена: понижение кожной температуры на больной ноге связано с поражением вегетативных волокон седалищного нерва. Температурная разница может быть установлена при прикасании тыльной поверхностью руки врача до симметричных участков обеих ног больного.
Симптом Бехтерева: боль при форсированном прижатии колена к постели у больного, лежащего на спине с разогнутыми ногами (при этом натягивается седалищный нерв).
Основной клинической чертой люмбоишиалгического синдрома бывает болезненность при натяжении отдельных мышечных групп (ягодичных, икроножных и др.) и выпадение функции спинномозговых корешков (парезы, снижение тактильной чувствительности). Главными же отличительными симптомами являются:
- выраженные боли в пояснице в начале болезни, которые продолжаются несколько лет;
- наличие изолированного поражения крупного сустава на одной ноге, а не множества суставов на верхних и нижних конечностях, как это бывает при инфекционных и обменных поражениях;
- к особенностям течения нейродистрофической формы люмбоишиалгического синдрома можно отнести то, что боли и изменения в суставах возникают на фоне поясничных болей или сразу же после них;
- односторонность поражения выражена на стороне люмбалгии;
- дистрофическим изменениям чаще подвергаются крупные суставы в следующем порядке: коленные, голеностопные, тазобедренные;
- имеется четкая связь между обострением боли в суставах и в пояснице;
- нейродистрофические проявления трудно поддаются фармакологическим методам лечения.

Рисунок 20. Место выхода седалищного нерва из таза на заднюю часть бедра.
При ишиасе обязательно возникает синдром болей в ягодичных мышцах, который характеризуется упорными болями в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности больной ноги. Диагностировать ишиас можно методом нажатия на место выхода нерва на бедро из таза (точки ишиаса). Смотрите рисунок 20. Усиливаются боли чаще всего при длительном сидении и переохлаждении. Пальпаторно выявляется значительное мышечное напряжение. Пальцевое давление на ягодицу сопровождается иррадиацией боли по ходу седалищного нерва, жгучей болью и парестезией в голени и стопе (по наружной стороне). У большинства больных заболеванию предшествуют длительное переохлаждение, вынужденное положение (переутомление ног). В анамнезе у них отмечаются ранние признаки атеросклероза, перенесенная в прошлом патология вен нижних конечностей (флебиты, тромбофлебиты и др.). У всех больных выражены вегетативные нарушения в виде изменения окраски кожных покровов, ногтей или сухости кожи, гиперкератоз стоп, отечность в области голени и голеностопного сустава, гипалгезия или гиперпатия в дистальных отделах конечностей.
При вазодилататорной люмбоишиалгии наблюдаются множественные симптомы нарушения трофики: побледнение кожи голени, стопы, мраморность кожи, цианоз, гипергидроз, изменения в окраске кожи и ногтей ног, боли при изменении положения тела. При течении ишиаса на протяжении более 5 лет кожа голени становится коричневой. Все больные жалуются на ощущение жара и распирания в нижних конечностях, часто отмечается симптом «мокрой тряпки» — уменьшение боли и парестезии при охлаждении стоп водой. У таких больных нередко первоначально определяли ангиотрофоневроз или вегетативные полинейропатии. Особенностью течения этих форм заболевания является отсутствие четких ремиссий. У большинства больных указанные выше симптомы и жалобы сохраняются на протяжении длительного времени, лечебные мероприятия при этом малоэффективны. Ухудшение в состоянии отмечается в жаркий период времени и в помещениях с повышенной температурой.
При вазоспастической форме люмбоишиалгии больные жалуются на зябкость, онемение и похолодание в нижних конечностях, боли, ощущение тяжести. Все проявления усиливаются на холоде и при физическом напряжении. Объективно наблюдается синюшность или мраморность кожи конечностей, снижение кожной температуры в их дистальных отделах, четкая температурная асимметрия в различных точках больной ноги. Глубокие рефлексы у большинства таких больных оживляются.
Смешанный тип люмбоишиалгии характеризуется сочетанием признаков обоих вышеописанных симптомокомплексов: объединяет симптомы нарушения трофики и последствий снижения кровообращения. Клиническими особенностями являются длительные поясничные боли, побледнение пальцев, снижение пульсации артерий на тыльной стороне одной стопы. Дифференциально диагностическим критерием для эндартериита в отличие от спондилогенного псевдоэндоартериита является отсутствие предшествующих болей в пояснице. Главная особенность псевдоэндоартериита нейрососудистого генеза — возникновение его на фоне поясничных болей (обязательное их сочетание во времени) и односторонность процесса.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
6. Осложнение пояснично-крестцового радикулита в виде «синдрома грушевидной мышцы» относится к достаточно частой патологии. Неврит седалищного нерва и его ветвей возникает при компрессии ветвей, выходящих из межпозвоночных пространств L.4, L.5, S.1, S.2, S.3. Полный перерыв проводимости по седалищному нерву при чрезмерно сильной компрессии вызывает паралич стопы и пальцев, утрату ахиллова и подошвенного рефлекса, резкое ослабление сгибания ноги в коленном суставе, анестезию кожи в области, иннервируемой пораженным нервом, и значительные вегетативные нарушения. Изолированное поражение седалищного нерва является уделом травм и редко встречающихся опухолей его. Особый вариант травматического повреждения седалищного нерва — «инъекционный» неврит, особенно часто возникающий при внутримышечных инъекциях реопирина (пиробутола). Седалищный нерв может быть компрессирован у выхода из таза за счет контрактуры грушевидной мышцы. Полагают, что указанная контрактура чаще всего является следствием ирритации пояснично-крестцовых корешков на почве дископатий (Я. Ю. Попелянский, 1969). Повреждение нерва наблюдается также при опухолях, локализующихся в тазу и при переломах костей таза. Много чаще, чем общий паралич седалищного нерва, наблюдаются изолированные поражения его ветвей — малоберцового и большеберцового нервов.
Сначала возникает радикулит и компрессия поясничного сплетения. У больных при синдроме грушевидной мышцы всегда выявляются симптомы ишиаса, которые возникают от сдавливания седалищного нерва: возникают парестезии и резкие боли в ноге, особенно при нагрузке. У большинства больных выявляются акроцианоз, гипергидроз. В 70% случаях компрессия нервного сплетение диска L.4 – L.5 или L.5 – S. 1, 2 приводят к спазму грушевидной мышцы. От этого спазмируется грушевидная мышца, которая покрыта ягодичной мышцей. Грушевидная мышца компрессирует седалищный нерв в месте его выхода на бедро. Синдром грушевидной мышцы – это разновидность воспаления седалищного нерва – ишиас. Проявляется ишиас от спазма грушевидной мышцы болями в поясничном отделе позвоночника и по задней поверхности ноги, основная же болезненность отмечается в зоне крестцово-подвздошного сочленения, большого вертела. При радикулите нервов L.5 – S.1,2,3 возникает патологическое усиление проводимости биоимпульса к грушевидной мышце. По причине сильного сокращения грушевидной мышцы возникает сжатие седалищного нерва в отверстии подгрушевидного отверстия, через который нерв из полости малого таза переходит на заднюю поверхность бедра. Нерв ущемляется между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей. Возникает воспаление седалищного нерва (ишиас) в области таза, что фактически относится к разновидности туннельной невропатии.
Клиническое проявление «симптома грушевидной мышцы» выражается сильной болью в ягодице, при этом боль многократно усиливается при надавливании в область подгрушевидного отверстия. Боль усиливается при ротации ноги (в месте выхода седалищного нерва из таза на заднюю поверхность ноги). Синдром грушевидной мышцы проявляется сильной болью в ягодице при ходьбе. Эта патология хорошо лечится изометрической миорелаксацией мышечной. Расслабления грушевидной мышцы можно добиться и при воздействии на нее длинной иглой (10 – 15 сантиметров длины), которую вводят в ягодицу точно в болевую точку, которая, как правило, совпадает с точкой VB.30. Процедуру надо проводить с пониманием того, что есть опасность проникновения длинной иглы в малый таз. После введения иглы в точку наивысшей боли в ягодице при надавливании (в грушевидную мышцу), ее сильно седатируют на протяжении 30 минут (вращают и прогревают). Грушевидная мышца от запредельной боли релаксируется, и происходит излечение. Если эти мероприятия не помогают, то делается инъекция дипроспана непосредственно в место выхода грушевидной мышцы на бедро.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
7. Ложный артроз тазобедренного сустава (или крестцово-подвздошный периартроз, периартрит) как осложнение поясничного радикулита. При поясничном радикулите часто возникает ложное ощущение заболевания тазобедренного сустава. Артроз характеризуется ограничением и болезненностью движения в тазобедренном суставе. Пациенты жалуются на повышенную утомляемость в ногах, невозможность бегать, подниматься по ступенькам, боли при разведении ног в разные стороны. Резкая болезненность возникает при пальпации под пупартовой связкой и при поколачивании по большому вертелу. Причина состоит в сдавлении в фасциях паравертебральных мышц ветки нерва, которая исходит от спинного мозга на уровне Th.4 — Th.5 и иннервирует тазобедренный сустав. При компрессии этого нерва резко ухудшается питательный процесс мягких тканей сустава, возникают в тазу боли при ходьбе и в лежачем положении на боку. Рентгеновские исследования и компьютерная томография никаких патологических изменений в тазобедренных суставах не выявляют.
Лечение. Полное излечение и прекращение болей в тазобедренных суставах наступает после излечения радикулита поясничного отдела позвоночника.
8. Ложный артрит (артроз) коленного сустава, ложный гонит — наиболее часто встречаемый синдром. При поясничном радикулите часто возникает ложное ощущение заболевания коленного сустава. Синдром возникает при радикулите L.3 — L.4, когда происходит защемление бедренного нерва в области паховой связки или ниже, который иннервирует мышцы передней поверхности бедра и коленный сустав. Пациенты жалуются на боли вначале в поясничном отделе позвоночника типа легкого люмбаго (иногда в течение 2 — 3 месяцев), после чего боль смещается в коленный сустав. Это сопровождается ощущением стягивания в области прилегающей группы мышц. Нередко самым болезненным становится внутренний мыщелок. У всех больных проявляются глубинные и часто ночные боли. Главным отличием от первичного гонита (от инфекционного воспаления коленного сустава) является отсутствие при «радикулитном гоните» болезненности при пальпации самого коленного сустава, при пассивном его сгибании в переднем, заднем и боковых направлениях, так как патологический процесс расположен не в самом суставе, а около позвоночника.
Лечение. Полное излечение и прекращение болей в коленных суставах наступает после излечения радикулита поясничного отдела позвоночника. Если компрессия нерва произошла в фасции передней группы мышц бедра, то методом пальпации выявляется место сдавливания нерва, и точно в это место вводится один миллилитр (1 см 3) раствора кортикостероида (дипроспана, кеналога и так далее).
Молостов Валерий Дмитриевич
ведущий иглотерапевт Белоруссии,
невропатолог, мануальный терапевт,
кандидат медицинских наук,
e-mail: [email protected]
Смотрите также:
У нас также читают:
Источник
