Невропатия локтевого нерва синдром ложа гюйона
Среди поражений отдельных нервов невропатия локтевого нерва занимает второе место по распространенности и связано это в первую очередь с его расположением. Парез, потеря чувствительности, болевой синдром — это далеко не полный перечень симптоматики, характерной для данного заболевания. В данной статье рассмотрим, что же такое невропатия (неврит) локтевого нерва, лечение и симптомы данной болезни.
Анатомия локтевого нерва
Анатомия локтевого нерва (топография локтевого нерва) не самая сложная, из всех нервных отростков в теле человека, но и она имеет свои особенности. Сам локтевой нерв выполняет проводниковую функцию, как и остальные разновидности нервов, а вот анатомическое строение у него особенное. Так, свое начало локтевой нерв берет из спинного нерва, а если быть точным, то он выходит из медиального пучка плечевого сплетения, далее, по плечевому поясу проходит до плеча человека.
Строение нервовСтоит отметить, что во время следования от спинного мозга до плеча от нерва не отходит ни одна ветвь.
Далее, от плеча он по тыльной стороне проходит до локтя, где идет по задней стороне руки. На задней поверхности локтевого сгиба нерв рассоложен максимально близко к коже.
После локтевого сгиба нерв входит в кубитальный канал и именно точка входа является одной из опасных, с точки зрения защемления или сдавливания (в кубитальной борозде нерв находится в суставе максимально близко к локтевым костям и может быть сжат мышцами либо локтевой костью, что и вызовет болевой синдром и сопутствующую симптоматику.)
Далее, после прохождения кубитального канала нерв проходит по предплечью и разделяется на две ветви: тыльную и ладонную ветви.
Иннервация кожи и мышц запястья ложится на тыльную ветвь. Ладонная ветвь проходит по тыльной стороне ладони и иннервирует кожу ладони и чувствительность мизинца, безымянного и частично среднего пальцев. Кроме того, она разделяется на глубинную и поверхностную ветви. Поверхностная как раз и отвечает за иннервацию кожи, а глубинная за мышечную чувствительность. Глубинная ветвь входит в Гийонову борозду (канал Гийона) где может быть также сжата или сдавлена, в связи с близким расположением мелких запястных костей.
Топографическая особенность строения нерва важно в определении причины заболевания.
Классификация
Невропатия (нейропатия) локтевого нерва (сопутствующее название — капральный туннельный синдром локтевого нерва) имеет свою классификацию, которая не такая обширная, как у других недугов. Так, в зависимости от причины возникновения воспаление локтевого нерва бывает:
- Первичное.
- Вторичное.
Первичное связано с наличием недуга, независимо от факторов, которые могут спровоцировать защемление или невропатию (длительное опирание на локоть и т. п.). Вторичные, в свою очередь, зависят от основного заболевания или внешнего фактора (травма, инфекционное заболевание и т. п.).
Что происходит внутри при защемленииВ зависимости от места расположения недуг также может различаться:
- Кубитальное поражение.
- Защемление в области канала Гийона.
Более 70% всех случаев защемления нерва приходится либо на кубитальную область, либо на борозду Гийона, в связи с особенностями прохождения нерва.
Причины
Защемление локтевого нерва может быть спровоцировано травмой (посттравматический синдром) или компрессией (компрессионный синдром или компрессионно-ишемическая невропатия).
Посттравматический вариант провоцируется травмой или растяжением суставов, разрывом мышц, ушибом мягких тканей и т. п.
Что касается компрессионного варианта, то он в первую очередь связан с образом жизни больного.
Кубитальный:
- длительное сидение, облокотившись на локоть (ученики или студенты на занятиях, офисные работники надавливают, таким образом, на локтевую ямку);
- специфика управления автомобилем (многие при езде за рулем облокачиваются на локоть, который выставлен в окно);
- длительные инвазивные влияния (капельница);
- частые движения в локтевом суставе (возможно у некоторых спортсменов).
Синдром Гийена:
- регулярное использование трости во время ходьбы;
- езда на мотоцикле;
- работа с инструментами, вызывающими вибрацию и отдающие не только в плечевой, но и в запястный сгиб.
Условие для формирования компрессионного варианта невропатии в канале Гийена — сдавливание или длительно (однотипное) воздействие на запястье.
Какой нерв за что отвечаетКроме этого, причинами формирования невропатии может выступать:
- ревматоидный артрит;
- аневризма сосудов;
- опухоль (утолщение сустава или мышцы);
- тендовагинит;
- остеодистрофия;
- остеоартроз;
- демиелинизирующие болезни (рассеянный склероз, рассеянный энцефаломиелит);
- посттравматический артроз;
- утолщение (увеличение) лимфоузлов.
Симптомы
Симптомы защемления локтевого нерва отличаются, в зависимости от места повреждения или воспаления.
Так, при кубитальном варианте недуга:
- снижение чувствительности в локте;
- болезненность локтевой ямки (при длительном воздействии на нерв боль начинает распространяться на пальцы и на поверхность вокруг локтя);
- проблемы с отведение мизинца в сторону (это действие вызывает трудность);
- мышечная слабость;
- снижение двигательной активности в руке, онемение;
- кисть принимает вид «птичьей» или «когтистой» лапы.
В случае с синдромом Гийена:
- парез пальцев (мизинец, безымянный и часть среднего), ладони, конечность может отечь или онеметь;
- паралич;
- могут болеть выше названные пальцы именно со стороны ладони.
В основном симптоматика в указанных выше случаях идентична, за тем лишь исключением, что поражение не затрагивает тыльную сторону кисти, если речь идет о защемлении нерва в канале Гийена.
Стоит отметить, что симптоматика болезни часто усиливается в утренние часы, после пробуждения пациента (либо симптомы могут служить причиной пробуждения), так как многие больные неосознанно подкладывают руку под голову, что приводит к ее онемению и формированию указанных признаков.
Пальцы при невропатии локтевого нерваДиагностика
Диагностика данного недуга проводится с использованием комплексной проверки. Которая, помимо стандартных неврологических тестов включает в себя и инструментальную диагностику.
Исследование заболевание проводится неврологом, который при первом посещении уточняет у пациента, что его беспокоит и характер неприятных ощущений.
К неврологическим тестам относят:
- тест на сгибание пальцев в кулак (отрицательный результат — если все пальцы сошлись в кулаке, а положительный, если мизинец несколько выступает);
- тест для оценки объема движений (рука укладывается на ровную поверхность и больной пытается царапать эту поверхность мизинцем, и развести прижатые пальцы в стороны. При наличии нервного положения, сделать это будет довольно проблематично);
- изображение знака Окей рукой (больной человек не сможет выполнить данный тест).
Так как в руке у пациента довольно много различных нервов (лучевой, срединный и т. п.) врач должен дифференцировать воспаление локтевого нерва от невралгии других нервных окончаний и корешков. Для этого больному показана инструментальная диагностика, способная показать не только причину воспаления, но и отличить ее от других болезней.
Так, инструментальная диагностика может в себя включать:
- рентгенография локтевого сустава;
- УЗИ;
- рентгенография предплечья;
- рентгенография лучезапястного сустава;
- компьютерная томография суставов;
- проверка скорости нервной проводимости;
- физическая проверка локтевого сустава;
- магнитно-резонансная томография (МРТ);
- гистологическое исследование.
Лечение
Лечить воспаление локтевого нерва можно амбулаторно, так как данное заболевание не требует стационарного наблюдения, за исключением оперативного вмешательства.
Способы лечения, следующие:
- консервативное;
- хирургическое;
- народное.
Консервативное лечение предполагает использование медикаментозных препаратов, которые, в свою очередь, включают:
- противовоспалительные средства (глюкокортикостероиды, диклофенак, кеторолак);
- обезболивающие (метамизол натрия, анестетические средства);
- антихолинэстеразные препараты (ипидакрин, неостигмин);
- вазоактивные лекарства (никотиновая кислота, пентоксифиллин);
- метаболиты (витамины группы В, альфа — липолиевая кислота).
Наибольший эффект вызывают инъекции указанных выше препаратов, так как увеличивается всасываемость активного вещества.
Кроме того, доктор может прописать компресс с димексидом и холод на болевую зону.
На острой стадии, когда болевой синдром только появился важно произвести двигательную блокаду руки и локтевого сустава, особенно в ночное время.
Больному рекомендована фиксирующая повязка, в большинстве случаев с использованием шины из подручных материалов (игольная спица или крепкая палка).
Дополнением к медикаментозному лечению таблетками назначают физиотерапию, которая в себя включает:
- УВЧ;
- фонофорез;
- магнитотерапия.
Отличным способом для устранения неприятных последствий воспаления (мышечной атрофии) является массаж и электромиостимуляция.
Хирургическое вмешательство (операция) показана в случае отсутствия эффекта от медикаментозных препаратов, наличия гематомы, опухоли, а также в случае развития невропатии туннельного типа.
Виды оперативного вмешательства:
- декомпрессия нерва;
- невролиз;
- удаление спаек;
- транспозиция нерва;
- удаление опухоли;
- удаление рубцов;
- удаление гематомы.
Любая операция, а тем более та, которая проводится на нервах осуществляется под анестезией. Обезболивание может проходить как при помощи общего, так и при помощи местного наркоза.
Вариант оперативного вмешательстваЕстественно, для лечения невропатии локтевого нерва применяются домашние средства, которые в большинстве случаев направлены на устранение болевого симптома.
Прежде чем начать использовать народную медицину, настоятельно рекомендуем обратиться к лечащему врачу за консультацией и получить от него разрешение на применение того или иного рецепта.
Настойка из конского щавеля:
Корни конского щавеля замочить в водке в пропорции 1 к 1. А именно на литровую банку используется полбанки корней и пол-литра водки. Настоять корень не менее 10 дней и применять в виде компресса к больному месту. Эффект усиливается, если компресс делается на ночь.
Мазь из лаврового листа:
Смешать 200 гр растительного масла и 4 ст. л. мелко нарезанного лаврового листа. Настаивать мазь неделю. Втирать полученное средство необходимо в то место, которое болит до прекращения боли.
Компресс из хрена:
Хрен перетирают с сырым картофелем в пропорции 1 к 1 и добавляют в полученную смесь 1 ст. л. меда. Получившуюся смесь заворачивают в плотную ткань и прикладывают к левой или правой руке, в зависимости от локализации болевого синдрома на час. Хрен выступает, как анестетик, а картофель компенсирует его жгучее воздействие.
Упражнения для восстановления рукДополнительно, на этапе восстановления пациенту показаны упражнения лечебной физкультуры (ЛФК), а также занятия на специализированных аппаратах.
Профилактика и прогноз
Прогноз данного заболевания в большинстве случаев благоприятен и не оставляет последствий, в отличие от некоторых других недугов. Однако, важное условие для отсутствия последствий — своевременное лечение.
Вылечить болезнь можно в короткий срок, главное, не затягивать.
Что касается профилактики данной болезни, можно отметить следующие рекомендации:
- избегать чрезмерных физических нагрузок;
- отказ или сокращение монотонных движений в локтевом суставе;
- гимнастика верхних конечностей отлично помогает для предотвращения защемления или воспаления локтевого нерва;
- регулярный прием витаминов;
- раз в полгода (или чаще) посещать массаж;
- следить за своим здоровьем и быть аккуратным, не допускать переломов кости, растяжений или ушибов верхних конечностей;
- регулярно посещать врача, для планового профилактического осмотра.
Итак, невропатия локтевого нерва неопасное, но неприятное заболевание, ход которого сложно предугадать. При появлении симптоматики, напоминающей данный недуг, не стоит затягивать с обращением к врачу. Лечитесь вовремя и не шутите со своим здоровьем, особенно когда дело касается нервной системы.
Источник
Заболевания периферической нервной системы являются в настоящее время социально значимой проблемой. Туннельные невропатии – поражения периферической нервной системы – достаточно часто встречаются в клинической практике [1]. Туннельные невропатии составляют 1/3 от заболеваний периферической нервной системы. В литературе описано более 30 форм туннельных невропатий [2]. Туннельным синдромом (син.: туннельная невропатия, компрессионно-ишемическая невропатия, ловушечная невропатия, капканный синдром) принято обозначать комплекс клинических проявлений (чувствительных, двигательных и трофических), обусловленных сдавлением, ущемлением нерва в узких анатомических пространствах (анатомический туннель). Стенками анатомического туннеля являются естественные анатомические структуры (кости, сухожилия, мышцы), и в норме через туннель свободно проходят периферические нервы и сосуды. Но при определенных патологических условиях канал сужается и возникает нервно-канальный конфликт [3].
На сегодняшний день выявлено множество причин, которые могут привести к развитию компрессионных и компрессионно-ишемических невропатий [4, 5] (табл. 1).
По срокам развития выделяют острые (развиваются в течение от нескольких дней до 4-х недель), подострые (развиваются в течение нескольких недель) и хронические, в т. ч. рецидивирующие (развиваются в течение нескольких месяцев или лет), туннельные невропатии [6].
Основные туннельные невропатии верхних конечностей представлены в таблице 2 [7, 8].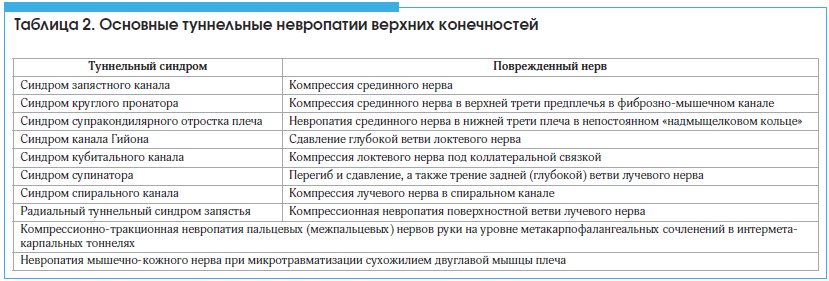
Данные исследований
По нашим данным, среди 68 пациентов, обратившихся с диагнозом «туннельная невропатия», карпальный туннельный синдром имел место в 70,6% случаев (n=48), кубитальный туннельный синдром – в 19,1% (n=13), туннельная невропатия срединного нерва на уровне круглого пронатора – в 4,4% (n=3), синдром ложа Гийона – в 2,9% (n=2), туннельная невропатия глубокой ветви лучевого нерва на уровне аркады Фрозе – в 1,5% (n=1) и компрессионная невропатия срединного нерва в нижней трети плеча – в 1,5% (n=1).
Невропатия срединного нерва и его ветвей: на плече нерв может быть сдавлен шпорой, расположенной на внутренней поверхности плечевой кости на 5–6 см выше медиального надмыщелка плечевой кости. Симптоматика – поражение основного ствола срединного нерва. В верхней трети предплечья срединный нерв может сдавливаться при его прохождении через круглый пронатор.
Туннельный синдром пронатора определяется как сдавление срединного нерва в верхней трети предплечья в фиброзно-мышечном канале, образованном локтевой и плечевой головками круглого пронатора, а также как перегиб и трение нерва при прохождении фиброзной аркады в проксимальной части поверхностного сгибателя пальцев, имеющие место при повторных форсированных пронаторных движениях с одновременным сгибанием пальцев [9–12]. Термин «пронаторный синдром» был впервые использован H. Seyffarth в 1951 г. для описания компрессионной невропатии срединного нерва на проксимальном уровне предплечья [13]. Причиной служит хроническая профессиональная, бытовая или спортивная травма, вызываемая обычно повторяющейся напряженной пронацией предплечья и кисти и сопровождающаяся одновременным напряженным сгибанием пальцев руки (например, при пользовании отверткой, при выжимании белья). Такие алгоритмы движений часто встречаются у музыкантов (пианистов, скрипачей, флейтистов и особенно часто – у гитаристов), стоматологов, спортсменов. Кроме того, пронаторный синдром может быть обусловлен повторяющимся продолжительным давлением на ладонную поверхность верхней трети предплечья. Основная жалоба при пронаторном синдроме – боль в области верхней половины ладонной поверхности предплечья, иррадиирующая дистальнее по предплечью. Боль усиливается при работе и уменьшается или проходит в покое. При пальпации выявляется локальная боль в зоне круглого пронатора (ладонная поверхность верхней трети предплечья), в этой же зоне вызывается симптом Тинеля. Классический пронаторный туннельный синдром представляет собой парестезии по ходу срединного нерва и боль в проксимальном предплечье с минимальной слабостью. Его можно спутать с наиболее часто диагностированным карпальным туннельным синдромом, поскольку клиническая картина может быть очень похожей [14–16]. Отсутствие ночной боли и снижение чувствительности по ходу ладонной кожной ветви срединного нерва могут быть полезны при разграничении этих двух синдромов [11].
Синдром переднего межкостного нерва предплечья. Нерв является чисто двигательным ответвлением срединного нерва и обычно отходит от последнего несколько дистальнее круглого пронатора. Место компрессии переднего межкостного нерва предплечья связано с наличием патологических тканевых масс, локализованных на расстоянии около 6–8 см от наружного надмыщелка на передней поверхности предплечья [17]. Kilon и Nevin (1952) впервые связали случаи изолированного паралича длинного сгибателя большого пальца и наружной части глубокого сгибателя пальцев с поражением переднего межкостного нерва [18]. Идиопатическая невропатия переднего межкостного нерва (синдром Кило – Невина) может быть следствием его хронической травматизации (сгибание труб, ношение сумок, письмо в неудобном положении). Основной симптом при этом – парез длинного сгибателя большого пальца. Кроме того, возникает парез глубокого сгибателя среднего пальца. При этом кисть при сгибании пальцев в кулак имеет характерный вид: дистальные фаланги большого, указательного и среднего пальцев оказываются разогнутыми. Специфичной для синдрома является поза большого и указательного пальца при щипковом захвате: дистальные фаланги находятся в положении разгибания, больной не может указательным и большим пальцем сложить букву «О».
Синдром запястного канала. Карпальный канал образован удерживателем сгибателей, костями и суставами запястья, покрытыми связками [19, 20]. Срединный нерв в запястном канале разветвляется на конечные чувствительные и двигательные нервы, иннервируя преимущественно ладонную поверхность кожи I, II, III и лучевую половину IV пальцев и мышц тенара. Нередко двигательная ветвь срединного нерва к мышце тенара проходит сквозь толщу удерживателя сгибателя. Эта анатомическая особенность может обусловить избирательное выпадение функций мышц тенара, иннервируемых указательной ветвью, при ее сдавлении (чувствительность при этом не нарушается). Распространенность карпального туннельного синдрома варьирует от 1–5% среди населения в целом и до 14,5% среди конкретных профессиональных групп [21–23]. Результаты исследований показывают, что частота карпального туннельного синдрома у женщин составляет 1,5 на 1000 по сравнению с 0,5 на 1000 у мужчин [24]. В Великобритании в 2000 г. ежегодная стандартизованная частота развития карпального туннельного синдрома на 100 000 человек составляла 87,8 для мужчин и 192,8 для женщин [25]. Пик заболеваемости среди женщин приходится на возраст 45 лет – 54 года. Напротив, заболеваемость у мужчин увеличивается с возрастом [26, 27]. Клиническая картина характеризуется преимущественно ночным и утренним болезненным онемением пальцев рук. Чаще онемение локализуется в I, II, III пальцах, иногда во всех [20, 28]. Реже наблюдаются боли в пальцах и кистях, иногда распространяющиеся на предплечья, плечи и даже на шею. У подавляющего числа больных поднятие рук вверх усиливает симптомы болезни, а опущенное положение рук уменьшает их (тест поднятия конечностей – элевационный). Перкуссия ствола срединного нерва пораженной руки на уровне лучезапястного сустава вызывает иррадиирующие в пальцы боли (симптом Тинеля). Часто проявляется положительный симптом Фалена, особенно часто возникают парестезии в среднем пальце. В поздних стадиях выявляется атрофия тенара, ослабевают короткая отводящая мышца и мышца, противопоставляющая большой палец, что проявляется уменьшением силы сдавления между большим и указательным пальцами [29–31].
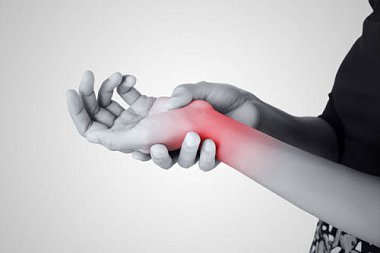
По нашим данным, при обследовании 60 пациентов с электрофизиологическими и клиническими критериями впервые выявленной туннельной невропатии срединных нервов на уровне карпального канала без прямой травмы верхних конечностей в анамнезе односторонний карпальный туннельный синдром наблюдался в 40% (n=24), двусторонний – в 60% (n=36). Средний возраст пациентов составил 43±8,2 года. Достоверные признаки стойкой и эпизодической невропатической боли имели место в 63% (n=38) случаев, из которых в 26% (n=16) отмечались постоянные ощущения невропатической боли и в 36% (n=22) – эпизодические боли. Были выделены 3 группы пациентов: 1-я группа (n=16) – пациенты с клинико-электрофизиологическими критериями карпального туннельного синдрома и симптомами стойкой невропатической боли, возникающей в зоне иннервации срединного нерва; 2-я группа (n=22) – пациенты с карпальным туннельным синдромом и эпизодическими невропатическими болями; 3-я группа (n=22) – пациенты с карпальным туннельным синдромом без признаков невропатической боли, при сохранении онемения и парестезии в зоне чувствительной иннервации срединного нерва. Все пациенты обследовались однократно и не получали специфического местного и общего лечения до обследования (имел место впервые выявленный карпальный туннельный синдром). Среди факторов риска согласно классификации Ю.Э. Берзиньш (1989) [32] выделены общие (системные) и местные факторы (табл. 3). Среди пациентов 1–й группы выявлены в 25% (n=4) случаев воспалительные изменения окружающих тканей (артриты, тендовагиниты), в остальных группах такие случаи не зарегистрированы.
Невропатия локтевого нерва и его ветвей. Есть две потенциальные области, где локтевой нерв может подвергаться сдавлению: в области локтевого сустава и на запястье (канал Гийона).
Кубитальный туннельный синдром – вторая по распространенности компрессионная невропатия верхней конечности [33, 34]. Уровень заболеваемости – 25 случаев на 100 000 человеко-лет [35, 36], и у мужчин встречается в 2 раза чаще, чем у женщин [37]. Многие пациенты становятся нетрудоспособными в связи с болью, парестезиями и мышечной слабостью [38–42], что создает значительную экономическую нагрузку. Компрессия локтевого нерва на уровне локтевого сустава может локализоваться в двух типичных местах: в канале локтевого нерва (кубитальный канал), образованном бороздой локтевого нерва, расположенной позади медиального надмыщелка плеча, и фиброзной пластинкой, натянутой между медиальным надмыщелком плеча и локтевым отростком, и в месте выхода локтевого нерва из кубитального канала, где он сдавливается фиброзной аркой, натянутой между двумя головками локтевого сгибателя запястья [43, 44]. Продолжительное сдавление локтевого нерва, возникающее при длительном постельном режиме (особенно у больных в бессознательном состоянии), нередко приводит к невропатии локтевого нерва в связи со сдавлением его ствола между рукой и краем кровати. Длительное пользование телефоном приводит к дисфункции локтевого нерва. Ранним признаком невропатии являются парестезии, боль или зуд по локтевому краю кисти, в V и локтевой половине IV пальца. Пальпация и перкуссия ствола локтевого нерва на уровне локтевого сустава сопровождаются его болезненностью и парестезиями в зоне иннервации локтевого нерва на кисти. По мере развития болезни возникают двигательные расстройства, проявляющиеся слабостью отведения и приведения V и IV пальцев, типичным положением пальцев рук по типу когтистой кисти, атрофией мышц гипотенара и межкостных мышц, особенно первой межкостной мышцы. В диагностике используют тест Тинеля: при поколачивании молоточком над областью прохождения нерва в области медиального надмыщелка возникает боль в латеральной части плеча, иррадиирующая в безымянный палец и мизинец; тест с резким сгибанием локтя, когда появляются парестезии в безымянном пальце и мизинце; тест Питра, когда, положив руку ладонью на стол, больной не может привести последние два пальца к средней линии и не в состоянии поцарапать стол ногтем мизинца [45, 46].
Синдром ложа Гийона. Jean Casimir Félix Guyon описал этот туннельный синдром запястья в 1861 г. [47]. В подавляющем большинстве случаев синдром ложа Гийона обусловлен хронической профессиональной, бытовой или спортивной травматизацией ладонной ветви локтевого нерва на уровне лучезапястного сустава и кисти: велосипедный (мотоциклетный) паралич, развивающийся от сдавления локтевого нерва ручками руля, давление рабочими инструментами, длительное пользование костылем. Другими причинами туннельного синдрома Гийона являются анатомические аномалии, ревматоидный артрит, мышечные аномалии, опухоли, патология локтевого нерва, беременность и др. [48‒56]. Синдром Гийона проявляется болью и парестезиями в зоне иннервации ладонной ветви локтевого нерва, слабостью приведения и отведения V и IV пальцев кисти. В поздней стадии болезни возникает атрофия гипотенара и межкостных мышц (рис. 1). При ущемлении ладонной ветви локтевого нерва в ложе Гийона, в отличие от компрессии локтевого нерва на уровне локтевого сустава, сохраняется чувствительность в зоне иннервации тыльной ветви локтевого нерва на локтевой половине тыльной поверхности кисти [57, 58]. 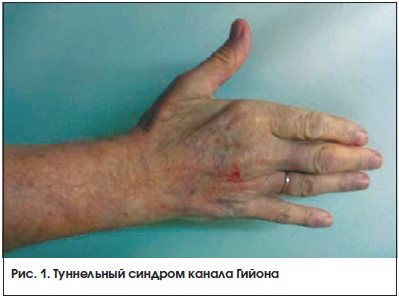
Лечение
Лечение туннельного синдрома канала Гийона может быть консервативным и хирургическим. В основе лечения туннельных синдромов лежит консервативная терапия, направленная на декомпрессию нервного ствола и восстановление его функций. Патогенетическая терапия включает применение дегидратирующих препаратов, лекарственных средств, улучшающих микроциркуляцию в периферических сосудах, препаратов для усиления регенерации нервных волокон и улучшения проведения возбуждения в нервно-мышечных синапсах [59]. Также применяются физиотерапевтические методы, акупунктура, лечебная физкультура. Как правило, пациенты с мягкими симптомами, недлительным течением заболевания выбирают консервативные методы, такие как шинирование, глюкокортикостероиды, модификация двигательной активности, нестероидные противовоспалительные препараты (НПВП), диуретики, витамины группы B, анальгетики (габапентин), венотоники, нейрометаболические средства (препараты альфа-липоевой кислоты), антигипоксанты, антиоксиданты и др. Радикальный метод лечения туннельных невропатий – оперативное вмешательство (рассекаются окружающие нерв ткани, проводится пластика канала) – проводится при неэффективности консервативных методов, наличии грубых неврологических нарушений, быстром прогрессировании симптоматики, частых рецидивах [31, 60–62].
Первая и принципиально важная задача, стоящая перед врачом, – максимально быстрое и эффективное купирование боли. НПВП являются препаратами выбора при необходимости обезболивания. Нимесулид (Найз®) – широко применяемый препарат из группы НПВП. Молекула нимесулида обладает «щелочными» свойствами, что затрудняет ее проникновение в слизистую верхних отделов желудочно-кишечного тракта (ЖКТ), существенно снижая вероятность контактного раздражения. С другой стороны, благодаря своим химическим свойствам нимесулид может легко проникать и накапливаться в очагах воспаления (например, в воспаленном суставе) в концентрации, большей, чем в плазме крови [63, 64]. Данные о лучшей переносимости нимесулида по сравнению с другими НПВП получены в ряде исследований. F. Bradbury оценил частоту осложнений со стороны ЖКТ при использовании в реальной клинической практике диклофенака (n=3553), нимесулида (n=3807) и ибупрофена (n=1470). Большая часть больных (77,8%) получали НПВП не более 14 дней. Оказалось, что суммарная частота гастроинтестинальных осложнений при использовании нимесулида не отличалась от таковой при применении ибупрофена (8,1 и 8,6%), но была существенно меньше в сравнении с диклофенаком (2,1%; р<0,05) [65]. А. Conforti A. et al. оценили число сообщений о серьезных нежелательных эффектах, связанных с приемом различных НПВП. В ходе этого исследования было проанализировано 10 608 подобных сообщений. Согласно полученным данным, нимесулид вызывал серьезные осложнения со стороны ЖКТ в 2 раза реже, чем иные НПВП. Число осложнений, связанных с этим препаратом, составило 10,4%, в то время как с диклофенаком – 21,2%, кетопрофеном – 21,7%, пироксикамом – 18,6% [66].
Таким образом, нимесулид (Найз®) – препарат с весьма благоприятным сочетанием анальгетического, противовоспалительного действия и хорошей переносимости. Риск развития побочных эффектов при длительном использовании нимесулида суммарно ниже, чем при применении традиционных (неселективных) НПВП. Поэтому нимесулид представляется препаратом выбора лечения различных болевых синдромов. Важнейшим фактором, определяющим целесообразность использования препарата Найз® в нашей стране, служит финансовая доступность, что имеет принципиальное значение при длительном применении НПВП для социально незащищенных групп пациентов.
Весьма эффективным и приемлемым для большинства видов туннельных невропатий методом лечения является блокада с введением анестетика (новокаина) и гормона (гидрокортизона) в область ущемления. Эффективным способом уменьшения боли и воспаления является электрофорез, фонофорез с димексидом и другими анестетиками.
К хирургическому лечению обычно прибегают, когда исчерпаны другие возможности оказания помощи пациенту. В то же время по определенным показаниям целесообразно сразу предложить пациенту хирургическое лечение. Хирургическое вмешательство обычно заключается в освобождении нерва от сдавления, «реконструкции туннеля».
Источник
