Невропатический синдром что это такое

Невропатия – недуг, для которого характерно дегенеративно-дистрофическое поражение нервных волокон. При данном заболевании поражаются не только периферические нервы, но и черепно-мозговые. Зачастую наблюдается воспаление какого-либо одного нерва, в таких случаях это расстройство носит название мононевропатия, а при одновременном воздействии на несколько нервов – полиневропатия. Частота проявления зависит от причин возникновения.
Онлайн консультация по заболеванию «Невропатия».
Задайте бесплатно вопрос специалистам: Невролог.
Наиболее распространённой считается диабетическая невропатия, поскольку она встречается в более чем половине случаев. На втором месте по значимости алкогольная невропатия — её характерной чертой является то, что она развивается без проявления симптомов. Остальные виды невропатии встречаются в равной степени, но наиболее редким видом недуга является невропатия лицевого нерва.
Любой тип заболевания диагностируется при помощи проведения аппаратного обследования пациента, например, УЗИ или КТ, а также определяется по результатам осмотра невролога. Основными принципами лечения являются применение физиотерапии и назначение лекарственных препаратов.
Этиология
Причин проявления недуга довольно много, поэтому они делятся на две большие группы – внешние и внутренние. К причинам, которые возникли в самом организме, можно отнести:
- сахарный диабет – на фоне данного недуга в большинстве случаев развивается периферическая невропатия, т. е. происходит поражение нервов, передающих сигналы из спинного или головного мозга;
- патологии эндокринной системы;
- недостаток в организме витаминов, в особенности тех, которые входят в группу В, поскольку именно они имеют важное значение в обменных процессах нервных тканей. Довольно часто становится причиной выражения невропатии лицевого нерва;
- аутоиммунные расстройства, например, синдром Гийена-Барре;
- рассеянный склероз;
- заболевания, которые оказывают негативное воздействие на оболочку нерва – миелин. Проявляются они такими симптомами, как повышенная слабость, нарушение походки. Без своевременного лечения могут привести к параличу;
- ревматоидный артрит. Может быть как самостоятельным нарушением, так и стать последствием от склеродермии, которая также приводит к невропатии.
К внешним причинам, обуславливающим появление данного расстройства, относят:
- злоупотребление спиртными напитками. Алкоголизм патологически влияет на весь организм человека, включая внутренние органы и системы. Закономерно, что его длительное употребление доставляет вред нервам. По этой причине чаще всего появляется невропатия нижних конечностей;
- широкий спектр травм – даже сильный удар может негативно воздействовать на нерв, что приведёт к его повреждению. Зачастую именно это становится главным фактором возникновения невропатии седалищного и локтевого нерва и верхних конечностей;
- интоксикации организма различными химическими элементами. Как правило, токсические вещества оказывают прямое воздействие на нервы;
- инфекционные процессы – тот или иной вид невропатии выражается на фоне перенесённой инфекции, например, ВИЧ или дифтерии.
Нередко причиной возникновения данного расстройства является наследственный фактор. В этом случае недуг развивается самостоятельно, без какого-либо болезнетворного воздействия.
Разновидности
В зависимости от того, что послужило фактором для проявления недуга, и места его локализации, заболевание делится на несколько видов:
- невропатия лучевого нерва – благоприятным фактором может служить так называемый «сонный паралич», т. е. сдавливание нерва из-за неправильного положения кисти руки. Зачастую возникает у людей, употребляющих в больших количествах спиртные напитки или наркотические вещества. А также прогрессирует при переломах кисти, бурсите, артрите или синовите;
- поражение нижних конечностей – выражается в основном на фоне сильного переохлаждения, выполнения тяжёлых физических упражнений или нагрузок, онкологических новообразований в области таза, длительном применении некоторых медикаментов;
- невропатия седалищного нерва – появляется из-за сильного травмирования нерва. Это возможно при переломах бедра или тазовых костей, огнестрельном или резаном ранении, раковой опухоли, межпозвоночной грыже и других патологиях позвоночника;
- невропатия локтевого нерва – возникает непосредственно при травматизации данной области или при бурсите;
- невропатия серединного нерва – помимо переломов и растяжений, такой тип болезни появляется при сахарном диабете, развитии новообразований, подагре или ревматизме, а также при туннельном синдроме;
- невропатия малоберцового нерва – причинами считаются ушибы, вывихи и другие повреждения, а также некоторые заболевания, такие как интоксикации, патологии позвоночника, в частности его искривления, туннельный синдром, а также ношение неудобной обуви, которая не подходит по размеру или чересчур узкая;
- невропатия лицевого нерва – обусловлена наличием новообразований, вирусных заболеваний, длительным воздействием холодных температур, черепно-мозговыми травмами, последствиями после посещения стоматолога, депрессивным состоянием, наследственными недугами, беременностью или родами, аневризмой. В некоторых случаях её именуют как компрессионно-ишемическая невропатия;
- невропатия тройничного нерва – характеризуется поражением нервных окончаний дёсен, верхней и нижней губы, подбородка. Причинами становятся – осложнённое протекание родов, челюстно-лицевые операции, ношение зубного протеза, наследственность;
- туннельная невропатия – выражается на фоне передавливания нерва в костно-мышечных каналах.

Невропатия срединного нерва
В зависимости от распространения патологического процесса и количества поражённых нервов, расстройство носит название:
- мононевропатия – поражается только один нерв, например, лицевой, локтевой и т. д.;
- полиневропатия – патология воздействует на несколько нервов;
- периферическая невропатия – в болезнетворный процесс вовлекаются только те нервы, которые отвечают за передачу сигнала от головного или спинного мозга.
Симптомы
Поскольку типов заболевания довольно много, то и проявляться они будут разными симптомами. Таким образом, признаками компрессионно-ишемической невропатии являются:
- паралич мышц одной стороны лица. По непонятным причинам чаще всего поражаются нервы правой стороны;
- ярко выраженная асимметрия лица;
- появление болей в ушах;
- снижение остроты слуха;
- повышенная слезоточивость или, наоборот, сухость глаз;
- перемена вкусовых предпочтений;
- при зажмуривании глаз, находящийся с поражённой стороны лица не закрывается;
- вытекание жидкости из ротовой полости;
- невозможность совершать жевательные движения;
- искривление верхней и нижней губы.

Невропатия лицевого нерва
Симптомами диабетической невропатии являются:
- онемение и жжение кожного покрова по всему телу, что приводит к нарушениям чувствительности;
- шаткость походки;
- быстроразвивающаяся слабость организма;
- повышенное потоотделение во время употребления пищи или во сне;
- нарушения функционирования органов ЖКТ – диарея, запоры, тошнота и рвота, вздутие и метеоризм;
- сексуальные расстройства – отсутствие эрекции и сухость влагалища;
- болезненность и дискомфорт при вращении глазными яблоками.
Алкогольная невропатия будет проявляться в:
- резком возникновении болезненности в нижних конечностях, которая также неожиданно прекращается;
- онемении рук и ног;
- возникновении судорог в икрах в ночное время;
- отёчности;
- покраснении кожных покровов ног;
- затруднении или невозможности выполнения двигательных функций;
- нарушении речевой деятельности.
Невропатия нижних конечностей проявляется такими симптомами:
- жжением и онемением;
- сильной отёчностью;
- судорогами в любое время суток;
- частичным параличом;
- трудностями при ходьбе.
Характерными признаками невропатии седалищного нерва считаются:
- локализация болезненных ощущений в области ягодиц, с распространением на бедра. Иногда боль настолько интенсивна, что человек не может самостоятельно передвигаться;
- мышечная слабость;
- снижение чувствительности в голени и стопах;
- похолодание кончиков пальцев ног.
Основные симптомы невропатии локтевого нерва:
- слабость кисти, иногда развивается до такой степени, что человек не может выполнять простейшие функции, например, держать столовые приборы;
- полное онемение мизинца и частичное безымянного пальца;
- болезненность в промежутке от кисти до локтя.
Проявления невропатии лучевого нерва:
- локализация боли и дискомфорта в подмышках, нередко переходящие в плечо и лопатки;
- нарушения сгибательных функций кисти и пальцев;
- онемение мизинца, безымянного и среднего пальцев.
К симптомам невропатии серединного нерва относят:
- ярко выраженную боль начиная от предплечья и заканчивая пальцами поражённой верхней конечности;
- невозможность соединить пальцы в кулак;
- мышечная слабость;
- онемение кисти.
Невропатия малоберцового нерва выражается следующими признаками:
- нарушением разгибания стопы и пальцев ног. Это заметно тем, что во время ходьбы человек сильно сгибает ноги в колене, чтобы не зацепить носком поверхность;
- нарушение чувствительности;
- болезненность в голени и стопе;
- невозможность перенесения опор на пятки.

Невропатия малоберцового нерва
Главными проявлениями периферической невропатии являются такие симптомы, как боль и слабость мышц верхних и нижних конечностей.
Диагностика
Основным диагностическим мероприятием при невропатии любого типа является неврологический осмотр. Дополнительно назначают анализы и аппаратные исследования.
Неврологический осмотр состоит из:
- опроса пациента по поводу возможных причин возникновения, перенесённых ранее заболеваний, а также о времени проявления первых симптомов;
- непосредственного осмотра, во время которого специалист определяет степень заболевания, опираясь на невозможность выполнения пациентом того или иного действия;
- анализа крови – осуществляется для выявления аутоиммунных заболеваний, а также воспалительных или инфекционных процессов, которые могли способствовать возникновению недуга;
- УЗИ и КТ всего тела или поражённой части;
- рентгенография с применением контрастного вещества;
- ЯМР;
- электромиография – для этого в поражённый нерв вводят небольшие электроды. Проводят это для регистрации активности мышц.
После получения всех результатов обследований, специалист назначает индивидуальную и наиболее эффективную тактику лечения.
Лечение
Основная задача терапии – устранить болевые и дискомфортные проявления заболевания, а также ликвидировать вызвавшие его недуги. Медикаментозное лечение включает в себя назначение:
- кортикостероидов, снимающих воспаление;
- противовирусных препаратов;
- лекарств, устраняющих болезненные спазмы;
- седативных веществ;
- препаратов, направленных на улучшение нервной проходимости;
- инъекций витаминов.
Но основной результат в лечении невропатий несёт в себе физиотерапия, включающая в себя:
- курсы лечебных массажей;
- прогревания;
- электрофорез;
- упражнения ЛФК;
- лечение током и магнитным полем;
- иглоукалывания;
- водолечение.
Для лечения диабетической невропатии необходимо держать под контролем уровень сахара в крови до конца жизни. Других способов устранения такого типа расстройства не существует. При алкогольной форме необходимо полностью отказаться от спиртных напитков, а для восстановления организма рекомендуют разнообразить рацион питания.
Хирургические операции применяются крайне редко, только в тех случаях, когда необходимо сшивать повреждённый нерв.
Профилактика
Профилактические мероприятия при невропатии включают в себя:
- обогащение витаминами и питательными элементами рациона питания;
- укрепление иммунитета;
- ведение здорового образа жизни;
- регулярно заниматься физическими упражнениями;
- пешие прогулки;
- ограничение от стрессовых ситуаций;
- прохождения курсов лечебного массажа и гимнастики;
- профилактические осмотры в клинике несколько раз в год.
Кроме этого, необходимо своевременно лечить заболевания, которые могут вызвать данное расстройство.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Читать нас на Яндекс.Дзен
Заболевания со схожими симптомами:
Диабетическая полинейропатия проявляется как осложнение сахарного диабета. Основывается недуг на повреждении нервной системы больного. Зачастую недуг формируется у людей через 15–20 лет после того, как развился сахарный диабет. Частота прогрессирования недуга до осложнённой стадии составляет 40–60%. Заболевание может проявиться у людей как с 1 типом болезни, так и со 2.
…
Альдостеронизм – патологический процесс в эндокринной системе, чаще всего вторичного характера. В большинстве случаев патология обусловлена опухолевым процессом в коре надпочечников, но не исключаются и другие этиологические факторы.
…
Аневризма сосудов головного мозга (также называется внутричерепной аневризмой) представляется как небольшое аномальное образование в сосудах мозга. Это уплотнение может активно увеличиваться за счёт наполнения кровью. До своего разрыва такая выпуклость не несёт опасности или вреда. Она лишь оказывает незначительное давление на ткани органа.
…
Астма (совпадающих симптомов: 4 из 20)
Астма — хроническое заболевание, которое характеризуется кратковременными приступами удушья, обусловленное спазмами в бронхах и отёком слизистой оболочки. Определённой группы риска и возрастных ограничений эта болезнь не имеет. Но, как показывает медицинская практика, женщины болеют астмой в 2 раза чаще. По официальным данным, на сегодня в мире проживает более 300 миллионов людей, больных астмой. Первые симптомы болезни проявляются чаще всего в детском возрасте. Люди пожилого возраста переносят заболевание намного сложнее.
…
Болезнь Крейтцфельдта – Якоба ‒ это прионное заболевание, которое входит в группу трансмиссивных нейродегенеративных прионных патологий. Прионами называют инфекционные белки, именно они и являются основными возбудителями данного недуга. Они имеют возможность перерождать здоровый белок в зараженный. Таким образом происходит заражение организма.
…
Источник
Над статьей доктора
Алексеевича Г. В.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина
Дата публикации 11 марта 2020Обновлено 11 марта 2020
Определение болезни. Причины заболевания
Невропатия (нейропатия) — повреждение одного или нескольких нервов периферической нервной системы. К ней относятся черепные и спинальные нервы, а также нервы и сплетения вегетативной нервной системы/> [2][3]. Невропатия проявляется нарушением чувствительности, болью в поражённом участке, судорогами, мышечной слабостью и затруднением движений. Выделяют две основные группы невропатий:
- мононевропатия — повреждение отдельного нерва, например срединного.
- полинейропатия — множественные повреждения нервов при диабетической полинейропатии, диффузной нейропатии, полирадикулопатии, плексопатии.
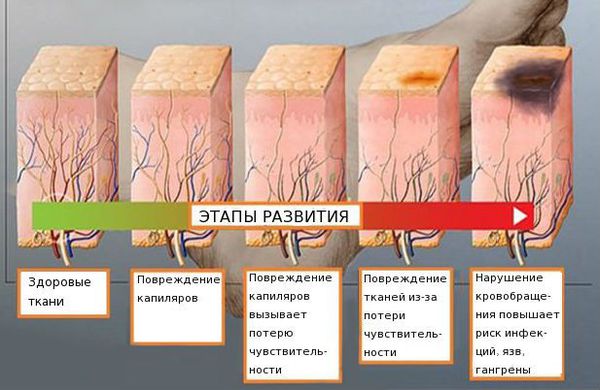
Распространённость нейропатии среди населения составляет 2-7 %. Риск развития заболевания увеличивается с возрастом: в 40 лет патология встречается в 15 % случаев [4][5][6].
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
- Сахарный диабет — невропатией страдает более 70 % пациентов [22].
- Химиотерапия. При лечении токсичными препаратами патология развивается в 15-23 % случаев. Выраженность невропатии зависит от дозы препарата и продолжительности курса лечения [7].
- Васкулит (воспаление кровеносных сосудов). При повреждении отдельных нервов нейропатия бывает первым проявлением васкулита. Но может возникать и при комплексном поражении органов. При системном васкулите нейропатия поражает 60-70 % пациентов. Средний возраст — 58-62 года. Женщины заболевают чаще, чем мужчины [8].
- ВИЧ-инфекция. Распространённость нейропатии среди ВИЧ-инфицированных возросла с 13 % в 1993 году до 42 % в 2006 году. Вероятно, это связано с применяемыми антиретровирусными препаратами.
- Гепатит С. Как и в случае с ВИЧ, к нейропатии приводит приём токсичных для нервной ткани лекарств. Исследование, проведённое во Франции, выявило развитие сенсорной и моторной невропатии у 10 % больных гепатитом С.
- Поражение кишечника в 10 % случаев приводит к центральным и периферическим нарушениям нервной системы.
- Варикозное расширение вен нижних конечностей. Заболевание осложняется нейропатией из-за нарушения кровоснабжения нервной ткани.
- Хроническая почечная недостаточность — в 70 % случаев приводит к нейропатии.
- Ожирение [6][9][10][11][12][13].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9][14][15][16][17]:
- Двигательные нарушения, слабость мышц. Пациент с трудом выполняет действия, связанные с мелкой моторикой, например застёгивание пуговиц. Возникают проблемы с ходьбой — больной может упасть из-за слабости мышц стопы.
- Сенсорные нарушения — онемение, повышенная тактильная чувствительность, резкая стреляющая боль, подобная удару электрическим током.
- Снижение и выпадение сухожильных рефлексов. Появляются трудности при выполнении повседневных действий, таких как надевание одежды, перемещение предметов.
- Расстройства сердечно-сосудистой системы. Выражается в нестабильности артериального давления и его снижении при резком вставании, проявляется головокружением и потемнением в глазах .
- Расстройства желудочно-кишечного тракта — запоры и кишечная непроходимость, вызванные ухудшением тонуса мышц кишечника.
- Боли в кистях и стопах.
- Нарушение равновесия и координации движений.
- Повышенная потливость.
- Задержка мочеиспускания.
- Сексуальная дисфункция.
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
- невропатия зрительного нерва (оптическая нейропатия) приводит к нечёткости, затуманенности зрения, нарушению цветового восприятия, слепоте;
- поражение глазодвигательного нерва проявляется опущением верхнего века и параличом глазных мышц;
- патология отводящего нерва вызывает сходящееся косоглазие, опущение верхнего века, двоение в глазах;
- лицевого нерва — паралич мимических мышц;
- преддверно-улиткового (слухового нерва) — потерю слуха;
- языкоглоточного нерва — нарушение подвижности языка;
- гортанного нерва — дыхательную недостаточность [15].
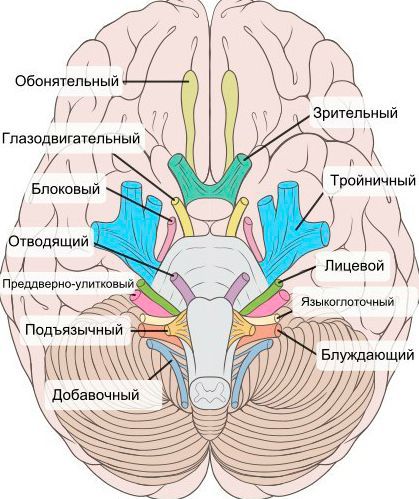
На начальных стадиях двигательные расстройства могут не проявляться. Но в дальнейшем нейропатия значительно ограничивает физическую активность пациента [5][7][16][17].
Для повреждения периферической нервной системы характерны основные синдромы:
- Поражение переднего корешка спинного мозга — приводит к ослаблению или параличу мышц. Возможны судороги и подёргивания.
- Поражение заднего корешка спинного мозга — проявляется повышенной тактильной чувствительностью, жжением, нарушением спинальных рефлексов, болью в области поражения.
- Поражение межпозвоночного узла — вызывает жжение, покалывание, снижение болевого порога, интенсивные жгучие боли, обострение герпесвирусной инфекции.
- Поражение спинального нерва — приводит к расстройствам чувствительности и двигательным нарушениям.
- Поражение сплетения периферических нервов — вызывает боль, но менее интенсивную, чем при повреждении корешков [16].
Патогенез невропатии
К нейропатии могут приводить нарушения обмена веществ и иммунной системы, генетические факторы, инфекционное и токсическое воздействие [1].
Развитие заболевания при обменных нарушениях, например при сахарном диабете, вызвано чрезмерным накоплением глюкозы в клетке. Гипергликемия приводит к отложению в нервных клетках продукта обмена — сорбитола. Избыток сорбитола нарушает функции клеток периферических нервов. При этом уменьшается выработка мио-инозитола — соединения, влияющего на передачу сигналов в мозге и защиту нервных клеток от повреждения. Всё это приводит к ухудшению регенеративных способностей нервной ткани и снижению её проводимости [9].
В развитии нейропатии важная роль принадлежит митохондриям (органеллам, обеспечивающих клетку энергией). Они повреждаются при гипергликемии и приёме противоопухолевых препаратов: паклитаксела, бортезомиба, оксалиплатина. Эти лекарства влияют и на другие внутриклеточные структуры (например микротрубочки, поддерживающие форму клетки), негативно воздействуют на клеточные процессы и в результате активируют запрограммированную гибель нейронов [9][15][18]. Схожие нарушения возникают и у ВИЧ-инфицированных пациентов, принимающих антиретровирусные препараты [9][15].
Классификация и стадии развития невропатии
Попытки систематизировать различные виды нейропатии предпринимались многократно как отечественными, так и зарубежными авторами. Но ни одна из классификаций не удовлетворяет всем потребностям клиницистов. Это связано с тем, что к развитию заболевания приводит множество сложных и до конца не изученных факторов [16].
По одной из классификаций, нейропатии разделяют на следующие группы:[19]
I. Мононевропатии (поражение одного нерва).
- Травматические мононевропатии — возникают при травмах, ранениях, электротравмах, химических повреждениях.
- Туннельные синдромы — это ущемление нерва при длительном сдавлении и травматизации в костно-мышечных каналах. К ним относятся: синдром карпального канала (сдавление нерва в области запястья), пронаторный синдром (поражение нерва в плече), синдром кубитального канала (в локте), синдром тарзального канала (сдавление большеберцового нерва), синдром ложа Гийона (сдавление глубокой ветви локтевого нерва) и др.
II. Множественные нейропатии (поражение нескольких отдельных нервов).
- Моторная мультифокальная нейропатия с блоками проведения — аутоиммунное заболевание, проявляющееся слабостью мышц стоп и кистей.
- Моторно-сенсорная невропатия с блоками проведения — вызывает поражение не только моторных, но и сенсорных волокон.
- Множественная невропатия при васкулитах.
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
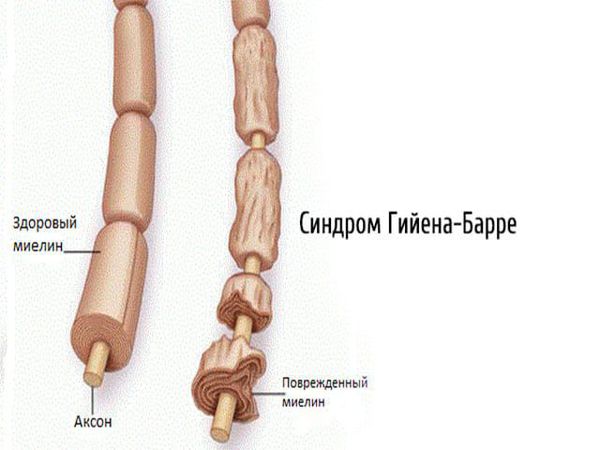
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
- Оксалиплатин — крайне нейротоксичное средство. Развитие острой нейропатии возникает в 90 % случаев, а хронической — в 50 %. Приём оксалиплатина приводит к жжению, покалыванию, онемению рук, ног и области вокруг рта.
- Таксен (Палитаксел, Доцетаксел) — вызывает нарушение чувствительности, слабость и боль в мышцах, возможны редкие вегетативные симптомы.
- Препараты на основе алкалоидов барвинка (Винбластин, Винорелбин, Виндезин, Винкристин) — нарушают функции мочевого пузыря и кишечника, влияют на чувствительность в руках и ногах, ухудшают мелкую моторику, приводят к мышечной слабости и резкому снижению артериального давления.
- Бортезомиб — нарушает чувствительность, приводит к боли и вегетативным симптомам.
- Иммуномодулирующие препараты (Талидомид) — провоцирует сенсорные нарушения, преимущественно в нижних конечностях, лёгкие двигательные, желудочно-кишечные и сердечно-сосудистые расстройства [15][16][18].
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
- Аксональные — вовлечены нервы с наиболее длинными отростками (аксонами), к ним относится большинство токсических полинейропатий, аксональный тип наследственной моторно-сенсорной полинейропатии. Характеризуются мышечными атрофиями.
- Демиелинизирующие — вызваны разрушением миелиновой оболочки, окружающей отростки нервных клеток. Проявляются выпадением сухожильных рефлексов, развитием мышечной слабости без мышечных атрофий [19].
Осложнения невропатии
Зачастую нейропатия уже является осложнением какого-либо заболевания, например сахарного диабета. У некоторых пациентов, страдающих диабетом, может развиваться диабетическая амиотрофия — асимметричное поражение проксимальных (близких к туловищу) отделов ног с развитием болей и слабости в мышцах [16][17][19].
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Неврологи используют различные шкалы для оценки тяжести нейропатии. Универсального опросника, соответствующего всем потребностям клиницистов, не существует. Это связано с различным прогнозом, проявлениями и причинами нейропатии [21].
Во время обследования оценивают проводимость нерва, учитывая временную динамику [17]. Для диагностики применяют следующие методы:
- Электромиография (ЭМГ) — регистрация электрической активности в мышце при её сокращении. Позволяет определить характер двигательных расстройств, уточняет степень разрушения нерва и выявляет заболевание до появления симптомов. ЭМГ позволяет провести дифференциальную диагностику невропатии с миастенией, миотонией, миоплегией, полимиозитом [16][17].
- Электронейромиография (ЭНМГ) — оценивает прохождение импульса по нервному волокну. ЭНМГ поможет не только выявить расположение поражённых участков, но и определить момент начала патологического процесса [17].
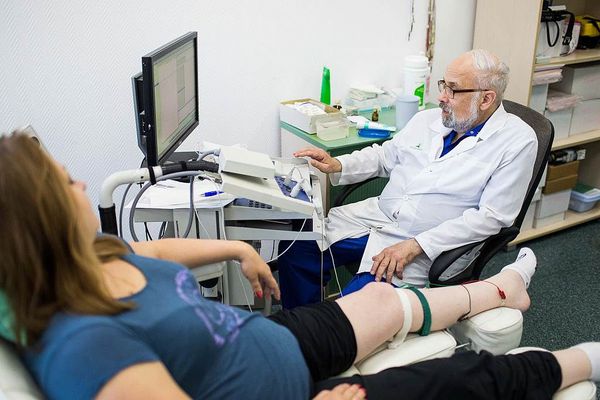
- УЗИ — распространённый метод визуализации периферических нервов. Ультразвук поможет выявить нарушения, которые незаметны при электродиагностике. Оценивается изменение диаметра нерва, непрерывность и ухудшение звукопроводимости. УЗИ позволяет обнаружить опухоли периферических нервов, травматические невромы, разрывы, воспаление, демиелинизирующие процессы.
- МРТ — визуализирует нервы и структуру мягких тканей, выявляет злокачественные опухоли и предоставляет информацию о мышечной атрофии и поражении нервов. МРТ выявляет повреждение нерва в областях, которые трудно исследовать при помощи электродиагностики или ультразвука.
Согласно статистике, УЗИ выявляет мононевропатии или плечевые плексопатии чаще, чем МРТ [20].
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
- Метаболические нейропатии, в частности диабетическую нейропатию лечат препаратами альфа-липоевой кислоты. Перспективный препарат для терапии диабетических невропатий — канитин. Однако основное лечение при сахарном диабете заключается в контроле уровня глюкозы [6].
- При комплексной терапии применяют препараты с витаминами. Высокие дозы принимают не более месяца.
- При возникновении болевого синдрома используют противосудорожные препараты, трициклические антидепрессанты. Их противоболевое действие связано с блокированием болевого импульса в головном мозге и устранением болевой «памяти». К физическим методам воздействия относят магнитотерапию, лазеротерапию, электрофорез с прозерином, элетростимуляцию ослабленных мышц, иглотерапию [17][16].
- Для лечения хронической демиелинизирующей полирадикулониейропатии применяют иммуносупрессивные препараты. Иногда при терапии на первый план выходит уменьшение боли.
- При синдроме Гийена — Барре необходима госпитализация в многопрофильную больницу с отделением реанимации и интенсивной терапии, в тяжёлых случаях — вентиляция лёгких, мониторинг ЭКГ и артериального давления, введение гепарина для предупреждения тромбоза глубоких вен и лёгочной эмболии. При выраженных болях вводят опиоидные анальгетики, антиконвульсанты, проводят лечебную физкультуру, организуют рациональное (зондовое) питание. Патогенетическая терапия включает использование плазмафереза, введение иммуноглобулинов, кортикостероидную терапию. При синдроме Гийена — Барре иммунотерапия ускоряет выздоровление, но не влияет на окончательный прогноз [16][17].
- Для достижения долгосрочной ремиссии при системном васкулите, не связанном с вирусами, применяют кортикостероиды и циклофосфамид. Продолжительность терапии кортикостероидами может быть более двух лет [1][17].
- Лечение нейропатий, вызванных приёмом противоопухолевых препаратов, является сложной задачей. Общепризнанной профилактической или лечебной стратегии до сих пор не существует [15][18].
Прогноз. Профилактика
Невропатия зачастую развивается достаточно медленно. Пациенты сообщают о неврологических проявлениях врачу спустя годы после её формирования. О симптомах симметричной полинейропатии лечащий врач узнаёт в среднем через 39 месяцев. В таком случае лечение может быть запоздалым, а повреждение нерва необратимым [5].
При синдроме Гийена — Барре прогноз ухудшают пожилой возраст, быстрое развитие заболевания, потеря аксонов. Восстановление может занять несколько месяцев и быть неполным. Приблизительно у 15 % пациентов с синдромом Гийена — Барре сохраняются остаточные параличи [16][17].
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Прогноз после травмы периферической нервной системы плохой. При повреждении эндоневральной трубки (внешнего слоя соединительной ткани, окружающей периферические нервы) пациенты редко восстанавливаются полностью [17].
После терапии противоопухолевыми средствами нейропатия может сохраняться несколько лет [18]. Обратимость патологии остаётся под вопросом, особенно при приёме противораковых препаратов на основе платины и таксанов. Для уменьшения тяжести симптомов онкологи могут снизить дозировку или прекратить применение нейротоксических противоопухолевых препаратов [15][18].
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Источник
