Нет носовой кости синдром дауна

Признаки синдрома Дауна более десяти лет диагностируются врачами на раннем сроке беременности. Первичное скрининговое исследование включает в себя УЗИ и биохимический анализ крови. Процедура проводится не менее 3-х раз за беременность и сводит вероятность рождения ребенка с синдромом Дауна к низкому проценту.
Что это за заболевание у плода?
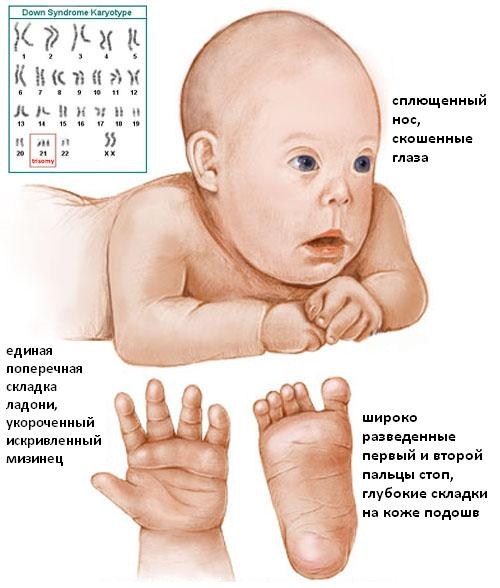
Под этим термином понимают нарушение генетического порядка в виде наличия лишней хромосомы в 21-й паре. Второе наименование этого заболевания – трисомия по двадцать первой паре хромосом. Согласно статистике, недуг у плода встречается примерно 1:800 случаям, причем между мальчиками и девочками заболевание распределяется одинаково. На возникновение патологии не влияет расовая и национальная принадлежность.
Причины возникновения хромосомного заболевания и характер его протекания пока до конца учеными медиками не изучены. Врачи предполагают, что при трисомии 21-й хромосомы клетки, полученные от родителей, не расходятся во время деления.
Считается, что риск рождения ребенка с отклонением выше в следующих случаях:
- Возраста матери на момент беременности — меньше 18 лет или больше 35 лет;
- Возраст отца — более 42 лет.
Остальные эндогенные причины, в том числе наследственного характера, пока не нашли достаточного подтверждения.
Дети с отклонением в 100% случаев имеют сопутствующие заболевания в виде пороков сердца, эндокринной системы, проблемы со зрением, слухом, иммунитетом. Они отстают в умственном и физическом развитии от сверстников.
Некоторые из сопутствующих пороков развития выявляют у детей на первом УЗИ-скрининге, например, дефект межжелудочковой перегородки сердца. На втором УЗИ признаки болезни могут проявиться в виде первичной пиелоэктазии (расширении почечных лоханок), кист сосудов головного мозга, проблемами со скелетом.
Риск рождения ребенка с отклонением
Если подтвердились результаты хромосомного заболевания у плода, то родителям, в особенности, матери, приходится решать, оставлять ребенка или прерывать беременность. Возможность сделать медикаментозное прерывание беременности есть только до 22 недель.
Нужно принять во внимание, что прогноз продолжительности жизни у такого малыша благоприятный, такие люди подчас доживают до 50 лет. Но дети с недугом это — серьезная нагрузка на будущих родителей, потому что они нуждаются в продолжительных коррекционных занятиях, специальных программах развития. Из-за наличия сопутствующих заболеваний дети должны 50–80% времени находиться под наблюдением врачей из-за риска развития обострения.
Комбинированный скрининг, который включает УЗИ и анализ на отклонение матерей, входящих в группу риска, делают в первый триместр на сроке беременности в 11–13 недель.
Перинатальный скрининг УЗИ второго триместра выявляет заболевание в 60–90% случаев. Трехмерное УЗИ в этом триместре повышает шансы в несколько раз.
Риски хромосомных заболеваний принято маркировать как высокие, средние и низкие. Высоким считается риск 1:200, низким 1:3001. Врачи в праве направить на дополнительное УЗИ при высоком и среднем риске.
Какие признаки у недуга?
Объективными маркерами, выявляемыми УЗИ диагностикой и указывающими на большой риск рождения ребенка с синдромом Дауна, являются:
- Толщина воротникового пространства (ТВП). Воротниковая область — кожная складка на задней стороне шеи малыша. В ней находится некоторое количество жидкости, но в случае трисомии по 21-й хромосоме объем жидкости превышен. При проведении обследования в период с 10 по 14 неделю беременности ширина складки составляет в норме 0,8–2,8 мм. Для точной диагностики УЗИ крайне важен срок беременности, потому что ТВП растет с возрастом ребенка. На мониторе УЗИ складка видна как белая линия, а жидкость черного цвета.
- Состояние носовой кости. Дети с синдромом Дауна имеют укороченные кости носа. Негативный симптом, если в 12 недель на УЗИ носовая косточка ребенка не визуализируется. В этот период норма величины кости носа лежит в диапазоне от 2–4,2 мм. При обнаружении патологии носовой косточки в 70% случаев диагноз подтверждается.
Изучают косвенные признаки. При обнаружении в 1-м триместре отклонений от нормы пространства ТВП на УЗИ обследуют остальные органы плода, скелет. Сопровождающие признаки заболевания проявляются:
- В укороченных размерах костей голеней;
- Увеличенном междуглазье;
- В изменении структуры мозга;
- В наличии только одной пупочной артерии (в норме их две);
- В увеличенном размере мочевого пузыря;
- В учащенном сердцебиении (тахикардии);
- Во множественных пороках сердца.
На мониторе сканера измеряют длину подвздошных костей и угол между ними. Обследуют мозг плода на гипоплазию мозжечка (недоразвитость органа и его функциональных зон). При этом на фото УЗИ мозжечок выглядит уменьшенным в размерах по сравнению с лобной долей мозга. Также при болезни наблюдают уменьшение размеров лобной доли по сравнению с нормой.
Когда обследуют мозг плода ультразвуком, то анализ на заболевание подтверждается сочетанием уменьшенного лобно-таламического расстояния и поперечного сечения мозжечка. Это занимает меньше времени, чем сканировать полностью мозг.
Один только размер ТВП не может служить достаточным основанием для окончательного диагноза недуга при беременности. Генетик обязан учесть результаты биохимического анализа крови и заключение УЗИ вместе.
УЗИ обычно проводится в двухмерном черно-белом изображении, при этом многие органы смотрятся укрупненно и не до конца визуализируются. Поэтому метод трехмерного УЗИ, проводимого для дополнительной диагностики генетических патологий, покажет поверхностные дефекты, такие как, например, ширина расстояния между глазами плода.
Для получения достоверной информации УЗИ в первом триместре должно обязательно проводиться в отведенный для него период, а именно — не ранее наступления 11 акушерской недели и не позднее 13 недель 6 дней!
Как обнаружить признаки синдрома Дауна?
Методы, позволяющие выявлять болезнь при беременности,подразделяются на не инвазивные и оперативные.
К первым относятся ультразвуковое обследование на сканере УЗИ и биохимический анализ крови на важные белки Альфа-фето-протеин (АФП) и человеческий хорионический гонадотропин (β-ХГЧ). Значительное отклонение от нормы показателя АФП указывает на возможные патологии, в том числе генетического характера, такие как синдром Дауна.
Ко второй группе причисляют следующие инвазивные способы:
| Вид оперативного обследования | Период | Материал диагностики |
|---|---|---|
| Биопсия хориона | 10–14 недель | Исследуется кусочек хориона (начальная стадия плаценты) |
| Плацентобиопсия | 14–20 недель | Изучают клетки плаценты |
| Амниоцентез | 15–18 недель | Анализ околоплодных вод, взятых методом пункции плодного пузыря |
| Амниоцентез | С 20-й недели | Забор пуповинной крови |
УЗИ и биохимический анализ на болезнь крови матери считаются безопасными методами, они не предполагают вмешательства внутрь организма матери или малыша. Анализ на синдром Дауна на УЗИ сканере проводится трансвагинально, через влагалище или поверхностным способом – трансабдоминально.
Неинвазивные методы используют чтобы выявлять подозрения на хромосомную патологию, а для подтверждения диагноза используют инвазивные, иначе говоря, оперативные методы перинатальной диагностики. Они со 100 процентной точностью выявляют хромосомное заболевание в период беременности.
Инвазивные процедуры в период внутриутробного развития плода проводить рискованно, потому что они предполагают внедрение в плодное яйцо или брюшную полость матери и забор частички кожи или крови ребенка. Собранный материал отправляют на генетическую экспертизу. Важно понимать, что оперативные вмешательства во время беременности несут в себе риск из-за возможности проникновения инфекций и бактерий.
Заключение
Дети с отклонением в 21 веке успешнее социализируются, чем ранее, однако многое зависит от усилий родителей и тяжести сопутствующих болезней. Анализ на заболевание проводят обязательно в первом триместре с 11-й по конец 13-й недели специалистом, при необходимости результат подтверждают инвазивным способом и только после этого говорят о 100% достоверном результате.
Источник
Мне сорок лет, четвертый ребенок. Во время беременности на скринингах мне поставили высокий риск Синдрома Дауна у малыша — сначала 1:6, потом 1:4 и 1:2.
Высокий риск считается уже от 1:250, поэтому, когда я увидела эти цифры, у меня потемнело в глазах.
На УЗИ носовую кость сначала не видели, а потом она была значительно меньше нормы: в два раза меньше самого минимального значения.
Я бросилась искать информацию о синдроме, рисках и вообще всем, что с этим связано. Информацию собирала в интернете на сайтах и форумах, что-то мне рассказывали люди, которые воспитывали или общались с детками, у которых такой синдром.
Я хочу поделиться своим опытом, потому что возможно кто-то также, как и я, окажется в ситуации, когда не знаешь, что делать, у кого спрашивать, и от этого незнания голова разрывается на части. Эмоциональную сторону я намеренно опущу, потому что то напряжение, в котором я была эти полгода, описать невозможно.
Первый скрининг делается на сроке 11-13 недель и включает в себя УЗИ и анализ крови на ряд показателей. На УЗИ смотрят воротниковую зону, носовую кость, кровоток.
У меня носовую кость на тринадцатой неделе не обнаружили и отправили в ЦПСИР переделать через неделю. Через неделю кость также не увидели. Все другие показатели были в норме. В анализе крови при учете первого УЗИ ХГЧ была чуть выше нормы (2,57 при норме 0,5- 2,5 моль), при учете второго УЗИ – 2,7 моль. Повышенный ХГЧ также считается маркером СД у ребенка. Меня отправили к генетику тут же в соседний кабинет. Генетик очень сухим языком еще раз повторила цифры и рекомендовала сделать амниоцентез, то есть анализ, когда иглой берется амниотическая жидкость и считают хромосомы.
На более ранних сроках, 9-13 недель, делают биопсию хориона, но я уже не успевала. На более позднем – после 22 недель – кардоцентез, когда берут кровь из пуповины ребенка.
Что я поняла уже постфактум: после 35 лет коэффициент риска с каждым годом сильно возрастает. То есть в мои 40 лет он уже 1:75 просто априори без анализов и УЗИ. А в 48 лет он будет гораздо больше. При норме УЗИ на чуть повышенный хгч никто бы не обратил внимания, но 40 лет, отсутствие носовой кости и 2,7 вместо 2,5 моль в итоге превратились в риск 1:4.
Я сделала неинвазивный тест — сдала анализ крови Пренетикс на определение распространенных хромосомных аномалий. Результат пришел отрицательный. Я решила не делать амниоцентез, хотя сдала все анализы и была готова. На следующий день мы улетали, а это все-таки маленькая операция, рекомендуется покой и есть небольшая, но угроза выкидыша. Я читала о таких случаях, причем, когда женщина теряла здорового ребенка. Плюс я приняла решение оставить малыша в любом случае, и результат бы уже ничего не решил.
Первый раз носовую кость увидели на экспертном УЗИ в 16 недель, она была 2 мм и отставала где-то на месяц.
Все это время я мониторила интернет и искала информацию. На одном из форумов был опрос мам, у которых родились дети с СД, о том, когда они узнали о диагнозе. Результаты получились примерно такие: 40% мам имели риски на скрининге или даже знали о диагнозе, сдав анализ, но решили рожать. У 40% и скрининг, и УЗИ были в норме. И 20% не делали никаких исследований.
В интернете я нашла несколько ложноположительных результатов неинвазивных тестов, но ни одного ложноотрицательного. У одной моей знакомой были плохие целых два анализа – биопсия хориона и неинвазивный тест, показавший не СД, но другую патологию. Только амниоцентез снял все риски.
Когда я пришла в ЦПСИР на второй скрининг в 21 неделю, меня отругали, что я отказалась от амниоцентеза, сказали, что неинвазивные тесты — это ерунда и таких ложноотрицательных результатов бывает достаточно. В частности, есть мозаичная форма СД, когда часть клеток имеют дополнительную 21ую хромосому, а часть нет, и эту форму могут не диагностировать, если в анализ попадут клетки с обычным рядом хромосом. На этом скрининге носовая кость была 5,1 мм при минимуме 5,7, и риск уже 1:2. В 32 недели носовая кость была в два раза меньше допустимого минимума.
В роддоме на УЗИ уже перед родами меня стали пугать, что у ребенка гиперэхогенный кишечник, что является одним из маркеров генетических патологий, но срок уже был 41 неделя и, скорее всего, в кишечнике у ребенка был меконий.
Также говорили, что неинвазивный тест надо было делать развернутый, не на четыре распространенные патологии, так как гипоплазия носовой кости (слишком маленькая кость) — это маркер не только СД, но и других генетических отклонений.
Первой моей фразой после рождения ребенка была: «Есть ли у него нос?».
Нос был, причем вполне приличный.
Родился обычный ребенок.
Я сейчас задаю себе вопрос: а нужны ли эти скрининги? Я понимаю, что есть другие патологии, кроме Синдрома Дауна, более сложные и опасные, и, возможно, для их диагностики на раннем сроке скрининг очень важен. Но сколько женщин с риском СД у ребенка решили не ждать 16 недель и амниоцентеза и сделали аборт, чтобы не упустить время?
Амниоцентез делается на сроке 16-18 недель, какое-то еще время нужно для получения результата. В итоге срок уже большой и женщину отправляют на искусственные роды. Я даже писать не буду о том, как они происходят: это страшно.

Что бы я точно добавила в том же ЦПСИРЕ или консультациях — это должность психолога, который должен сидеть в кабинете рядом с генетиком и по-человечески объяснять и рассказывать женщине все за и против в любом решении, которое она примет.
Мне повезло — рядом оказались люди, которые поддержали меня, рассказали, что даже если риск подтвердится и у ребенка будет СД — это не так страшно, как описывают врачи по старым исследованиям, проводившимся в интернатах, где и обычные дети не будут психологически здоровыми. Но скольких женщин, особенно в глубинке, убеждают делать аборт при риске, значительно меньшем, чем у меня?
Что касается финансовой стороны исследований: все скрининги, инвазивные анализы, амниоцентез и другие делаются бесплатно в рамках ОМС, неинвазивный пренатальный тест «Пренетикс» стоил 29 000 рублей, периодически на него бывают скидки до 10 000 рублей. Расширенный анализ будет стоить около 60 000 рублей. Также и неинвазивные, и инвазивные анализы определяют пол ребенка.
За экспертное УЗИ я заплатила 5500 рублей.
Очень надеюсь, что все, написанное выше, поможет не унывать женщинам, которые оказались в ситуации, похожей на мою. Риск — это всего лишь риск, а не диагноз. И машина, и люди могут ошибаться.
Анастасия А.
Источник
