Неспецифический язвенный колит код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Неспецифический язвенный колит.

Неспецифический язвенный колит
Описание
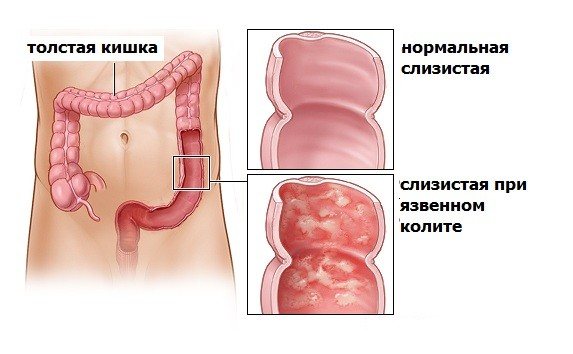
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание слизистой оболочки толстой кишки, возникающее в результате взаимодействия между генетическими факторами и факторами внешней среды, характеризующееся обострениями. Обнаруживается у 35 — 100 человек на каждые 100000 жителей, то есть затрагивает менее 0,1 % популяции. В настоящее время, в англоязычной литературе, более верным термином считается «язвенный колит».
Симптомы
• Частый понос или кашицеобразный стул с примесью крови, гноя и слизи.
• «Ложные позывы» на дефекацию, «императивные» или обязательные позывы на дефекацию.
• боль в животе (чаще в левой половине).
• лихорадка (температура от 37 до 39 градусов в зависимости от тяжести заболевания).
• снижение аппетита.
• потеря веса (при длительном и тяжелом течении).
• водно-электролитные нарушения различной степени.
• общая слабость.
• боли в суставах.
Следует отметить, что некоторые из перечисленных симптомов могут отсутствовать или выражены минимально.
Неспецифический язвенный колит
Причины
Среди факторов, способствующих развитию неспецифического язвенного колита, следует в первую очередь назвать наследственную предрасположенность. У родственников больных риск его развития оказывается в 10 раз выше, чем у всего населения.
Если язвенным колитом страдают оба родителя, то риск его развития у ребенка к 20-летнему возрасту возрастает до 52%.
К факторам, препятствующим возникновению неспецифического язвенного колита, следует отнести курение. У курящих риск развития заболевания оказывается ниже, чем у некурящих или у лиц, прекративших курение. Убедительного объяснения защитного действия курения при язвенном колите пока не дано. Предполагается, что при курении снижается кровоток в слизистой оболочке прямой кишки, в результате чего уменьшается продукция агентов воспаления.
Лечение
В период слабого или умеренного обострения показано амбулаторное лечение. Диета при язвенном колите. С момента обострения назначается диета №4а. При стихании воспалительных процессов — диета 4б. В период ремиссии — диета 4в, затем обычная диета с исключением продуктов, плохо переносимых пациентом. В случае тяжелого обострения язвенного колита — назначение парэнтерального (через вену) и/или энтерального питания.
Медикаментозное лечение. Основные препараты для лечения язвенного колита — препараты 5-аминосалициловой кислоты. К ним относятся сульфасалазин и месалазин. Эти препараты обладают противовоспалительным действием и оказывают заживляющий эффект на воспаленную слизистую толстой кишки. Важно помнить, что сульфасалазин может вызывать большее количество побочных эффектов, чем месалазин, и нередко оказывается менее эффективен при лечении. Кроме того, препараты, содержащие месалазин как действующее вещество (салофальк, месакол, самезил, пентаса), оказывают эффект в разных отделах толстой кишки. Так, пентаса начинает действовать еще в двенадцатиперстной кишке, месакол — начиная с толстой кишки.
Гормоны — преднизолон, дексаметазон — назначаются при недостаточной эффективности препаратов 5-АСК или при тяжелой атаке язвенного колита. Обычно их комбинируют с сульфасалазином или месалазином. В случаях среднетяжелого и/или тяжелого заболевания преднизолон или его аналоги вводятся внутривенно в дозах от 180 до 240 мг в сутки и выше в зависимости от активности заболевания. Через 3-5-7 дней при наличии терапевтического эффекта гормоны назначаются перорально в таблетированной форме. Обычно стартовая дозировка составляет 40-60 мг в сутки в зависимости от активности заболевания и массы тела больного. В последующем доза преднизолона снижается по 5 мг в неделю. Гормональные препараты не заживляют слизистую толстой кишки, они лишь снижают активность обострения. Ремиссия (неактивное заболевание) не поддерживается при назначении гормонов на длительное время.
Биологические препараты — ремикейд, хумира — назначаются при гормонорезистентных формах заболевания.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки неизвестной этиологии, характеризующееся язвенно — некротическими изменениями её слизистой оболочки.
Код по международной классификации болезней МКБ-10:
- K51 Язвенный колит
Заболевание всегда начинается с прямой кишки и распространяется в проксимальном направлении. Тотальное поражение толстой кишки встречается в 25% случаев. В тяжёлых случаях поражение может распространяться на подслизистую, мышечную и серозную оболочки кишечной стенки. Характерны образование язв в толстой и прямой кишках, кровотечения, абсцедирование крипт слизистой оболочки и воспалительный псевдополипоз. Заболевание часто вызывает анемию, гипопротеинемию и электролитный дисбаланс, с меньшей частотой может приводить к перфорации или образованию рака ободочной кишки.
Частота — 2–7:100 000. Два пика заболеваемости — 15–30 лет (больший пик) и 50–65 лет (меньший). Преобладающий пол — женский.
Классификация • По клиническому течению •• острая форма •• Хроническая рецидивирующая •• Хроническая непрерывная • По степени тяжести •• Лёгкая степень тяжести ••• Стул 4 р/сут и реже, кашицеобразный ••• Примесь крови в кале в небольшом количестве ••• Лихорадка, тахикардия, анемия нехарактерны; масса тела не меняется, СОЭ не изменена •• Тяжёлое течение ••• Стул 20–40 р/сут, жидкий ••• Кал в большинстве случаев содержит примесь крови ••• Температура тела 38 °С и выше ••• Пульс 90 в минуту и чаще ••• Уменьшение массы тела на 20% и более ••• Выраженная анемия ••• СОЭ более 30 мм/ч •• Средняя степень тяжести включает показатели, находящиеся между параметрами лёгкой и тяжёлой степеней.
Симптомы (признаки)
Клиническая картина
• Начало заболевания может быть острым или постепенным.
• Основной признак — многократный водянистый стул с примесью крови, гноя и слизи в сочетании с тенезмами и ложными позывами на дефекацию. В период ремиссии диарея может полностью прекратиться, но стул обычно кашицеобразный, 3–4 р/сут, с незначительным включением слизи и крови.
• Схваткообразные боли в животе. Чаще всего это область сигмовидной, ободочной и прямой кишок, реже — область пупка и слепой кишки. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника. Локализация болей зависит от уровня поражения. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника.
• Возможно поражение других органов и систем •• Кожа и слизистые оболочки: дерматит, афтозный стоматит (5–10%), гингивиты и глосситы, узловатая (1–3%) и мультиформная эритема, гангренозная пиодермия (1–4%), язвы нижних конечностей •• Артралгии и артрит (в 15–20% случаев), в т.ч. и спондилит (3–6%) •• Офтальмологические осложнения (4–10%): эписклерит, увеит, иридоциклит, конъюнктивит, катаракта, ретробульбарный неврит зрительного нерва, язвы роговицы •• Печень: жировой гепатоз (7–25%), цирроз (1–5%), амилоидоз, первичный склерозирующий холангит (1–4%), хронический активный гепатит.
Диагностика
Лабораторные исследования • Анализ периферической крови •• Анемия (постгеморрагическая — в результате потери крови; реакция костного мозга на скрытое воспаление; нарушение всасывания железа, фолиевой кислоты, витамина В12) •• Лейкоцитоз различной степени выраженности •• Увеличение СОЭ •• Гипопротромбинемия •• Гипоальбуминемия вследствие мальабсорбции аминокислот •• Повышение содержания a1 — и a2 — глобулинов •• Гипохолестеринемия • Электролитные нарушения •• Гипокалиемия в результате снижения всасывания как непосредственно ионов, так и витамина D •• Гипомагниемия.
Специальные исследования • Ректороманоскопию в период обострения проводят без предварительной подготовки кишечника • Колоноскопию назначают после стихания острых явлений, т.к. при тяжёлом течении болезни возможна перфорация язвы или токсическая дилатация •• НЯК лёгкой степени — зернистость слизистой оболочки •• НЯК умеренной степени тяжести — слизистая оболочка кровоточит при контакте, присутствуют язвенные поражения и слизистый экссудат •• НЯК тяжёлой степени — спонтанные кровотечения из слизистой оболочки кишки, обширные язвенные поражения и образование псевдополипов (покрытая эпителием грануляционная ткань) • Ирригография •• Уменьшение выраженности или отсутствие гаустрации •• Равномерное сужение просвета кишки, её укорочение и ригидность стенок (вид «водопроводной трубы») •• Продольная ориентация складок слизистой оболочки с изменением структуры их по типу мелкой и крупной сетчатости •• Зазубренность и нечёткость контуров кишечной трубки, обусловленные наличием язв и псевдополипов (в фазу обострения) •• Процедура противопоказана при развитии токсического мегаколона • Обзорная рентгенография органов брюшной полости особенно важна в случаях тяжёлого НЯК, когда колоноскопия и ирригография противопоказаны •• Укорочение толстой кишки •• Отсутствие гаустрации •• Неровность слизистой оболочки •• Расширение толстой кишки (токсический мегаколон) •• Свободный газ под куполом диафрагмы при перфорации.
Дифференциальная диагностика • Острая дизентерия • Болезнь Крона • Туберкулёз кишечника • Диффузный семейный полипоз толстой кишки • Ишемический колит.
Лечение
ЛЕЧЕНИЕ
Диета. Различные варианты диеты №4. Следует избегать употребления сырых фруктов и овощей с целью механического щажения воспалённой слизистой оболочки ободочной кишки. У некоторых пациентов безмолочная диета позволяет снизить выраженность клинических проявлений, но при неэффективности от неё следует отказаться.
Тактика ведения
• При внезапных обострениях показана разгрузка кишечника с внутривенным введением жидкостей в течение короткого периода времени. Полностью парентеральное питание позволяет обеспечить длительный отдых для кишечника.
• Салицилосульфаниламидные препараты эффективны при всех степенях тяжести заболевания, вызывая ремиссию и снижая частоту обострений •• Сульфасалазин по 0,5–1 г 4 р/сут до стихания клинических проявлений, затем по 1,5–2 г/сут длительно (до 2 лет) для профилактики рецидивов, или •• Салазодиметоксин по 0,5 г 4 р/сут в течение 3–4 нед, затем по 0,5 г 2–3 р/сут в течение 2–3 нед •• Месалазин — по 400–800 мг 3 р/сут внутрь в течение 8–12 нед; для профилактики рецидивов — по 400–500 мг 3 р/сут при необходимости в течение нескольких лет. Препарат следует принимать после еды, запивая большим количеством воды. При левостороннем НЯК препарат можно применять ректально (свечи, клизма). Показан при недостаточной эффективности и плохой переносимости сульфасалазина.
• ГК — при острых формах заболевания, тяжёлых рецидивах и среднетяжёлых формах, резистентных к другим ЛС •• При дистальных и левосторонних колитах — гидрокортизон по 100–250 мг 1–2 р/сут ректально капельно или в микроклизмах. При эффективности препарат следует вводить ежедневно в течение 1 нед, затем через день 1–2 нед, затем постепенно, в течение 1–3 нед, препарат отменяют •• Преднизолон внутрь 1 мг/кг/сут, в крайне тяжёлых случаях — 1,5 мг/кг/сут. При остром приступе возможно назначение в/в по 240–360 мг/сут с последующим переходом на пероральным приём. Через 3–4 нед после достижения клинического улучшения дозу преднизолона постепенно снижают до 40–30 мг, затем можно присоединить сульфасалазин, в дальнейшем продолжают снижение до полной отмены.
• В качестве вспомогательного средства в сочетании с сульфасалазином или ГК — кромоглициевая кислота в начальной дозе 200 мг 4 р/день за 15 мин до еды.
• При лёгких или умеренных проявлениях без признаков токсического мегаколона осторожно назначают закрепляющие (например, лоперамид 2 мг) или антихолинергические препараты. Однако применение средств, активно тормозящих перистальтику, может привести к развитию токсической дилатации толстой кишки.
• Иммунодепрессанты, например меркаптопурин, азатиоприн, метотрексат (25 мг в/м 2 р/нед), гидроксихлорохин.
• При угрозе развития анемии — препараты железа внутрь или парентерально; при массивных кровотечениях — гемотрансфузии.
• При токсическом мегаколоне •• Немедленная отмена закрепляющих и антихолинергических препаратов •• Интенсивная инфузионная терапия (0,9% р — р натрия хлорида, калия хлорид, альбумин) •• Кортикотропин 120 ЕД/сут или гидрокортизон 300 мг/сут в/в капельно •• Антибиотики (например, ампициллин 2 г или цефазолин 1 г в/в каждые 4–6 ч).
Противопоказания • Сульфасалазин противопоказан при гиперчувствительности, печёночной или почечной недостаточности, болезнях крови, порфирии, недостаточности глюкозо — 6 — фосфат дегидрогеназы, кормлении грудью • Месалазин противопоказан при гиперчувствительности к салицилатам, болезнях крови, печёночной недостаточности, язвенной болезни желудка и двенадцатиперстной кишки, детям до 2 лет, кормлении грудью.
Хирургическое лечение • Показания •• Развитие осложнений ••• Токсический мегаколон при неэффективности интенсивной медикаментозной терапии в течение 24–72 ч ••• Перфорация ••• Обильное кровотечение при безуспешной консервативной терапии (редко) ••• Карцинома ••• Подозрение на карциному при стриктурах кишечника •• Отсутствие эффекта от консервативной терапии, быстрое прогрессирование заболевания •• Задержка роста у подростков, не корригируемая консервативным лечением •• Дисплазия слизистой оболочки •• Давность заболевания более 10 лет (повышенный риск возникновения рака) • Различают следующие группы оперативных вмешательств •• Паллиативные (операции отключения) — наложение двуствольной илео — или колостомы •• Радикальные — сегментарная или субтотальная резекция ободочной кишки, колэктомия, колопроктэктомия •• Восстановительно — реконструктивные — наложение подвздошно — прямокишечного или подвздошно — сигмовидного анастомоза конец в конец.
Осложнения • Острая токсическая дилатация (токсический мегаколон) ободочной кишки (до 6 см в диаметре) развивается в 3–5% случаев. Обусловлена, вероятно, тяжёлым воспалением с поражением мышечной оболочки ободочной кишки на большом протяжении и нарушением нервной регуляции функций кишечника. Определённая роль принадлежит неадекватному назначению холинолитиков и закрепляющих препаратов. Состояние обычно тяжёлое, с высокой лихорадкой, болью в животе, значительным лейкоцитозом, истощением, возможен летальный исход. Лечение — интенсивная медикаментозная терапия в течение 48–72 ч. Отсутствие ответа на проводимое лечение — показание к немедленной тотальной колонэктомии. Летальность составляет около 20% с более высоким уровнем среди больных старше 60 лет • Массивные кровотечения. Основной симптом НЯК — выделение крови из прямой кишки (до 200–300 мл/сут). Массивным кровотечением считают кровопотерю не менее 300–500 мл/сут • Перфорация язв толстой кишки при НЯК возникает приблизительно в 3% случаев и часто приводит к смерти • Стриктуры при НЯК — 5–20% случаев • Рак толстой кишки. У больных с субтотальным или тотальным поражением ободочной кишки и продолжительностью заболевания более 10 лет повышен риск возникновения рака толстой кишки (через 10 лет риск карциномы составляет 10% и может возрасти до 20% через 20 лет и до 40% через 25–30 лет) •• Рак толстой кишки, возникающий на фоне НЯК, как правило, многоочаговый и агрессивный •• У больных с НЯК давностью более 8–10 лет следует проводить ежегодные колоноскопические исследования с биопсией через каждые 10–20 см. При наличии дисплазии высокой степени необходимо рассмотреть возможность профилактической тотальной колонэктомии.
Синонимы • Колит язвенно — геморрагический неспецифический • Колит язвенный идиопатический • Колит язвенно — трофический • Проктоколит язвенный • Ректоколит язвенно — геморрагический • Ректоколит геморрагический гнойный.
Сокращение. НЯК — неспецифический язвенный колит.
МКБ-10 • K51 Язвенный колит
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Категории МКБ:
Язвенный колит неуточненный (K51.9)
Общая информация
Краткое описание
Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки, характеризующееся язвенно-некротическими изменениями слизистой оболочки, которое локализуется преимущественно в ее дистальных отделах. Изменения первоначально возникают в прямой кишке, в дальнейшем распространяются последовательно в проксимальном направлении и примерно в 10% случаев захватывает всю толстую кишку.
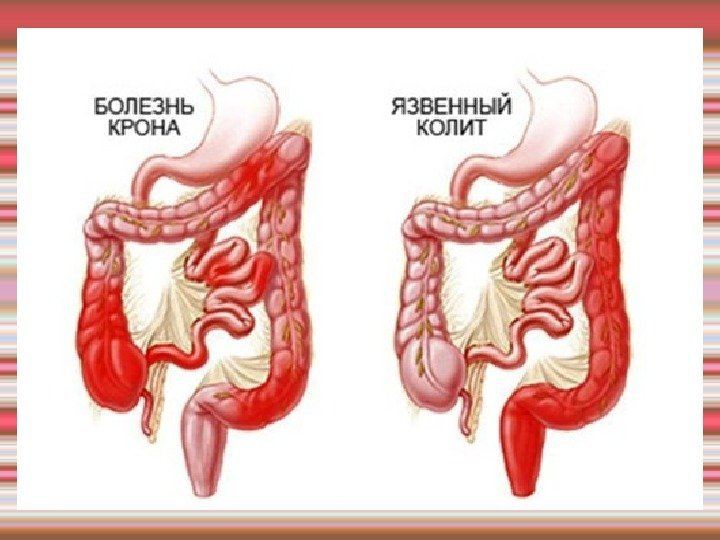
Болезнь Крона — неспецифическое первично-хроническое, гранулематозное воспалительное заболевание с вовлечением в процесс всех слоев стенки кишечника, характеризующееся прерывистым (сегментарным) поражением различных отделов желудочно-кишечного тракта. Следствием трансмурального воспаления является образование свищей и абсцессов.
Протокол «Неспецифический язвенный колит. Болезнь Крона. Язвенный колит»
Коды МКБ-10: К 50; К 51
К 50.0 Болезнь Крона тонкой кишки
К 50.1 Болезнь Крона толстой кишки
К 50.8 Другие разновидности болезни Крона
К 51.0 Язвенный (хронический) энтероколит
К 51.2 Язвенный (хронический) проктит
К 51.3 Язвенный (хронический) ректосигмоидит
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Классификация (в зависимости от локализации поражения)
Неспецифический язвенный колит:
1. По локализации: дистальный колит (проктит, проктосигмоидит), левосторонний колит (поражение до селезеночного изгиба), субтотальный колит, тотальный колит, тотальный колит с ретроградныи илеитом.
2. По форме: острая (1 атака), молниеносная (фульминантное течение — лихорадка, геморрагии, левосторонний или тотальный колит с осложнениями: токсический мегаколон, перфорации); хроническая рецидивирующая; хроническая непрерывная. Хроническая форма — клинические симптомы свыше 6 мес.
3. По фазе: обострения, ремиссии.
4. По течению (степени тяжести):
4.1 Легкое: стул до 4 раз в день с незначительной примесью крови, лихорадка и тахикардия отсутствуют, умеренная анемия, СОЭ не выше 30 мм/час, не характерны осложнения и внекишечные проявления.
4.2 Средней тяжести: стул от 4 до 8 раз в день со сгустками или ярко-красной кровью, субфебрильная температура, тахикардия свыше 90 уд./мин., анемия 1-2 ст., СОЭ в пределах 30 мм/час, потеря веса до 10%, не характерны осложнения, могут быть внекишечные проявления.
4.3 Тяжелое: стул чаще 8 раз в день с кровопотерей свыше 100 мл, фебрильная температура, анемия 2-3 ст., СОЭ свыше 30 мм/час, выраженная тахикардия, потеря веса более 10%, характерны осложнения и внекишечные проявления.
Диагностика
Диагностические критерии БК и НЯК
Жалобы и анамнез
Болезнь Крона — диарея, боли в правой подвздошной области, перианальные осложнения, лихорадка, внекишечные проявления (болезнь Бехтерева, артриты, поражения кожи), внутренние свищи, потеря массы тела.
Неспецифический язвенный колит — кровотечение из прямой кишки, учащенное опорожнение кишечника, постоянные позывы на дефекацию, стул преимущественно в ночное время, боли в животе преимущественно в левой подвздошной области, тенезмы.
Физикальное обследование: дефицит массы тела, симптомы интоксикации, полигиповитаминоза; болезненность при пальпации живота преимущественно в правой и левой подвздошных областях.
Лабораторные исследования: ускоренная СОЭ, лейкоцитоз, тромбоцитоз, анемия, гипопротеинемия, гипоальбуминемия, СРБ, увеличение альфа-2-глобулинов, ретикулоцитоз.
Инструментальные исследования: колоноскопия, ректороманоскопия — наличие поперечных язв, афт, ограниченных участков гиперемии, отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта.
Контрастная рентгенография с барием — ригидность кишечной стенки и ее бахромчатые очертания, стриктуры, абсцессы, опухолеподобные конгломераты, свищевые ходы, неравномерное сужение просвета кишечника вплоть до симптома «шнурка».
При НЯК: грануляции (зернистость) слизистой, эрозии и язвы, зубчатость контуров, сморщивание.
Гистология (по согласованию с родителями) — отек и инфильтрация лимфоидными и плазматическими клетками подслизистого слоя, гиперплазия лимфоидных фолликулов и пейеровых бляшек, гранулемы. При прогрессировании заболевания нагноение, изъязвление лимфоидных фолликулов, распространение инфильтрации на все слои кишечной стенки, гиалиновое перерождение гранулем.
УЗИ — утолщение стенки, уменьшение эхогенности, анэхогенное утолщение стенки кишечника, сужение просвета, ослабление перистальтики, сегментарное исчезновение гаустр, абсцессы.
Показания для консультации специалистов:
— стоматолог;
— ЛОР;
— физиотерапевт;
— хирург (по показаниям).
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Исследование кала на скрытую кровь.
3. Копрограмма.
4. Эзофагогастродуоденоскопия.
5. Ректороманоскопия.
6. Колоноскопия.
7. Контрастная рентгенография с барием.
8. Гистологическое исследование биоптата.
9. Определение общего белка.
10. Определение белковых фракций.
11. Коагулограмма.
12. Стоматолог.
13. ЛОР.
14. Физиотерапевт.
15. Хирург (по показаниям).
Дополнительные диагностические исследования:
1. Определение билирубина.
2. Определение холестерина.
3. Определение глюкозы.
4. Определение АЛТ, АСТ.
5. Определение С-реактивного белка.
6. Рентгеноскопия желудка.
7. УЗИ органов брюшной полости.
8. Определение железа.
9. Колоноскопия.
Дифференциальный диагноз
Показатели | Неспецифический язвенный колит | Болезнь Крона |
Возраст начала болезни | Любой | До 7-10 лет — очень редко |
Характер начала болезни | Острое у 5-7% больных, у остальных постепенное (3-6 мес.) | Острое — крайне редко, постепенное в течение нескольких лет |
Кровотечения | В период обострения — постоянные | Редко, чаще — при вовлечении в процесс дистальных отделов толстой кишки |
Диарея | Стул частый, жидкий, нередко с ночными дефекациями | Стул редко наблюдается чаще чем 4-6 раз, кашицеобразный, преимущественно в дневное время |
Запор | Редко | Более типичен |
Боли в животе | Только в период обострения, интенсивные перед дефекацией, после опорожнения стихают | Типичны, чаще неинтенсивные |
Пальпация области живота | Спазмированная, болезненная толстая кишка | Инфильтраты и конгломераты кишечных петель, чаще в правой подвздошной зоне |
Перфорации | При токсической дилатации в свободную брюшную полость, протекают малосимптомно | Более типичны прикрытые |
Ремиссия | Характерна, возможно длительное отсутствие обострений с обратным развитием структурных изменения в кишечнике | Отмечаются улучшения, абсолютной ремиссии нет, структура кишечника не восстанавливается |
Малигнизация | При длительности болезни более 10 лет | Редко |
Обострения | Симптомы заболевания выражены, но поддаются лечению хуже | Симптомы заболевания постепенно нарастают без особого отличия от периода благополучия |
Поражения перианальной области | У 20% больных мацерация, трещины | У 75% больных перианальные свищи, абсцессы, язвы — иногда единственные проявления болезни |
Распространенность процесса | Только толстая кишка: дистальная, левосторонняя, тотальная | Любой отдел пищеварительного тракта |
Стриктуры | Не характерны | Встречаются часто |
Гаустрация | Низкая, сглажена или отсутствует | Утолщены или нормальные |
Поверхность слизистой оболочки | Зернистая | Гладкая |
Микроабсцессы | Есть | Нет |
Язвенные дефекты | Неправильной формы, без четких границ | Афтоподобные изъязвления с венчиком гиперемии или трещиноподобные продольные дефекты |
Контактная кровоточивость | Есть | Нет |
Эвакуация бария | Нормальная или ускорена | Замедлена |
Укорочение толстой кишки | Часто, просвет трубкообразный | Не характерно |
Поражение тонкой кишки | Чаще отсутствует, при ретроградном илеите — равномерное как продолжение колита | Прерывистое, неравномерное, с ригидностью стенки, часто — на значительном протяжении |
Лечение
Тактика лечения
Цель лечения:
— обеспечение ремиссии;
— профилактика осложнений.
Немедикаментозное лечение
Диетотерапия — рекомендуется вареная и приготовленная на пару протертая пища с ограничением клетчатки, жира и индивидуально непереносимых продуктов (как правило, молока).
Медикаментозное лечение
В лечении НЯК и БК доказана эффективность 5-аминосалициловой кислоты, глюкокортикоидов и цитостатиков.
Базисная терапия заключается в назначении препаратов 5-аминосалициловой кислоты. Используют месалазин в дозе 2-4 г/сут. преимущественно в таблетированной форме или сульфасалазин (2-8 г/сут., обязательно в сочетании с фолиевой кислотой 5 мг/сут.). Предпочтение отдается месалазину, как менее токсичному и оказывающему меньшие побочные эффекты.
При наличии перианальных поражений в комплексе лечебных мероприятий включают метронидазол в дозе 1-1,5 г/сут.
Дополнительные препараты (антибиотики, пребиотики, ферменты и др.) назначают по показаниям.
По достижении ремиссии пациенты должны получать в течение, как минимум 2 лет поддерживающую терапию месалазином или сульфасалазином 2 г/сут.
При непереносимости препаратов 5-аминосалициловой кислоты используют преднизолон (10-30 мг через день). Азатиоприн в качестве поддерживающей терапии назначают пациентам, у которых ремиссия достигнута его применением (50 мг/сут.).
Профилактические мероприятия:
— профилактика кровотечений;
— профилактика свищей;
— профилактика образования стриктур;
— профилактика гнойно-инфекционных осложнений;
— профилактика развития дефицитных состояний (анемии, полигиповитаминозов).
Дальнейшее ведение: больные НЯК и БК подлежат диспансерному наблюдению с обязательным ежегодным посещением врача и проведением ректороманоскопии с прицельной биопсией слизистой оболочки прямой кишки в целях выявления степени воспаления и дисплазии. Колонофиброскопия с множественной прицельной биопсией проводится при тотальном колите, существующем свыше 10 лет. Исследование крови и функциональные пробы печени проводятся ежегодно. При ремиссии больным с НЯК и БК пожизненно назначают салофальк 0,5 х 2 р. в д. или сульфасалазин 1 г х 2 р. в д.
Перечень основных медикаментов:
1. Месалазин 250 мг, 500 мг, табл.
2. Сульфасалазин 500 мг, табл.
3. Преднизолон 0,05, табл.
4. Метронидазол 250 мг, табл.
Перечень дополнительных медикаментов:
1. Азатиоприн 50 мг, табл.
2. Тиаминабромид 5%, 1,0
3. Пиридоксина гидрохлорид 5%, 1,0
4. Аевит, капс.
5. Актиферрин, сироп, капли, таблетки
6. Метилурацил, 0,25 табл., свечи 0,5
7. Дюфалак, сироп
8. Дицинон, р-р 12,5%, 2,0 мл, табл. 0,250
9. Эпсилон-аминокапроновая кислота, р-р 5%, 100 мл
Индикаторы эффективности лечения: исчезновение патологических примесей в кале, купирование болей в животе, нормализация стула, регрессия системных проявлений.
Госпитализация
Показания к госпитализации (плановое):
1. Впервые установленный диагноз НЯК и БК.
2. Обострение заболевания (среднетяжелое и тяжелое течение, лабораторные признаки активности процесса, наличие системных проявлений).
3. Наличие осложнений и риск развития активности процесса.
Необходимый объем исследования перед плановой госпитализацией:
— общий анализ крови (6 показателей);
— общий белок и фракции, СРБ;
— коагулограмма;
— ректороманоскопия, ирригоскопия или колоноскопия;
— фиброгастродуоденоскопия.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №239 от 07.04.2010)
- 1. Гвидо Адлер. Болез
- 1. Гвидо Адлер. Болез
