Непроходимость слезного канала код мкб

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Непроходимость носослезного канала.

Непроходимость носослезного канала
Описание
Непроходимость носослезного канала. Патология, сопровождающаяся затруднением оттока слезы по физиологическому пути. Основные проявления заболевания – повышенная слезоточивость, симптом «мокрых» глаз, появление «тумана» перед глазами, чувство дискомфорта в медиальном углу глазницы, раздражение кожи век и лица. Диагностика включает в себя проведение компьютерной томографии, дакриоцистографии и диагностического зондирования. Консервативная тактика сводится к массированию зоны поражения. С лечебной целью осуществляется зондирование, а при недостаточном эффекте – дакриоцисториностомия со стентированием или без него.
Дополнительные факты
Непроходимость носослезного канала (непроходимость слезоотводящих путей) – широко распространенная патология раннего детского возраста. Обтурацию протоков диагностируют у 5% детей в период новорожденности. Статистические сведения о распространенности болезни среди взрослых пациентов отсутствуют. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. У больных с анатомической предрасположенностью к развитию патологии высока вероятность рецидивирующего или осложненного течения. Нарушение проходимости носослезного канала диагностируется повсеместно, географические особенности распространенности отсутствуют.
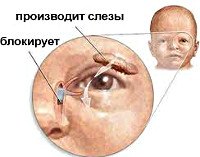
Непроходимость носослезного канала
Причины
Причиной нарушения проходимости слезоотводящих путей у людей с врожденным вариантом заболевания является гипоплазия или обтурация носослезного канала слизистой пробкой. При недоразвитии канала его длина и просвет значительно меньше нормы. К обтурации приводит попадание околоплодных вод в просвет канальцев. Основными причинами приобретенной формы патологии считаются:
• Закупорка инородными телами. Наиболее часто причиной непроходимости становится попадание в слезные протоки косметических средств, пыли или производственных химикатов. Обтурации способствует образование дакриолитов.
• Анатомо. Физиологическая предрасположенность. Частые рецидивы наблюдаются у лиц с аномалиями строения век и лицевого черепа. Эпизоды закупорки возникают при синдроме Дауна, расщелинах неба или пороках строения наружного носа.
• Инфекционные заболевания глаз. При хроническом конъюнктивите или рините существует высокая вероятность образования спаек в носослезном протоке. Плотные синехии являются препятствием на пути оттока слезной жидкости.
• Травматические повреждения. Травмы слезоотводящих путей – частое явление при переломах носа, костных стенок глазницы и глазного яблока. Травмирование носослезного канала часто возникает при его зондировании или промывании.
• Патологические новообразования. При формировании опухолей носа, слезного мешка или костных стенок отмечается высокий риск нарушения оттока слезы. Раздражение новообразования слезной жидкостью еще больше усугубляет течение заболевания.
Патогенез
Слезы синтезируются слезной железой. После омывания слезной жидкостью передней поверхности глазного яблока слеза направляется к медиальному уголку глаза. Посредством слезных точек и канальцев она попадает в общий слезный канал и мешок, который переходит в носослезный канал. Слезный проток открывается под нижней носовой раковиной. При непроходимости носослезного канала отток слезы невозможен. Это приводит к тому, что все вышеописанные структуры переполняются слезной жидкостью. Длительный стаз усугубляет непроходимость, способствует вторичному образованию конкрементов из неорганических веществ, входящих в состав слезы (хлорида натрия, карбоната натрия и магния, кальция).
Классификация
Различают одно- и двустороннюю непроходимость слёзных протоков. Заболевание может возникать изолированно или быть следствием других патологий (дакриолитиаза, «волчьей пасти», трисомии по 21 хромосоме). Если установить этиологию непроходимости носослезного канала не удается, речь идет об идиопатической форме. Согласно клинической классификации выделяют следующие варианты болезни:
● Врожденный. При данной форме обтурация канала возникает в его нижней части. Дакриолиты имеют мягкую консистенцию. Болезнь диагностируют в неонатальном периоде.
● Приобретённый. Перекрытие просвета протока возможно в любой части, однако наиболее часто канал поражается в верхних отделах. Консистенция конкрементов плотная. Самостоятельное излечение практически невозможно.
Симптомы
При врожденной патологии первые симптомы выявляются ещё в периоде новорожденности. Родители отмечают непроизвольную слезоточивость у ребёнка. Определяется симптом «мокрого» глаза. Если причина нарушения заключается в эмболии амниотической жидкостью или обструкции слизистой пробкой, легкое массирование протока способствует полной регрессии клинической симптоматики. Общее состояние ребёнка не страдает. Возможно самостоятельное излечение в течение первых 2 месяцев жизни. При анатомическом дефекте строения массирование зоны поражения не позволяет устранить симптомы. Симптоматика болезни усиливается при плаче.
Возможные осложнения
Наиболее часто заболевание осложняется дакриоаденитом, дакриоциститом. Непроходимость слёзных путей потенцирует формирование дакриолитов, что влечет за собой развитие дакриолитиаза. Пациенты входят в группу риска возникновения воспалительных поражений переднего сегмента глазного яблока (конъюнктивит, кератит, блефарит). При прогрессировании спаечного процесса возможно тотальное нарушение проходимости протока. Постоянное раздражение кожи слезами способствует возникновению экземы. Частое выполнение инвазивных вмешательства становится причиной снижения обоняния.
Диагностика
Постановка диагноза базируется на проведении визуального осмотра и инструментального исследования. При врожденном варианте болезни часто не удается выявить слезные точки, иногда еще в первые дни жизни диагностируются врожденные пороки развития лицевого черепа или наружного носа. Специфические методы диагностики включают:
• Компьютерную томографию носо. Орбитальной зоны. Методика позволяет изучить особенности строения слезоотводящих протоков. При врожденной форме заболевания диаметр просвета носослезного протока менее 1,5 мм у новорожденных и менее 2 мм у взрослых.
• Зондирование слезных путей. Зондирование носослезного протока может быть диагностическим или лечебным. Процедура дает возможность определить место обструкции, а в ряде случае и устранить причину болезни.
• Дакриоцистографию. При помощи этой методики удается установить локализацию зоны поражения, предположить, что является причиной заболевания. Выявляются дефекты прохождения контраста по носослезному протоку.
Лечение
Тактика лечения определяется формой и характером течения болезни. При врожденном генезе патологии показана выжидательная тактика. Младенцам проводят массаж слезного мешка и следят за пассажем слез. Если массирование способствует оттоку слезной жидкости, родителям рекомендуют на протяжении 2 месяцев с момента рождения ребёнка ежедневно повторять эту процедуру. За это время слезоотводящие пути дозревают, симптоматика нивелируется. Если выполнение массажа не оказывает должного эффекта, со второго месяца жизни осуществляют зондирование. Манипуляцию желательно провести до 4-6 месяцев (начала прорезывания зубов).
У пациентов с приобретенной формой заболевания лечение начинают с зондирования и промывания носослезного канала. Если троекратное повторение процедуры не дает результата, показана дакриоцисториностомия. В ходе оперативного вмешательства создается искусственное сообщение между слезным мешком и полостью носа. Для достижения нужного эффекта могут имплантироваться силиконовые интубационные стенты. Стентирование предотвращает повторное образование соединительнотканных сращений, возникновение рецидивов болезни.
Прогноз
Для патологии характерен благоприятный исход. Специфические превентивные меры не разработаны.
Профилактика
Неспецифическая профилактика сводится к правильному уходу за конъюнктивой глаз и носовой полостью у новорожденных. При подозрении на непроходимость слезных путей показана консультация офтальмолога. Ребёнок с данной патологией в анамнезе должен находиться на диспансерном учете. Пациентам необходимо тщательно следить за гигиеной глаз (своевременно снимать макияж, наносить только качественную декоративную косметику). При работе в запылённом помещении или с химикатами следует использовать средства индивидуальной защиты (маску, очки).
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Дакриоцистит.

Дакриоцистит
Описание
Воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или сужения носослезного протока. Дакриоцистит проявляется непрерывным слезотечением, слизисто-гнойными выделениями из глаз, гиперемией и отеком слезного тела, конъюнктивы и складок луны, отеком слезного мешка, локальной болью, сужением глазного промежутка. Диагностика дакриоцистита включает в себя консультацию офтальмолога с осмотром и пальпацией области слезного мешка, тестом слезы Веста, рентгенологическим исследованием слезных протоков и инфузионным тестом на флуоресцеин. Лечение дакриоцистита может включать выявление и промывание носослезного протока антисептическими растворами, использование антибактериальных капель и мазей, физиотерапию. В случае неэффективности показана дакриоцистопластика или дакриоцисториностомия.
Дополнительные факты
Дакриоцистит составляет 5-7% всей патологии слезных органов, диагностированной в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоцистит поражает в основном людей в возрасте 30-60 лет. В отдельной клинической форме выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, заключается в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойный энцефалит, менингит, абсцесс головного мозга) ,.
Обычно секрет, производимый слезными железами (слезная жидкость), моет глазное яблоко и течет во внутренний угол глаза, где есть так называемые точки слезы, ведущие к слезным каналам. Через них слеза сначала попадает в слезный мешок, а затем течет через носо-слезный канал в носовую полость. При дакриоцистите из-за обструкции носослезного протока нарушается процесс разрыва, что приводит к накоплению слез в слезном мешке — цилиндрической полости, расположенной в верхней части носового слезного протока. Застой слез и инфекция слезного мешка приводит к развитию в нем воспаления — дакриоцистита.
Клинические формы различают хронический, острый цистит (абсцесс или флегмона слезного мешка) и неонатальный цистит. В зависимости от этиологии воспаление слезного мешка может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.
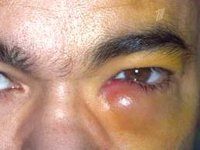
Дакриоцистит
Причины
Основой патогенеза дакриоцистита любой формы является обструкция носоглоточного протока. В случае неонатального дакриоцистита это может быть связано с врожденной аномалией слезных протоков (истинная атрезия носослезного канала), которая не растворялась во время рождения желатиновой пробкой или наличием плотной эпителиальной мембраны в дистальная часть носослезного канала.
У взрослых стеноз, приводящий к дакриоциститу или облитерации носослезного канала, может возникать в результате отека окружающих тканей во время острых респираторных вирусных инфекций, хронического ринита, синусита, полипов полости носа, аденоидов, переломов костей носа и орбита, повреждение слезных отверстий и канальцев в результате травм век.
Застой слезной жидкости приводит к утрате ее антибактериальной активности, что сопровождается размножением патогенных микроорганизмов в слезном мешке (чаще всего стафилококки, пневмококки, стрептококки, вирусы, реже бактерии бактерий). Туберкулез, хламидиоз и специфическая флора). Стенки слезного мешка постепенно расширяются, у них развивается острый или медленный воспалительный процесс — дакриоцистит. Секрет слезного мешка теряет свою гладкость и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами развития дакриоцистита являются сахарный диабет, снижение иммунитета, профессиональные риски, резкие перепады температуры.
Симптомы
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита в проекции слезного мешка наблюдаются постоянные разрывы и отеки. Давление на область отека приводит к высвобождению слизисто-гнойных или гнойных выделений из слезных отверстий. Мы отмечаем гиперемию слезной кости, конъюнктивы век и лунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка — в этом случае кожа над эктазированной полостью мешка истончается и приобретает голубоватый оттенок. При хроническом дакриоцистите существует высокая вероятность заражения других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойных язв роговицы с последующим образованием удара в глаз.
Острый дакриоцистит встречается с более яркими клиническими симптомами: сильным покраснением кожи и болезненным отеком в области воспаленного слезного мешка, отеком век, сужением или полным закрытием глазного промежутка. Гиперемия и отек могут распространяться на заднюю часть носа, веки и щеки. По внешнему виду кожные изменения напоминают рожистое воспаление лица, но при дакриоцистите нет четкого разграничения очага воспаления. При остром дакриоцистите отмечаются резкие боли на орбите, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется колебание, кожа над ним желтеет, что указывает на образование абсцесса, который может самопроизвольно открываться. Впоследствии на этом месте может образоваться наружный (в области кожи лица) или внутренний (в полости носа) свищ, из которого периодически выделяется слеза или гной. С распространением гноя на окружающие ткани развивается флегмона орбиты. Острый дакриоцистит нередко приобретает рецидивирующее течение.
У новорожденных дакриоцистит сопровождается набуханием слезного мешка; давление на эту область вызывает выделение слизи или гноя из слезных отверстий. Дакриоцистит у новорожденных может осложняться развитием флегмоны.
Диагностика
Диагноз цистита ставится на основании типичной картины заболевания, характерных заболеваний, данных внешнего осмотра и пальпации слезного мешка. При обследовании больного дакриоциститом выявляются разрывы и отеки в газовой зоне; при пальпации воспаленной области определяются боль и выделение гнойных выделений из точек отрыва.
Тест на проходимость слезных протоков при цистите проводится с использованием западного (трубчатого) теста. Для этого в соответствующий носовой проход вводится тампон, а раствор коларгола закапывается в глаз. В случае проходимых слезных протоков, следы красителя должны появляться на тампоне в течение 2 минут. Для более длительного времени окрашивания тампона (5-10 минут) можно сомневаться в проходимости разрыва; если коларгол не выводится из организма в течение 10 минут, тест на жилет считается отрицательным, что свидетельствует об обструкции слезного протока.
Чтобы выяснить степень и степень поражения, проводится диагностическое обследование слезных протоков. Пассивный анализ слезоточивости носа при дакриоцистите подтверждает закупорку слезных протоков: в этом случае жидкость не попадает в нос при промывании слезного канала и носового канала, а протекает через отверстия слезы.
Биомикроскопия глаза используется в комплексе офтальмологической диагностики дакриоцистита, теста на инстилляцию флуоресцеина. Контрастная рентгенография слезных протоков (дакриоцистография) с раствором йодолипола необходима для того, чтобы получить четкое представление об архитектуре слезных протоков, расположении стриктуры или зоне облитерации. Чтобы идентифицировать микробные патогены дакриоцистита, исследуют выделения из слезных отверстий через бактериологическую культуру.
Чтобы уточнить диагноз, пациент с дакриоциститом должен быть осмотрен отоларингологом с риноскопией; по показаниям планируются консультации с стоматологом или челюстно-лицевым хирургом, травматологом, неврологом, нейрохирургом. Дифференциальная диагностика дакриоцистита проводится при каналикулите, конъюнктивите, рожистом воспалении.
Лечение
Острый дакриоцистит лечат постоянно. Перед размягчением инфильтрата проводят системную витаминотерапию, в области мешка под глазами назначают УВЧ-терапию и сухое тепло. Абсцесс открывается при колебаниях. Затем рану сливают и промывают антисептиком (раствор фурацилина, диоксид, перекись водорода). Антибактериальные капли помещают в конъюнктивальный мешок (хлорамфеникол, гентамицин, сульфацетамид, мирамистин и ), Противомикробные мази (эритромицин, тетрациклин, офлоксацин и ). В то же время системная антибактериальная терапия препаратами широкого спектра действия (цефалоспорины, аминогликозиды, пенициллины) проводится при дакриоцистите. После остановки острого процесса в «холодной» фазе проводится дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает в себя нисходящий массаж слезного мешка (в течение 2-3 недель), промывание слезного и носового канала (в течение 1-2 недель), ретроградное зондирование слезного канала ( 2-3 недели) прощупывание носослезных проходов через слезные отверстия (2-3 недели). Если лечение неэффективно, когда ребенку исполняется 2-3 года, проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита является операция — дакриоцисториностомия, которая включает формирование анастомоза между полостью носа и слезным мешком для эффективного дренирования слезной жидкости. В хирургической офтальмологии распространены минимально инвазивные методы лечения дакриоцистита, эндоскопическая дакриоцисториностомия и лазер. В некоторых случаях можно попытаться восстановить проницаемость носослезного канала при дакриоцистите с помощью баллонной или баллонной дакриоцистопластики — путем введения зонда в полость протока с баллоном, во время которого внутренний просвет канала расширяется.
Во избежание образования гнойных язв роговицы пациентам с циститом запрещается использовать контактные линзы, надевать повязки, выполнять любые офтальмологические операции, связанные с прикосновением к роговице (тонометрия, УЗИ глаза, гониоскопия и т. Д. ).
Прогноз
Прогноз неосложненного дакриоцистита в целом благоприятный. Результатом язвы роговицы может быть шип, который приводит не только к косметическому дефекту, но также к стойкому снижению зрения; с перфорацией язвы развиваются эндофтальмит и субатрофия глаза. Течение дакриоцистита может осложняться орбитой флегмоны, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и тканей мозга, сепсисом. В этом случае вероятность инвалидности и смерти пациента высока.
Профилактика
Профилактика цистита требует правильного и своевременного лечения заболеваний ЛОР-органов, избегая травм глаз и скелета лица.
Источник
