Неотложная помощь при синдроме лайелла
Оглавление темы «Аллергия. Синдром Стивенса-Джонсона. Синдром Лайела. Крапивница. Отек Квинке. Сывороточная болезнь.»: Синдром Лайела. Клиника ( признаки ) синдрома Лайела. Неотложная ( первая ) помощь при синдроме лайела и синдроме Стивенса-Джонсона.Отличительной особенностью синдрома Лайела, в сравнительном аспекте с синдромом Стивенса-Джонсона, является развитие тотального некроза эпидермиса и слизистых. Образуются крупные, размером до ладони, буллы с серозно-геморрагическим или гнойным содержимым. В некоторых случаях, особенно у детей, возможно отторжение ногтей, конъюнктивы. Характерен положительный симптом Никольского. Синдром эндогенной интоксикации при данном виде ОТАР максимально выражен. Наблюдается тяжелая и длительная лихорадка, возможно появление злокачественной гипертермии. Поражение внутренних органов представлено токсической энцефалопатией, проявляющейся различной степенью нарушения сознания, головной болью, в некоторых случаях — очаговой неврологической симптоматикой; острой печеночно-почечной недостаточностью; токсическим миокардитом. Практически в каждом случае заболевания происходит присоединение сепсиса. Летальность составляет 70—80%.
Неотложная ( первая ) помощь при синдроме лайела и синдроме Стивенса-ДжонсонаЛечение синдромов Стивенса-Джонсона и Лайела должно осуществляться в отделении реанимации, и оно включает в себя следующие моменты: 1. Адекватная инфузионная терапия, основные цели которой — дезинтоксикация, нормализация водно-электролитного баланса, восполнение энергетических затрат, коррекция гипопротеинемии и анемии, профилактика и лечение ДВС-синдрома. Объем инфузи-онной терапии определяется степенью дегидратации и гиповоле-мии. температурой тела, сократительной способностью сердца, функцией почек и может достигать 6—8 литров в сутки. 2. Глюкокортикоидная терапия проводится преднизолоном в дозе 300—1500 мг/сутки, внутривенно дробно, либо эквивалентными дозами других глюкокортикостероидов — дексазоном (0,4 мг/кг/ сут-ки), гидрокортизоном (12,5 мг/кг/сутки). 3. Использование препаратов, обладающих атигистаминной, антипротеазной, антиагрегантной, антикомплементарной активностью: контрикал — 40000 ЕД внутривенно капельно; эпсилон-аминокапроновая кислота — 100 мл 5% р-ра через каждые 4 часа в/в или по 4 г 4—6 раз в сутки; димедрол (супра-стин, тавегил) — 6—8 мл/сутки. 4. Применение экстракорпоральных методов детоксикации организма, без которых невозможно полноценное лечение (плазмаферез, гемосорбция, экстракорпоральная иммунофармакотерапия с диуцифоном). Параллельно с этими мероприятиями или при невозможности их осуществления проводят энтеросорбцию: 1 столовую ложку энтеросорбента растворяют в 100 мл воды и дают per os или вводят через назогастральный зонд 4—6 раз в сутки.
5. Использование антибиотиков широкого спектра действия (исключая группу пенициллина и цефалоспоринов, нефро- и гепа-тотоксичных антибиотиков) в ранние сроки, а затем в соответствии с антибиотикограммой. При сепсисе применяют сочетание 2—3 антибиотиков и антисептиков. 6. Улучшение реологических свойств крови (гепарин, компламин, курантил, трентал). 7. Проводят лечение системных расстройств — ОССН, ОПеН, ОПН, ОДН, отека головного мозга и др. 8. Осуществляется тщательный уход за пораженными кожей и слизистой. Участки некроза обрабатывают антисептическими средствами (димексид, диоксидин, 3% р-р перекиси водорода и др.), маслом шиповника или облепихи. Полость рта полоскают раствором реополиглюкина, антисептиками. В глаза закапывают 1% раствор колларгола, 0,01% р-р дексазона — по 1 капле 3 раза в день. За веки закладывают 1% гидрокортизоновую мазь. 9. Если больной находится на самостоятельном питании, то назначают гипоаллергенную диету, пишу принимают в протертом виде. — Также рекомендуем «Крапивница. Этиология ( причины ) крапивницы. Патогенез крапивницы. Клиника ( признаки ) крапивницы. Неотложная ( первая ) помощь при крапивнице.» |
Источник
Синдром Лайелла (острый или токсический эпидермальный некролиз) — тяжелое полиэтиологическое заболевание аллергической природы, характеризующееся острым нарушением общего состояния пациента, буллезным поражением всего кожного покрова и слизистых. Быстрое развитие обезвоживания, токсическое поражение почек и других внутренних органов, присоединение инфекционного процесса часто приводят к летальному исходу заболевания. Диагностика синдрома Лайелла включает объективное обследование пациента, постоянный мониторинг данных коагулограммы, клинических и биохимических анализов крови и мочи. Лечение синдрома Лайелла включает проведение неотложных мероприятий, методы экстракорпорального очищения крови, инфузионную терапию, введение больших доз преднизолона, антибиотикотерапию, коррекцию водно-солевых нарушений и др.
Синдром Лайелла
Синдром Лайелла относится к группе буллезных дерматитов. Свое основное название он получил в честь врача Лайелла, который в 1956 году впервые описал синдром как тяжелую форму токсикодермии. Клиническая картина синдрома Лайелла сходна с ожогом кожи II степени, в связи с чем заболевание называют ожоговым кожным синдромом. Еще одно распространенное название синдрома — злокачественная пузырчатка — обусловлено образованием на коже пузырей, подобных элементам пузырчатки.
Синдром Лайелла встречается в 0,3% случаев медикаментозных аллергий. После анафилактического шока он является самой тяжелой аллергической реакцией. Чаще всего синдром Лайелла наблюдается у людей молодого возраста и детей. Симптомы заболевания могут проявиться через пару часов или в течение недели после введения медикамента. По различным данным смертность при синдроме Лайелла составляет от 30% до 70%.
Причины синдрома Лайелла
В зависимости от причины развития синдрома Лайелла современная дерматология выделяет 4 варианта заболевания. Первый представляет собой аллергическую реакцию на инфекционный процесс и чаще всего обусловлен золотистым стафилококком II группы. Как правило, он развивается у детей и отличается наиболее тяжелым течением.
Второй — синдром Лайелла, который наблюдается в связи с применением лекарственных препаратов (сульфаниламидов, антибиотиков, противосудорожных лекарств, ацетилсалициловой кислоты, обезболивающих, противовоспалительных и противотуберкулезных средств). Наиболее часто развитие синдрома обусловлено одновременным приемом нескольких препаратов, одним из которых был сульфаниламид. В последние годы описаны случаи развития синдрома Лайелла на применение биологически активных добавок, витаминов, контрастных веществ для проведения рентгенографии и др.
Третий вариант синдрома Лайелла составляют идеопатические случаи заболевания, причина возникновения которых остается невыясненной. Четвертый — синдром Лайелла, вызванный комбинированными причинами: инфекционными и лекарственными, развивается на фоне терапии инфекционного заболевания.
Механизм развития синдрома Лайелла
Большая роль в развитии синдрома Лайелла отводится генетически обусловленной предрасположенности организма к различным аллергическим реакциям. В анамнезе многих пациентов есть указания на аллергические заболевания: аллергический ринит, поллиноз, аллергический контактный дерматит, экзему, бронхиальную астму и др. У таких лиц из-за нарушения механизмов обезвреживания токсических продуктов обмена веществ происходит соединение введенного в организм лекарственного вещества с белком, который содержится в клетках эпидермиса. Это вновь образовавшееся вещество и является антигеном при синдроме Лайелла. Таким образом, иммунный ответ организма направлен не только на введенное лекарство, но и на кожу больного. Процесс напоминает реакцию отторжения трансплантата, в которой за трансплантат иммунная система принимает собственную кожу пациента.
В основе синдрома Лайелла лежит феномен Шварцмана-Санарелли — иммунологическая реакция, приводящая к нарушению регуляции распада белковых веществ и накоплению продуктов этого распада в организме. В результате происходит токсическое поражение органов и систем. Это нарушает работу обезвреживающих и выводящих токсины органов, что усугубляет интоксикацию, приводит к выраженным изменениям водно-солевого и электролитного баланса в организме. Данные процессы приводят к быстрому ухудшению состояния пациента при синдроме Лайелла и могут стать причиной летального исхода.
Симптомы синдрома Лайелла
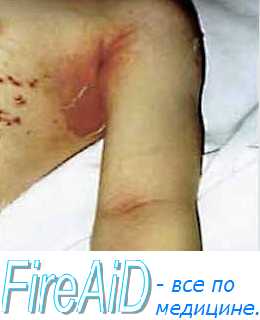
Синдром Лайелла начинается с внезапного и беспричинного повышения температуры тела до 39-40°С. За несколько часов на коже туловища, конечностей, лица, слизистой ротовой полости и гениталий появляются слегка отечные и болезненные эритематозные пятна различного размера. Они могут частично сливаться.
Через некоторое время (в среднем 12 часов) на участках внешне здоровой кожи начинает происходить отслаивание эпидермиса. При этом образуются тонкостенные вялые пузыри неправильной формы, величина которых варьирует от размеров лесного ореха до 10-15 см в диаметре. После вскрытия пузырей остаются большие эрозии, по периферии они покрыты обрывками покрышек пузырей. Эрозии окружены отечной и гиперемированной кожей. Они выделяют обильный серозно-кровянистый экссудат, что является причиной быстрого обезвоживания пациента.
При синдроме Лайелла отмечается характерный для пузырчатки симптом Никольского — отслаивание эпидермиса в ответ на незначительное поверхностное воздействие на кожу. В связи с отслойкой эпидермиса, на тех участках кожного покрова, которые подверглись сдавлению, трению или мацерации, эрозии формируются сразу, без образования пузырей.
Довольно быстро вся кожа пациента с синдромом Лайелла становится красной и резко болезненной при дотрагивании, ее внешний вид напоминает ожог кипятком II-III степени. Наблюдается характерный симптом «смоченного белья», когда кожа при прикосновении к ней легко сдвигается и сморщивается. В отдельных случаях синдрома Лайелла его основные проявления сопровождаются появлением мелкой петехиальной сыпи по всему телу больного. У детей заболевание обычно начинается с симптомов конъюнктивита и сочетается с инфекционным поражением кожи стафилококковой флорой.
Поражение слизистых при синдроме Лайелла проявляется образованием на них болезненных поверхностных дефектов, кровоточащих даже при незначительном травмировании. Процесс может затрагивать не только рот и губы, а и слизистую глаз, глотки, гортани, трахеи, бронхов, мочевого пузыря и уретры, желудка и кишечника.
Общее состояние пациентов с синдромом Лайелла прогрессивно ухудшается и за короткий период времени становится крайне тяжелым. Мучительная жажда, снижение потоотделения и продукции слюны являются признаками обезвоживания организма. Пациенты жалуются на выраженную головную боль, теряют ориентацию, становятся сонливыми. Наблюдается выпадение волос и ногтей. Обезвоживание приводит к сгущению крови и нарушению кровоснабжения внутренних органов. Наряду с токсическим поражением организма это приводит к нарушению работы печени, сердца, легких и почек. Развивается анурия и острая почечная недостаточность. Возможно присоединение вторичной инфекции.
Диагностика синдрома Лайелла
Клинический анализ крови при синдроме Лайелла указывает на воспалительный процесс. Наблюдается повышение СОЭ, лейкоцитоз с появлением незрелых форм. Снижение или полное отсутствие эозинофилов в анализе крови является диагностическим признаком, позволяющим отличить синдром Лайелла от других аллергических состояний. Данные коагулограммы указывают на повышенную свертываемость крови. Анализ мочи и биохимический анализ крови позволяют выявить нарушения, происходящие со стороны почек, и осуществлять мониторинг состояния организма в процессе лечения.
Важной задачей является определение медикамента, который привел к развитию синдрома Лайелла, ведь его повторное применение в процессе лечения может быть губительным для пациента. Выявить провоцирующее вещество помогает проведение иммунологических тестов. На провоцирующий препарат указывает быстрое размножение иммунных клеток, возникающее в ответ на его введение в образец крови пациента.
Биопсия кожи и гистологическое изучение полученного образца у больного синдромом Лайелла обнаруживает полную гибель клеток поверхностного слоя эпидермиса. В более глубоких слоях наблюдается образование крупных пузырей, отечность и скопления иммунных клеток с наибольшей концентрацией в области кожных сосудов.
Синдром Лайелла дифференцируют с другими острыми дерматитами, сопровождающимися образованием пузырей: актиническим дерматитом, пузырчаткой, контактным дерматитом, синдромом Стивенса-Джонсона, буллезным эпидермолизом, герпетиформным дерматитом Дюринга, простым герпесом.
Лечение синдрома Лайелла
Лечение пациентов с синдромом Лайелла проводится в реанимационном отделении и включает целый комплекс неотложных мероприятий. При этом, учитывая токсико-аллергический характер заболевания, применение лекарственных препаратов должно проводиться со строгим учетом показаний и противопоказаний.
Терапия синдрома Лайелла осуществляется инъекционным введением больших доз кортикостероидов (преднизолон). При улучшении пациент переводится на прием препарата в таблетированной форме с постепенным понижением его дозы. Применение методов экстракорпоральной гемокоррекции (плазмаферез, гемосорбция) позволяет производить очищение крови от образующихся при синдроме Лайелла токсических веществ. Постоянная инфузионная терапия (физ. раствор, декстран, солевые растворы) направлена на борьбу с обезвоживанием и нормализацию водно-солевого баланса. Она проводится при строгом контроле объема выделяемой пациентом мочи.
В комплексной терапии синдрома Лайелла применяют медикаменты, поддерживающие работоспособность почек и печени; ингибиторы ферментов, участвующих в разрушении тканей; минеральные вещества (калий, кальций и магний); препараты, снижающие свертываемость; мочегонные средства; антибиотики широкого спектра.
Местное лечение синдрома Лайелла включает применение аэрозолей с кортикостероидами, влажно-высыхающих повязок, антибактериальных примочек. Она проводится в соответствии с принципами обработки ожогов. Для профилактики инфицирования при синдроме Лайелла необходимо несколько раз в сутки проводить смену нательного белья на стерильное, осуществлять обработку не только кожи, но и слизистых. Учитывая выраженную болезненность, местная терапия должна проводиться при соответствующем обезболивании. При необходимости проведение перевязок осуществляется под наркозом.
Прогноз при синдроме Лайелла
Прогноз заболевания определяется характером его течения. В связи с этим выделяют 3 варианта течения синдрома Лайелла: молниеносное с летальным исходом, острое с возможным летальным исходом при присоединении инфекционного процесса и благоприятное, обычно разрешающееся спустя 7-10 дней. Ранее начало лечебных мероприятий и их тщательное проведение улучшают прогноз заболевания.
Источник
Синдро́м Ла́йелла (токсический эпидермальный некролиз) — наиболее тяжёлый вариант аллергического буллёзного дерматита. Назван в честь шотландского дерматолога Алана Лайелла (1917—2007), который впервые в 1956 году сделал подробное описание данного заболевания.
Чаще всего синдром Лайелла представляет собой реакцию на лекарственные препараты (антибиотики, сульфаниламиды, НПВС).
В основном, синдром Лайелла, развивается у лиц с отягощенным аллергологическим анамнезом, наиболее часто — на фоне перенесенной острой респираторной вирусной инфекции (ОРВИ), по поводу которой больные принимали НПВП, жаропонижающие средства, антибиотики, витамины, пищевые добавки, т. е. на фоне полифармакотерапии (полипрагмазии)[2].
Состояние пациента прогрессивно ухудшается, выражены симптомы интоксикации, повышается температура. Появляется кожная сыпь по типу «коревой» или «скарлатинозной» с единичными болезненными элементами. Через несколько часов на месте сыпи и на неизменённой ранее коже возникают большие плоские пузыри с серозным или серозно-геморрагическим содержимым. Они быстро вскрываются с появлением обширных эрозий ярко-красного цвета. Характерен положительный симптом Никольского — при легком потирании здоровой кожи происходит десквамация эпидермиса и обнажение мокнущей поверхности. Могут присоединяться токсико-аллергические поражения сердца, печени, органов брюшной полости, почек. При отсутствии своевременной неотложной помощи велика вероятность летального исхода.
Дифференциальную диагностику синдрома Лайелла следует проводить с пузырчаткой, синдромом Стивенса—Джонсона.
Необходимо немедленное прекращение поступления аллергена. Затем вводят преднизолон, детоксикационные растворы.
При гипертермии противопоказано введение жаропонижающих препаратов, это может привести к дополнительной аллергизации.
Немедленная госпитализация.
При токсическом эпидермальном некролизе необходима срочная госпитализация больного, желательно в специализированное отделение ожоговой реанимации, при отсутствии такового-в общее отделение реанимации. До этого врач поликлиники или скорой помощи должен отменить лекарственный препарат, вызвавший заболевание, и попытаться вывести его из организма (промывание желудка, очистительная клизма, обильное питье). Необходимо ввести парентерально антигистаминные (супрастин, пипольфен, димедрол) и гипосенсибилизирующие (препараты кальция, натрия тиосульфат, магния сульфат) средства. В стационаре назначают кортикостероиды (в больших дозах), проводят гемосорбцию. В ряде случаев показаны антибиотики. Наружно применяют эпителизирующие (солкосерил), кортикостероидные и антибактериальные (для профилактики инфицирования) мази. При клиническом выздоровлении после выписки из стационара больной должен продолжать прием кортикостероидов в малых дозах, постепенную их отмену проводит врач поликлиники. В амбулаторной карте больного должна быть пометка о лекарственном препарате, вызвавшем заболевание.
Прогноз во многом зависит от степени поражения, наличия инфекционных осложнений, своевременности и объёма оказанной медицинской помощи. Средний уровень летальности 25-30 %, в тяжелых случаях может достигать 65-70 %.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Под редакцией О.Ю. Олисовой. КОЖНЫЕ
И ВЕНЕРИЧЕСКИЕ
БОЛЕЗНИ. — 1. — Практическая медицина, 2015. — С. 151-153. — 288 с. — ISBN 978-5-98811-337-9.
- Синдром Лайелла в судебно-медицинской и патолого-анатомической практике / Л. Н. Зимина и др. // Неотлож. мед. помощь. — 2016. — № 2. — С. 64-68. — ISSN 2223-9022 (Аннотация: Приводятся 9 клинико-морфологических наблюдений синдрома Лайелла (токсического эпидермального некролиза, ТЭН). У 5 умерших были перкутанные варианты ТЭН в результате контакта с борщевиком, серой ртутной мазью, белилами. В 4 наблюдениях причиной ТЭН были лекарственные средства при политерапии и в одном из них в сочетании с инфекцией. У всех пациентов ТЭН развился на фоне хронических и острых заболеваний, эндо- и экзотоксикозов, иммунодефицита. Россия, НИИ скорой помощи им. Н.В. Склифосовского ДЗ г. Москвы)
- [1]
Источник