Неотложная помощь при коронарном синдроме детям
Оказание первой неотложной помощи при острой коронарной недостаточности
Нестабильная стенокардия
Стенокардия — типовая форма коронарной недостаточности.
Симптомы: приступообразная, давящего, сжимающего или жгучего характера боль за грудиной или в области сердца, возникающая при физическом напряжении или в покое, рецидивирующего или прогрессирующего характера, впервые возникшая (давностью до 1 месяца) или ранее стабильного течения. Продолжительность болей — от 2-3 до 10-15 мин; после приема нитроглицерина боли исчезают или ослабляются, но затем могут рецидивировать вновь. На ЭКГ покоя изменений может не быть, либо регистрируются ишемические изменения в виде подъема или депрессии сегмента ST или инверсии зубца Т. Возможно появление нарушений сердечного ритма и проводимости.
Первая неотложная помощь. Полный покой. Положение с опущенными ногами. Нитроглицерин — одну таблетку (0,0005) под язык, аспирин внутрь в дозе 250-500 мг, разжевать и запить водой. Обеспечить доступ свежего воздуха.
Доврачебная помощь. При продолжающемся болевом синдроме — повторный прием нитроглицерина (0,0005 г под язык) с интервалом 5-10 мин (при АД не ниже 90/60 мм рт.ст.). Аспирин внутрь в дозе 250-500 мг (если не назначался в этот день ранее). При отсутствии эффекта в течение 10-15 мин – внутримышечно или внутривенно 4 мл 50% раствора анальгина (2 мл 5% раствора кетопрофена) в комбинации с 2 мл 1% раствора димедрола или 1 мл 1% раствора морфина (или аналога в эквивалентной дозе).
Первая врачебная помощь. Медицинский пункт. Уложить на кушетку, в постель. Продолжить мероприятия предыдущего этапа. При упорном рецидивировании болевого синдрома (затянувшемся приступе стенокардии) внутривенно струйно 1 мл 1% раствора морфина или его аналога в эквивалентной дозе, ингаляция кислорода. При ухудшении сердечной деятельности, появлении симптомов сердечной недостаточности, коллаптоидном состоянии следует предполагать инфаркт миокарда и проводить соответствующие неотложные мероприятия (см. раздел «Инфаркт миокарда»).
Эвакуация в госпиталь (ОМедБ) санитарным транспортом в сопровождении врача. Рекомендуется приподнять верхнюю половину туловища (при низком АД — в горизонтальном положении).
Квалифицированная и специализированная неотложная помощь (ОМедБ, госпиталь). При необходимости повторяются мероприятия предыдущего этапа с обязательным началом антикоагулянтной терапии (внутривенное болюсное введение гепарина в дозе 5000 ЕД и последующее его капельное введение со скоростью 1000 ЕД в час под контролем АЧТВ и времени свертывания крови до стабилизации состояния больного). Возможно применение низкомолекулярных гепаринов подкожно. По показаниям назначаются нитраты, бета-адреноблокаторы, ингибиторы АПФ, антиаритмические препараты.
При упорном рецидивировании стенокардии, выраженной депрессии сегмента ST на ЭКГ, нестабильной гемодинамике и положительном тропониновом тесте в специализированном кардиологическим инвазивном отделении проводится экстренная коронароангиография и ангиопластика со стентированием.
Инфаркт миокарда (острая коронарная недостаточность)
Ишемический некроз миокарда, возникающий вследствие выраженных расстройств коронарного кровообращения (чаще всего окклюзирующего тромбоза коронарной артерии).
Симптомы. Интенсивная, сжимающая, давящая, жгучая боль за грудиной или в области сердца. Возможна иррадиация болей в левую руку, лопатку, шею, нижнюю челюсть. Продолжительность болей, как правило, более 30 мин, эффекта от приема нитроглицерина нет или он неполный и кратковременный. Возможны нарушения сердечного ритма, острая сердечно-сосудистая недостаточность. Через 8-12 ч отмечается повышение температуры тела. Внезапное развитие острой сердечной недостаточности без ангинозного приступа характерно для безболевой формы инфаркта миокарда. Возможна нетипичная локализация болей — только область эпигастрия, только нижняя челюсть и зубы, только плечевой пояс и верхние конечности. Диагноз подтверждается динамикой ЭКГ — нарастанием подъема или депрессии сегмента ST, инверсией зубца Т, снижением амплитуды зубца R, позднее — появлением патологического зубца Q или формированием комплекса QS.
Первая помощь. Полный покой. Нитроглицерин — одну таблетку (0,0005 г) под язык, аспирин внутрь 250- 500 мг (разжевать и запить водой).
Доврачебная помощь. Повторно нитроглицерин (0,0005 г) под язык с интервалом 7-10 минут под контролем АД. Внутримышечно 1 мл 1% раствора морфина или его аналога в эквивалентной дозе. Аспирин внутрь 250-500 мг (если не назначался ранее в течение суток). Постоянная ингаляция кислорода. Полный покой.
Первая врачебная помощь. Медицинский пункт. Ингаляция увлажненного кислорода. Строгий постельный режим. При неэффективности мероприятий доврачебной помощи и сохранении ангинозного приступа внутривенно 1 мл 1% раствора морфина или 1мл 2% раствора промедола. Внутривенное струйное введение 5000 ЕД гепарина. Продолжать терапию нитроглицерином по 0,0005 г под язык с интервалом 10-15 мин под контролем АД. Можно использовать нитросорбид по 10-20 мг каждые 3-4 часа внутрь. При необходимости повторное внутримышечное введение 1 мл 1% раствора морфина или его аналога в эквивалентной дозе (не ранее, чем через 30-40 мин после предыдущего). При введении лекарств — тщательный контроль за АД, ЧСС, частотой и глубиной дыхания!
После проведения указанных мероприятий и устранения (уменьшения) болевого синдрома эвакуация в госпиталь (ОМедБ).
Квалифицированная и специализированная неотложная помощь (госпиталь ОМедБ). Максимально быстрое помещение в отделение анестезиологии и реанимации (реанимации и интенсивной терапии) с безотлагательным началом интенсивной терапии с подключением прямых антикоагулянтов (гепарин внутривенно). Для купирования болевого синдрома внутривенно 1-2 мл 0,05% раствора фентанила и 2-3 мл 0,25% раствора дроперидола (при нормальном или повышенном АД). По показаниям – бета-адреноблокаторы внутривенно капельно или внутрь (тахикардия, гипертензия), нитраты внутривенно капельно или внутрь (острая сердечная недостаточность, рецидивы стенокардии), ингибиторы АПФ в небольших дозах (предпочтительнее каптоприл), антиаритмики (предпочтительнее лидокаин или кордарон). Применение сердечных гликозидов (за исключением случаев тахисистолического мерцания предсердий) нежелательно.
При поступлении в кардиореанимационное отделение в сроки до 6 часов от начала инфаркта миокарда и при наличии подъема сегмента ST не менее, чем в 2-х отведениях ЭКГ (или свежей блокады левой ножки пучка Гиса), проводится тромболитическая терапия стрептокиназой в дозе 1,5 млн ЕД внутривенно капельно в течение 30-40 минут под контролем ЭКГ, ВСК, показателей коагулограммы. Перед введением стрептокиназы проводится премедикация с помощью внутривенного введения 60 мг преднизолона и 1 мл 2% раствора промедола. После тромболизиса продолжается терапия гепарином (внутривенно или подкожно) и аспирином 250 мг ежедневно.
Кардиогенный шок
Как правило, развивается в первые часы обширного инфаркта миокарда передней локализации, циркулярного характера или при нижней локализации с вовлечением правого желудочка. Ареактивный кардиогенный шок развивается при разрыве миокарда с гемоперикардом и гемотампонадой.
Симптомы. Кожные покровы бледные с цианотичным оттенком, влажные, холодные на ощупь. Сознание сохранено, но может быть спутанным, в тяжелых случаях отсутствует. Конечности холодные. Пульс очень слабого наполнения, учащен. Тоны сердца глухие, могут не прослушиваться, нередко — аритмии. АД снижено до 80/60-60/0 мм рт. ст., иногда не определяется. Олигурия либо анурия (менее 20 мл мочи за час). Дыхание учащено.
Первая помощь. Полный покой, поить теплым сладким чаем. Придать лежачее положение с приподнятыми на 15-20º ногами. Аспирин 250 мг внутрь. Кордиамин 50-60 капель внутрь.
Доврачебная помощь. Внутримышечно или подкожно 0,5-1 мл 1% раствора мезатона. При сохранении болей – внутривенно 3-4 мл 50% раствора анальгина (2 мл 5% раствора кетопрофена), внутримышечно или внутривенно 1 мл 1% раствора морфина (медленно с 10 мл физиологического раствора хлорида натрия под контролем АД!).
Первая врачебная помощь. Медицинский пункт. Мероприятия те же. При отсутствии эффекта повторное внутривенное введение 0,3-0,5 мл 1% раствора мезатона в шприце с 10 мл 5% глюкозы или 0,9% раствора хлорида натрия, внутривенное или внутримышечное введение 80-120 мг преднизолона. При рецидиве (некупировании) болевого синдрома — наркотические анальгетики внутривенно медленно (морфин, промедол) без добавления димедрола или дроперидола. При брадикардии 0,5-1 мл 0,1 % раствора атропина внутривенно. При других нарушениях ритма см. раздел «Нарушения сердечного ритма». При устойчивой гипотонии — внутривенно капельно 5 мл (200мг) 4% раствора дофамина в 200 мл 0,9% раствора хлорида натрия (4-8 капель в минуту. После проведения указанных мероприятий, стабилизации АД и устранения болевого синдрома эвакуация в госпиталь (ОМедБ) санитарным транспортом, лежа на носилках, в сопровождении врача.
Квалифицированная и специализированная неотложная помощь (госпиталь, ОМедБ). Максимально быстрое помещение в отделение анестезиологии и реанимации (реанимации и интенсивной терапии). Катетеризация подключичной вены. При сохранении или рецидиве боли повторить внутривенное медленное введение 1-2 мл 0,005 % раствора фентанила без добавления дроперидола. Продолжение инфузионной терапии под контролем АД и ЦВД. Внутривенно капельно 5 мл 4% раствора дофамина (начальная скорость 2-10 мкг/кг.мин, максимальная 20-30 мкг/кг.мин) в 200 мл 5% раствора глюкозы под контролем АД и ЭКГ. При отсутствии эффекта дофамина – внутривенно капельно 1 мл 0,2% раствора норадреналина гидротартрата в 400 мл 5% раствора глюкозы. Внутривенно струйно 60-120 мг преднизолона. При резистентности гипотонии, подозрении на гиповолемию, одновременно с введением инотропных средств внутривенная инфузия 400 мл полиглюкина (реополиглюкина). Дифференцированная терапия нарушений сердечного ритма.
В специализированном кардиореанимационном отделении эффективным методом лечения кардиогенного шока у больных инфарктом миокарда является тромболитическая терапия или экстренная прямая реваскуляризация миокарда (ангиопластика).
https://studfiles.net/preview/2483370/page:4/
Источник
Неотложная помощь при остром коронарном синдроме.
Общие лечебные мероприятия, которые можно провести в домашних условиях:
— дать больному аспирин — 325-500 мг — разжевать и проглотить,
— нитроглицерин (повторно) под язык при АД не менее 90 мм рт.ст.,
— дать (при наличии) b-блокатор,
— вызвать бригаду «скорой помощи».
Врач «скорой помощи» (общей практики, участковый терапевт).
На догоспитальном этапе тактика: одновременно (параллельно) проводятся диагностические и лечебные мероприятия, которые включают
— Сбор анамнеза. Выяснить характер болевого синдрома, время его возникновения и т.п. Варианты болевого синдрома:
1. Чувство боли в грудной клетке имеет очень интенсивный характер, возникает остро, почти не меняет своей интенсивности на протяжении всего приступа. Продолжительность болевого приступа от 30 мин. до нескольких часов, иногда сутки и более. Боль может прекратиться после однократного введения морфина, в других случаях она стихает на какой-то период времени и возобновляется с прежней силой. Такой болевой синдром чаще наблюдается у больных ОКС с подъемом сегмента ST.
2. Более или менее частое возникновение нескольких приступов ангинозной боли, причем во время каждого из них ощущение сжатия или жжения то усиливается, то ослабевает. Такое течение болевого синдрома более характерно при депрессии сегмента ST на ЭКГ.
3. У больных с имеющейся клиникой стенокардии (приступы -«близнецы» — стереотипность приступов) нарушается привычный стереотип возникновения болей — нестабильная стенокардия.
— физикальное обследование постоянно наблюдать за жизненными функциями — коллапс, шок, нарушения ритма, сердечная недостаточность, тампонада и др.
— регистрация ЭКГ в 12 отведениях
— решать вопрос о транспортировке больного в стационар, желательно в специализированный;
— просить данные (ЭКГ, амбулаторная карта) о предшествующих заболеваниях;
— доступ в вену;
— адекватное обезболивание (наркотические анальгетики внутривенно);
— вдыхание кислорода через носовые катетеры (скорость подачи 4-6 л в мин.).
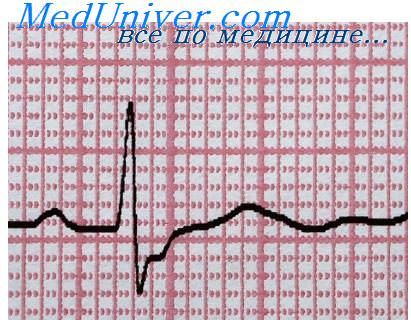
II. Оценка изменений на ЭКГ
1. Типичная инфарктная кривая — госпитализация в блок интенсивной терапии.
2. Подъем сегмента ST или вновь возникшая полная блокада ножки пучка Гиса (особенно левой) — госпитализация, лечебные мероприятия как при остром коронарном синдроме с подъемом сегмента ST.
3. Снижение сегмента ST и/или инверсия зубцов Т (как и при блокаде ножки пучка Гиса желательно сравнить с ЭКГ, зарегистрированной до ухудшения) — госпитализация, лечебные мероприятия как при остром коронарном синдроме без подъема сегмента ST.
4. Нормальная или «не диагностическая» ЭКГ («дурная примета») • госпитализация с целью быстрейшего установления диагноза.
Цели госпитализации при остром коронарном синдроме
Известно, что повлиять на размеры ИМ и смертность можно только в первые часы его развития (3-4 часа), тогда как большинство больных поступает в стационар значительно позднее. 30-40% от общего числа умирающих погибают в первые 15 мин. от начала заболевания и примерно столько же — в последующие 2 часа. Это означает, что даже при хорошо организованной экстренной помощи 2/3 смертей происходит до поступления в стационар.
— У части больных может быть предотвращено развитие ИМ.
— Антиангинальная терапия с применением антикоагулянтов и дезагрегантов может способствовать уменьшению размеров ИМ.
— Если же инфаркт миокарда возникнет — терапия будет своевременной, появится возможность реанимации больных.
В современных условиях возникает возможность проведения системного тромболизиса и на догоспитальном этапе — теплелаза.
При нормальной ЭКГ («дурная примета») необходимо повторно регистрировать ЭКГ.
В стационаре тактика определяется временем, прошедшим после появления непрекращающейся боли и динамикой ЭКГ, при этом возможны несколько вариантов ведения больных.
В стационаре при нормальной или «не диагностической» ЭКГ необходимо:
• повторно регистрировать ЭКГ;
• оценить динамику содержания маркеров некроза миокарда в крови;
• обсудить целесообразность выполнения эхокардиоскопии, велоэргометрии, коронарографии.
В зависимости от полученных результатов определить дальнейшую тактику ведения.
1. Если после появления болей
— прошло меньше 12 часов
— и наблюдаются электрокардиографические изменения -подъемы сегмента ST более ОД мВ в 2 и более отведениях, отражающие одну зону кровоснабжения миокарда, а также полная блокада ножки пучка Гиса (особенно вновь возникшая или предположительно вновь возникшая блокада левой ножки пучка Гиса), то они становятся показаниями для реперфузии коронарной артерии.
2. Если после появления болей прошло более 12 часов и симптомы сохраняются, то тактика такая же как и предыдущем варианте (хотя эффект тромболитической терапии становится сомнительным).
3. Если после появления болей прошло более 12 часов, но симптомы не сохраняются, то стоит вопрос только о лечении.
— Также рекомендуем «Особенности терапии острого коронарного синдрома.»
Оглавление темы «Неотложная помощь в кардиологии.»:
1. Трепетание предсердий. Неотложная помощь при трепетании предсердий сердца.
2. Побочные эффекты антиаритмических средств. Острые нарушения ритма сердца.
3. Нарушение проводимости сердца. Неотложная помощь при нарушениях проводимости.
4. Показания к неотложной терапии нарушений ритма. Показания к госпитализации больных с нарушениями ритма.
5. Классификация противоаритмических препаратов.
6. Побочные эффекты антиаритмических препаратов.
7. Острый коронарный синдром. Диагностика острого коронарного синдрома.
8. Причины острого коронарного синдрома.
9. Неотложная помощь при остром коронарном синдроме.
10. Особенности терапии острого коронарного синдрома.
Источник

При появлении болей за грудиной, не снимающихся нитроглицерином и сопровождающихся слабостью, потливостью, головокружением и другими неприятными ощущениями у пациента диагностируют острый коронарный синдром (ОКС). После дополнительного обследования диагностируется либо инфаркт миокарда, либо нестабильная стенокардия – «предынфарктное состояние».
Что представляет собой
ОКС – это не диагноз, а лишь предварительное заключение. Оно позволяет вовремя начать оказание помощи при остром коронарном синдроме. При благоприятном исходе инфаркт не разовьется, а обострение ИБС закончится без отмирания сердечной мышцы.
Термин ОКС используют лишь в первые часы болезни, когда еще неясно, сформируется ли у пациента инфаркт или нет. После дополнительной диагностики на фоне одновременной интенсивной терапии диагноз уточняется.
Возможные исходы ОКС:
- инфаркт миокарда с подъемом сегмента ST на ЭКГ;
- инфаркт миокарда без подъема ST;
- инфаркт миокарда, диагностированный в более поздние сроки по другим признакам;
- нестабильная стенокардия.
Причина развития патологии
Причина ОКС – сочетание внешних и внутренних факторов. К внешним относят курение, избыток жиров в пище, постоянный стресс и малую физическую активность. Внутренние – заболевания, повышающие вероятность патологии сосудов сердца:
- отягощенная по ИБС наследственность;
- атеросклероз;
- высокое давление;
- сахарный диабет;
- ожирение.
ОКС – форма ишемической болезни, то есть проявление атеросклероза коронарных сосудов. Чаще всего он вызван наличием скопления жиров в стенке артерии (атеросклеротической бляшки). Она либо разрывается, закупоривая артерию, либо на ее поверхности образуется защитный тромб, также перекрывающий кровоток. К сужению артерий приводит и постоянно высокий уровень адреналина – гормона стресса.
Механизм развития ОКС
Патогенез
Диагностика острого коронарного синдрома невозможна без понимания, как он возникает.
Внешние и внутренние причины ИБС приводят к образованию атеросклеротических бляшек в стенках коронарных сосудов. Особую роль здесь играет ответное воспаление – защитная реакция сосудистой стенки, направленная на ее восстановление. Поэтому вокруг скопления жиров накапливаются клетки, выделяющие особые химические вещества. Эти вещества привлекают тромбоциты – клетки, ответственные за свертывание крови.
При тромбозе либо критичной закупорке сосуда, или при разрыве бляшки кровоток по коронарной артерии резко снижается. Каждый такой сосуд кровоснабжает отдельный участок миокарда – межжелудочковую перегородку, верхушку, боковую или заднюю стенку, правый желудочек. В покое количество проходящей через суженный участок крови может быть еще достаточным для питания сердца.
При нагрузке возникает учащение сердцебиения. Клетки миокарда работают активнее, и им уже не хватает того малого количества кислорода, которое доставляется через суженную артерию. Миокардиоциты начинают испытывать кислородное голодание. Нарушается процесс нормального «сгорания» питательных продуктов с образованием энергии. Недоокисленные, то есть «недогоревшие» вещества ядовиты и повреждают мембрану клеток.
Так возникает ОКС, сопровождающийся длительной болью в груди. Это «сигнал сердца» о сильном неблагополучии и необходимости срочного отдыха и восстановления кровотока. Это признаки нестабильной стенокардии. При полном прекращении кровотока клетки сердца гибнут – развивается инфаркт.
Рекомендуем прочитать о том, как снять приступ стенокардии. Вы узнаете о том, что провоцирует приступы и как их снять дома самостоятельно.
А здесь подробнее о том, что расскажет ЭКГ при ишемии сердца.
Симптомы
Каждый больной ИБС должен знать симптомы этого угрожающего состояния. Вовремя оказанная помощь при остром коронарном синдроме не только предотвратит инфаркт миокарда, но и может спасти жизнь пациента.
Признаки ОКС включают симптомы нестабильной стенокардии и инфаркта:
- загрудинная боль: давящая, сжимающая, не проходящая после приема 3 таблеток нитроглицерина с промежутком 5 минут, длящаяся более 20 минут;
- распространение, то есть иррадиация боли в левый локоть, плечо, челюсть, в область желудка, редко – вправо;
- страх смерти, тревога, удушье;
- холодный пот, снижение давления, потеря сознания;
- сильная непроходящая боль в животе;
- учащение приступов стенокардии в течение 2 недель;
- увеличение количества принимаемых таблеток нитроглицерина;
- загрудинные боли, появившиеся в первые 2 месяца после перенесенного инфаркта.
При появлении таких симптомов не нужно терять силы и время на поход в поликлинику, требуется срочно вызвать «Скорую помощь».
Диагностика
Распознавание ОКС основано на типичных симптомах. Чтобы уточнить его вариант, используются такие диагностические методы:
- ЭКГ;
- маркеры повреждения мышцы сердца (тропонины).
На ЭКГ при ОКС отмечается подъем или депрессия ниже изолинии сегмента ST в нескольких отведениях, указывающих на пораженную артерию. Также признаком ОКС считается внезапно появившаяся у больного блокада левой ножки пучка Гиса.
Острый коронарный синдром с подъемом ST
Однако даже нормальная картина ЭКГ не исключает инфаркта. В сомнительных случаях необходимо биохимическое исследование.
Наиболее чувствительны к повреждению миокарда особые вещества – тропонины T и I. Их определение проводят практически в любой лаборатории. Тропонины могут повышаться и при других состояниях:
- расслаивающая аневризма аорты;
- дыхательная недостаточность или анемия;
- миокардит или травма сердца;
- сепсис;
- инсульт и многие другие.
Однако клинические симптомы этих заболеваний помогают правильно поставить диагноз.
Уровень тропонинов при инфаркте повышается через 6 часов, максимум его отмечается через сутки, а нормализация происходит через 2 недели.
При нестабильной стенокардии тропонины отрицательные, то есть в крови их нет.
Лечение
Чтобы принять решение о правильной тактике лечения острого коронарного синдрома, у медработника есть 10 минут.
Все пациенты должны быть госпитализированы в крупный стационар, где есть возможность срочной ангиографии и хирургического вмешательства.
Исключение – некоторые пациенты без подъема ST на ЭКГ, которые могут госпитализироваться в обычные стационары:
- возраст более 75 лет;
- боль в покое с непостоянными изменениями на ЭКГ;
- стенокардия длительностью менее 20 минут, прошедшая самопроизвольно или после приема нитроглицерина;
- атеросклероз мозговых или периферических артерий;
- перенесенный инфаркт, чрескожная коронарная ангиопластика (ЧКА) или аортокоронарное шунтирование (АКШ);
- сахарный диабет;
- тяжелая почечная недостаточность;
- подозрение на ОКС без достаточных доказательств.
Неотложная помощь при остром коронарном синдроме заключается в обезболивании с помощью наркотических анальгетиков и приеме аспирина в комбинации с клопидогрелом. В течение часа необходимо выполнить ЧКА в специализированном стационаре.
Если это невозможно, в течение первых 30 минут после обнаружения больного проводят фибринолитическую терапию, а затем в любом случае транспортируют его в учреждение для хирургического вмешательства. Если тромб удалось успешно растворить, то операция может быть отложена на сутки.
Неотложные мероприятия при ОКС
Если после первых симптомов болезни прошло уже более суток, а состояние больного стабильное, такая агрессивная терапия острого коронарного синдрома не рекомендуется. Им проводят коронароангиографию и в течение месяца при необходимости выполняют ЧКА.
После хирургического вмешательства по показаниям назначаются следующие препараты:
- фракционированный гепарин;
- нитраты;
- бета-блокаторы;
- ИАПФ или сартаны;
- антагонисты минералокортикоидных рецепторов;
- статины;
- ингибиторы протоновой помпы для профилактики желудочного кровотечения.
О том, что собой представляет ОКС, симптомах, диагностике и лечении, смотрите в этом видео:
Реабилитация
В стационаре больной находится до 3 суток в отделении реанимации и еще 7 — 9 дней в кардиологическом отделении. При стабильном состоянии и отсутствии осложнений пациент может быть выписан на 6 — 7 день после госпитализации.
Наблюдение в поликлинике проводит кардиолог в течение года, а затем при отсутствии болей в груди и одышки – терапевт. Регулярно назначают анализы на уровень холестерина, проводят ЭКГ, делают нагрузочную пробу. При необходимости выполняется коронароангиография и хирургическое лечение ИБС.
Если человек перенес острый коронарный синдром, рекомендации врача должны быть такими:
- не курить и не подвергаться действию табачного дыма;
- в питании придерживаться растительной диеты с цельными злаками и умеренным количеством обезжиренных молочных продуктов и нежирного мяса;
- регулярно заниматься физическими упражнениями по индивидуальной программе;
- контролировать уровень холестерина и принимать назначенные гиполипидемические средства;
- ежедневно измерять артериальное давление и поддерживать его в норме;
- сохранять нормальный вес;
- научиться справляться со стрессом, избегать волнения и тревожных ситуаций;
- как можно меньше употреблять алкоголь.
Эти меры снижают риск повторного тяжелого приступа стенокардии и инфаркта миокарда.
Рекомендуем прочитать о симптомах нестабильной стенокардии. Вы узнаете о том, что собой представляет данная патология, ее признаках, диагностике, методах лечения и профилактики.
А здесь подробнее об инфаркте миокарда и его последствиях.
Острый коронарный синдром – комплекс признаков, указывающих на внезапное прекращение притока крови к сердечной мышце. Если клетки миокарда погибают, возникает инфаркт. Даже если миокардиоциты сохраняют свою функцию, ОКС приводит к нарушению функции сердца и повышает риск инфаркта.
ОКС сопровождается интенсивной болью в груди. Это требует неотложной медицинской помощи, своевременной диагностики и правильного лечения. Цель такой терапии – восстановление кровоснабжения миокарда и предупреждение инфаркта и других осложнений.
Источник
