Неотложная помощь при дистресс синдроме
12 декабря 2017917,2 тыс.
Содержание
- Респираторный дистресс-синдром
- Причины и механизм развития РДСВ
- Симптомы респираторного дистресс-синдрома
- Осложнения респираторного дистресс-синдрома
- Диагностика респираторного дистресс-синдрома
- Лечение респираторного дистресс-синдрома
- Прогноз и профилактика респираторного дистресс-синдрома
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Респираторный дистресс-синдром
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Резкое снижение оксигенации и вентиляции организма вызывает кислородную недостаточность сердца и головного мозга и развитие угрожающих для жизни состояний. При РДСВ летальность в случае несвоевременно или неадекватно оказанной помощи достигает 60-70%.
Причины и механизм развития РДСВ
Механизмом, запускающим развитие респираторного дистресс-синдрома, служит эмболизация мелких сосудов легких микросгустками крови, частичками поврежденных тканей, каплями жира на фоне образующихся в тканях токсичных биологически активных веществ — кининов, простагландинов и др. Микроэмболизация легочных сосудов развивается в результате прямого или опосредованного воздействия на капиллярно-альвеолярную мембрану легочных ацинусов различного рода повреждающих факторов.
Прямое повреждающее воздействие оказывает аспирация крови, рвотных масс и воды, вдыхание дыма и токсических веществ, контузия легких, перелом ребер, разрыв диафрагмы, передозировка наркотических средств. Опосредованное, непрямое повреждение капиллярно-альвеолярных мембран вызывает активация и агрегация форменных элементов крови при бактериальных и вирусных пневмониях, сепсисе, ожогах, сочетанных травмах и травматическом шоке, сопровождающихся массивной кровопотерей, панкреатите, аутоиммунных процессах, электротравме, эклампсии и т. д.
Повышение проницаемости мембраны для белка и жидкости вызывает отек интерстициальной и альвеолярной тканей, снижение растяжимости и газообменной функции легких. Эти процессы приводят к развитию гипоксемии, гиперкапнии и острой дыхательной недостаточности. Респираторный дистресс-синдром может развиваться на протяжении нескольких часов или суток от момента воздействия повреждающего фактора. В течении РДСВ выделяют три патоморфологические фазы:
- Острая фаза РДСВ (до 2-5 суток) – интерстициальный и альвеолярный отек легких, поражение капилляров легких и эпителия альвеол, развитие микроателектазов. В случае благоприятного течения респираторного дистресс-синдрома спустя несколько дней острота явлений стихает, транссудат рассасывается; в противном случае возможен переход в подострое либо хроническое течение.
- Подострая фаза РДСВ – развитие бронхоальвеолярного и интерстициального воспаления.
- Хроническая фаза РДСВ – соответствует развитию фиброзирующего альвеолита. Происходит утолщение и уплощение капиллярно-альвеолярных мембран, разрастание в них соединительной ткани, формирование микротромбозов и запустевание сосудистого русла. Исходом хронической фазы респираторного дистресс-синдрома служит развитие легочной гипертензии и хронической дыхательной недостаточности. Выраженный альвеолярный фиброз может возникнуть уже спустя 2-3 недели.
Симптомы респираторного дистресс-синдрома
Развитие респираторного дистресс-синдрома взрослых характеризуется последовательной сменой стадий, отражающих патологические изменения в легких и типичную картину остро нарастающей дыхательной недостаточности.
I (стадия повреждения) – первые 6 часов со времени воздействия стрессового фактора. Жалобы, как правило, отсутствуют, клинико-рентгенологические изменения не определяются.
II (стадия мнимого благополучия) – от 6 до 12 часов со времени воздействия стрессового фактора. Развиваются нарастающая одышка, цианоз, тахикардия, тахипноэ (учащение дыхания более 20 в мин.), беспокойство пациента, кашель с пенистой мокротой и прожилками крови. Одышка и цианоз не купируются кислородными ингаляциями, содержание кислорода в крови неуклонно падает. Аускультативно в легких – хрипы, крепитация; рентгенологические признаки соответствуют диффузному интерстициальному отеку.
III (стадия дыхательной недостаточности) – спустя 12-24 часа после воздействия стрессового фактора. Клокочущее дыхание с выделением пенистой розовой мокроты, нарастающая гипоксемия и гиперкапния, поверхностное дыхание, увеличение центрального венозного и снижение артериального давления. По всей поверхности легких выслушиваются влажные, множественные хрипы различного калибра. На рентгенограммах определяется слияние очаговых теней. В этой стадии происходит образование гиалиновых мембран, заполнение альвеол фибрином, экссудатом, распадающимися кровяными тельцами, поражение эндотелия капилляров с образованием кровоизлияний и микроателектазов.
IV (терминальная стадия) — метаболический ацидоз, гипоксемия и гиперкапния не устраняются предельно большими объемами интенсивной терапии и ИВЛ. Ложноположительная рентгенологическая динамика (появление очагов просветлений) вызвана разрастанием соединительной ткани, замещающей паренхиму легких. В этом терминальном периоде респираторного дистресс-синдрома развивается полиорганная недостаточность, характеризующаяся:
- артериальной гипотонией, выраженной тахикардией, фибрилляцией предсердий, желудочковой тахикардией;
- гипербилирубинемией, гиперферментемией, гипоальбуминемией, гипохолестеринемией;
- ДВС-синдромом, лейкопенией, тромбоцитопенией ;
- повышением мочевины и креатинина, олигурией;
- желудочно-кишечными и легочными кровотечениями;
- угнетением сознания, комой.
Осложнения респираторного дистресс-синдрома
В ходе купирования респираторного дистресс-синдрома возможны осложнения в виде баротравм легких, бактериальных пневмоний, развития ДВС-синдрома, левожелудочковой сердечной недостаточности. Проявлениями баротравмы, развивающейся вследствие проведения аппаратной вентиляции легких, служат подкожная эмфизема, пневмоторакс, пневмомедиастинум. Повышенный риск развития баротравм у пациентов с респираторным дистресс-синдромом обусловлен перерастяжением альвеол при снижении эластичности легочной ткани.
Острая левожелудочковая недостаточность (или кардиогенный отек легких) при РДСВ обусловлена застоем кровообращения в малом круге. ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания) развивается при сепсисе, панкреонекрозе и других повреждающих факторах и выражается в полиорганном поражении различных систем.
Диагностика респираторного дистресс-синдрома
Респираторный дистресс-синдром является критическим состоянием и требует экстренной оценки состояния пациента. Ранними объективными проявлениями РДСВ служат нарастающие одышка, тахикардия и цианоз. Аускультативная картина легких изменяется соответственно стадиям респираторного дистресс-синдрома: от жесткого «амфорического» дыхания к клокочущим влажным хрипам и симптому «немого» («молчащего») легкого в терминальной стадии.
Характерным показателем газового состава крови при РДСВ является РаО2 ниже 50 мм рт. ст. (гипоксемия), несмотря на проводимую оксигенотерапию (при FiО2 более >60%.), нарастание гиперкапнии. У пациентов с РДСВ выраженная дыхательная недостаточность и гипоксемия сохраняются даже при ингаляциях высококонцентрированной кислородной смеси.
Биохимические показатели венозной крови характеризуются гипоальбуминемией, повышением свертывающих факторов, нарастанием трансаминаз и билирубина. При рентгенографии легких на периферии выявляются диффузные множественные тени (симптом «снежной бури»), снижение прозрачности легочной ткани, плевральный выпот обычно отсутствует.
Показатели функции внешнего дыхания свидетельствуют об уменьшении всех дыхательных объемов и статического растяжения легочной ткани менее 5 мл/мм вод. ст. Измерение давления в легочной артерии катетером Суона–Ганца показывает его «заклинивание» на уровне менее 15 мм рт.ст. Респираторный дистресс-синдром следует отличать от кардиогенного отека легких, пневмонии, ТЭЛА.
Лечение респираторного дистресс-синдрома
Лечение респираторного дистресс-синдрома осуществляется в условиях отделения интенсивной терапии и реанимации. Мероприятия по купированию РДСВ включают:
- устранение стрессового повреждающего фактора;
- коррекцию гипоксемии и острой дыхательной недостаточности;
- лечение полиорганных нарушений.
На первом этапе лечения респираторного дистресс-синдрома устраняются прямые повреждающие факторы легких, назначается массивная антибактериальная терапия при бактериальных пневмониях, сепсисе, осуществляется соответствующее лечение ожогов и травм. Для устранения гипоксии проводится подбор адекватного режима кислородотерапии с динамическим контролем газов крови (с поддержанием РО2 не менее 60 мм рт.ст.). Подача кислорода может осуществляться чрез маску или носовой катетер, при неэффективной оксигенации показана ИВЛ (при ЧД 30 в минуту).
Для профилактики развития ДВС-синдрома назначаются ацетилсалициловая кислота, дипиридамол и реополиглюкин, гепарин. Несмотря на интерстициальный и альвеолярный отек, проводится инфузионная терапия для улучшения питания органов, нормализации диуреза и поддержания уровня АД. Эффективность лечения респираторного дистресс-синдрома зависит от его своевременности: оно успешно лишь на ранних стадиях данного состояния до наступления необратимых поражений легочной ткани.
Прогноз и профилактика респираторного дистресс-синдрома
Летальность в III стадии респираторного дистресс-синдрома составляет около 80%, в терминальной стадии, соответствующей полиорганной недостаточности, обычно все пациенты погибают. При благоприятном исходе после купирования РДСВ функция легких может практически полностью восстановиться, однако чаще требуется длительная поддерживающая терапия.
Специфические профилактические мероприятия респираторного дистресс-синдрома отсутствуют. Следует остерегаться воздействия стрессовых повреждающих факторов, ведущих к развитию РДСВ.
Источник
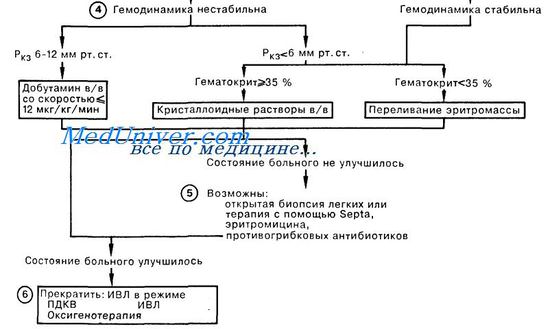
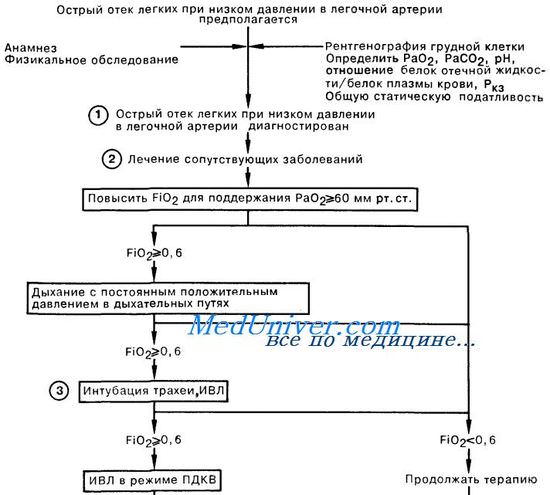
Лечение респираторного дистресс-синдромаК сожалению, в настоящее время диагноз респираторного дистресс-синдрома выставляется далеко не всегда. При возникновении этого осложнения на фоне вирусно-бактериальной пневмонии фиксируется лишь динамика распространения процесса в легких, без должной патогенетической оценки наблюдаемых изменений в респираторной паренхиме. При возникновении РДС на фоне тяжелых травм pi оперативных вмешательств, панкреатита, септического pi ожогового шока часто ставятся такие маловразумительные диагнозы, как «гиповентиляция», «гипостатическая пневмония». Традиционные подходы к лечению во многом определяются приведенными выше диагнозами и неадекватаой, вследствие того, оценкой причин, вызвавших это осложнение. Там, где причиной видится лишь воспалительный компонент патогенеза, усилия направляются па обеспечение антибактериальной терапии, поиски новых, более мощных антибиотиков сверхширокого спектра. Считается, что прогрессирование процесса связано всего лишь с низкой чувстврггельностыо возбудителей к антибиотикам. Естественно, было бы неразумно отвергать использование антибиотиков в тех случаях, когда микробная флора является основным этиологическим фактором. Даже при развитии РДС на фоне травм и тяжелых операций микробное воспаленР?е легко может наслоиться на те изменения в легких, которые возникли вследствие нарушения проницаемости клеточных мембран и токсического отека легких. Поэтому антибрютики должны оставаться в комплексе лечебно-профилактических мероприятий. Точно так же необходимо использование средств для повышения сопротивляемости организма (витамины, иммуностимулирующие препараты), кардиотоников, стабилизаторов мембран, антиоксидантов, дезагрегантов. Патогенез респираторного дистресс синдрома взрослых (РДСВ)Однако любые, даже самые эффективные антибиотики, убивая микробы, не способны ликвидировать их токсины, да и сами микробные тела требуют специальной системы элиминации, а в условиях сниженной фагоцитарной активности они задерживаются в организме и продолжают свое вредное воздействие. Сам факт активизации микробной инфекции говорргт уже об ослаблении системы защиты организма, ее неспособности самостоятельно справиться с патологическим состоянием. Одной из существенных причин такого подавления системы иммунной защиты является факт первоначально перенесенной гриппозной или иной респираторной вирусной инфекции, угнетение иммунитета у больных, ослабленных предыдущими хроническими заболеваниями, интоксикациями. Среди последних существенное значение имеют не только традиционно учитываемые в таких случаях алкоголизм и наркомания, но и последствия воздействия целого ряда факторов экологических, производственных, пищевых и т. п. Много сомнений вызывают случаи использования препаратов и трансфузионных средств, улучшающих реологию крови. Обоснования такой терапии выглядят вполне убедительно, поскольку упомянутая выше гипопротеинемия приводит к снижению онкотаческого давления крови, что не позволяет удерживать в сосудистом русле необходимый объем жидкости, естественным следствием чего является гиповолемия, лишь частично компенсируемая увеличением сердечного выброса при тахикардии. И вполне логичным представляется использование инфузионной терапии, направленной на восстановление онкотаческого давления и ОЦК коллоидными плазмозаменителями и даже альбумином. Все бы обошлось благополучно в норме, когда эти растворы задерживаются эндотелием и длительно сохраняются в циркуляции, однако в условиях повышенной пористости сосудистой стенки они «проваливаются» в интерстициальное пространство, повышая уже там онкотическое давление, что еще более стимулирует переход жидкости из сосудистого русла в ткани. И не раз приходилось видеть, как проводимая с самыми благими намерениями и как бы вполне оправданно такая трансфузионная тактика всего лишь за сутки приводила к почти тотальному опеченению легких, тяжелой дыхательной недостаточности. Поэтому в настоящее время рекомендуется избегать использования таких коллоидных плазмозаменителей. Никаких сомнений и возражений не вызывает оксигенотерапия -добавление к вдыхаемому воздуху тем или иным способом кислорода, поскольку расширение альвеоло-капиллярной мембраны при отеке резко замедляет диффузию через нее кислорода, хотя углекислый газ, как более растворимый, еще сохраняет способности к адекватной элиминации. Для коррекции гипоксемии проводится ингаляция кислорода через носовые канюли или кислородную маску Venturi, позволяющую регулировать концентрацию кислорода. Последнюю нежелательно увеличивать свыше 50-60% на продолжительное время из-за опасности кислородной интоксикации. Такие больные должны находиться в отделеныи реанимации и интенсивной терапии, где наряду с активным динамическим наблюдением можно организовать постоянный мониторинг показателей газообмена и гемодинамики, контроль водного баланса и ежедневный рентгенологический контроль. Неотложная помощь при отеке легких — респираторном дистресс синдроме взрослых (РДСВ)
— Также рекомендуем «Кислород при лечении респираторного дистресс синдрома» Оглавление темы «Лечение респираторного дистресс синдрома легких.»: |
Источник
J80 Синдром респираторного расстройства (дистресса) у взрослого
Основные клинические симптомы
Острый респираторный дистресс синдром (ОРДС)
I стадия:
- Симптомы основного заболевания;
- Тахипноэ 22-26 в минуту;
- При аускультации легких: жесткое дыхание, сухие хрипы;
- Качественное расстройство сознания: эйфория, беспокойство.
II стадия:
- Симптомы основного заболевания;
- Акроцианоз;
- Выраженная одышка с участием вспомогательной мускулатуры, тахипноэ > 26 в минуту;
- При аускультации легких: жесткое дыхание, сухие хрипы, единичные влажные хрипы в заднее – нижних отделах;
- Качественное расстройство сознания: возбуждение, беспокойство.
III стадия:
- Симптомы основного заболевания;
- Выраженный цианоз;
- Замедленное ( > 2 секунд) наполнение капилляров ногтевого ложа;
- Дыхание поверхностное, с участием всей вспомогательной мускулатуры, тахипноэ > 36 в минуту;
- При аускультации легких: сухие и разнокалиберные влажные хрипы;
- Качественное и количественное расстройство сознания до спутанности;
- Артериальная гипотензия;
- SpО2 < 90%, на фоне оксигенации 100% О2.
IV стадия:
- Симптомы основного заболевания;
- Выраженный цианоз, мраморность кожных покровов;
- Замедленное (> 2 секунд) наполнение капилляров ногтевого ложа;
- Дыхание поверхностное, разнообразные нарушения ритма дыхания;
- При аускультации легких: ослабленное дыхание, сухие и диффузные разнокалиберные влажные хрипы;
- Количественное расстройство сознания до сопора, комы;
- Артериальная гипотензия;
- SpО2 < 90%, на фоне оксигенации 100% О2.
Диагностические мероприятия
- Сбор анамнеза (одновременно с проведением диагностических и лечебных мероприятий);
- Осмотр врачом (фельдшером) скорой медицинской помощи или врачом специалистом выездной бригады скорой медицинской помощи соответствующего профиля;
- Пульсоксиметрия;
- Термометрия общая;
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных;
- Мониторирование электрокардиографических данных;
- Контроль диуреза;
- Для врачей анестезиологов- реаниматологов:
- Контроль ЦВД (при наличии центрального венозного доступа).
Лечебные мероприятия
- Обеспечение лечебно-охранительного режима;
- Горизонтальное положение с возвышенным положением верхней половины туловища;
При артериальной гипотензии:
- Комбинация противошокового положения с возвышенным положением верхней половины туловища;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску (носовые катетеры);
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа или, и для врачей анестезиологов-реаниматологов – катетеризация подключичной или, и других центральных вен (по показаниям);
- При отсутствии влажных хрипов в легких:
- Натрия хлорид 0,9% – в/в (внутрикостно), капельно, со скоростью от 5 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
- Терапия основного заболевания:
- Объем лечебных мероприятий по соответствующим протоколам;
- При артериальной гипотензии (САД < 90 мм рт.ст.):
- Дофамин – 200 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 5 до 20 мкг/кг/мин., на месте и во время медицинской эвакуации или, и
- Адреналин – 1 -3 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 2 до 10 мкг/мин., на месте и во время медицинской эвакуации или, и
- Норадреналин – 4 мг в/в (внутрикостно), капельно или инфузоматом, со скоростью 2 мкг/мин. на месте и во время медицинской эвакуации;
- Для врачей анестезиологов-реаниматологов:
При уровне SpО2 < 90% на фоне оксигенации 100% О2 или, и при уровне сознания < 12 баллов по шкале ком Глазго или, и при сохраняющейся гипотензии (САД < 90 мм рт.ст.):
- Перевод на ИВЛ;
- ИВЛ в режиме нормовентиляции;
- Зонд в желудок;
- Медицинская эвакуация (см. «Общие тактические мероприятия»).
Общие тактические мероприятия
При уровне SpО2 > 90% на фоне оксигенации 100 % О2, уровне сознания > 12 баллов по шкале ком Глазго, САД > 90 мм рт.ст.:
Для бригад всех профилей:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
При уровне SpО2 < 90% на фоне оксигенации 100 % О2 или, и при уровне сознания < 12 баллов по шкале ком Глазго или, и при сохраняющейся гипотензии (САД < 90 мм рт.ст.) на фоне инфузии симпатомиметиков:
Для бригад всех профилей, кроме реанимационных:
- Вызвать реанимационную бригаду;
- Проводить терапию до передачи пациента реанимационной бригаде;
Для реанимационных бригад:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
Источник