Некротическая рана мкб 10 код
Гнойная рана – это повреждение целостности мягких тканей с инфицированием раневой поверхности, клинической симптоматикой поражения (воспалительно-инфекционные реакции, выделение гноя). Могут быть первично инфицированными или присоединение патогенной микрофлоры происходит вследствие прорыва гнойника.

Что такое и код по МКБ
Согласно международной классификации болезней, дифференцируют нагноение раны в зависимости от места локализации (верхние, нижние конечности, абдоминальная, дорсальная область, голова, шея). Код по МКБ-10 в категории Т70-Т98 и S70–91. Данный раздел МКБ-10 описывает формы травматических повреждений тела человека, связанных с ними гнойных осложнений. Инфицированное повреждение голени S81.0, поражение бедра, тазобедренного сустава Т71.0, инфекция раневой поверхности суставной полости коленки S81.7, а пальцев стопы и ногтей относят к категории S91.1.
Гнойный вид раны является наиболее частым осложнением в хирургической практике, заражением кожи, мягких тканей.
Характерные особенности, симптомы гнойной раны:
- очаг начинает нарывать, из поверхности может выходить белый твердый горошек;
- кожа вокруг краснеет, опухает, пульсирует;
- рана не заживает и гноится;
- может чесаться, при наличии грануляций, в период активного заживления зуд становиться невыносимым.
Возбудители инфекций
Среди причин, провоцирующих появление патологии, выделяют наличие патогенных возбудителей. В зависимости от характера ран определяют бактерию:
- стафилококк – образует большое количество насыщенно-желтого гнойного экссудата густой плотной консистенции, начинает выделяться при давлении на ткани в процессе заживления (замещение соединительнотканными элементами);
- стрептококк – характерно обилие жидкого содержимого, которое подтекает из-под кровяной корки или из открытой поверхности. Гной в ране бело-серого или бледно-желтого цвета;
- синегнойная палочка – вызывает тяжелые патогенные реакции, гной ярко-желтый под коркой, при вскрытии, окислении кислородом становится сине-зеленым;
- анаэробные бактерии – провоцируют скопление экссудата буро-коричневого цвета, отмечается зловонный запах содержимого раны;
- кишечная палочка – отмечаются скудные гнойные выделения грязно желтого или буро-желтого оттенка.
Виды и локализация
Гнойно-некротическая рана имеет разновидности, в зависимости от локализации на теле человека, характера ранения (все травматические повреждения считаются инфицированными), наличия атипичной симптоматики.
| Характеристика видов ран и причин возникновения | Разновидности повреждений |
| В зависимости от вида травмирующего предмета |
|
| По характеру повреждения |
|
| Глубина распространения пиогенного процесса |
|
| В зависимости от степени инфицирования |
|
| По месторасположению раневых поверхностей |
|

Особенности лечения и перевязок
Выбор тактики лечения зависит от стадии патологического поражения, длительности процесса нагноения:
- В первой стадии применяют последовательно несколько этапов обработки раны. Проводят первичную хирургическую обработку со снятием некротического или гнойного струпа, очисткой области с применением антисептиков (Хлоргексидин, Бетадин), применяют местные лекарственные средства – мази, кремы с антибактериальными, противовоспалительными свойствами (линимент Вишневского, Левомеколь, Деситин), при необходимости назначают внутрь системные антибиотики (Амоксиклав, Ципрофлоксацин). Для лучшего отхождения гноя используют гипертонические растворы (натрия хлорида 10%). Мазать раны после очистки можно регенерирующими мазями (Синтомицин, Солкосерил), противовоспалительными линиментами (Оксизон, Оксициклозоль) для скорейшего восстановления, стимуляции регенераторного процесса кожи.
- Во второй стадии отмечается массивное скопление гнойного экссудата, необходимостью дренирования, промывание инфицированных полостей врачом-хирургом, обследование на затекание гноя в смежные области. При наличии труднодоступных ранений, осложнений проводят операцию: резекцию отмерших тканей, далее начинают вытягивать содержимое, обрабатывать антибактериальными растворами для препятствия дальнейшего заражения крови. Применяют малоинвазивные методы хирургии: коагуляция лазер-лучом, озоновая обработка.
- Народные методы удаления гнойной жидкости можно применять только по согласованию с лечащим врачом, высок риск развития осложнений. Обрабатывать инфицированные раны можно, применяя различные компрессы, примочки из сока овощей и трав, спиртовые компрессы, смазывание травяными настоями, мазями органического происхождения.
Можно ли выдавливать гной
Давить содержимое из гнойной раны самостоятельно категорически воспрещается, может произойти прорыв содержимого внутрь, попадание патогенной микрофлоры в кровеносное русло, что угрожает жизни человека.
Удалять может врач при помощи специальных аспираторов, то есть проводить активное дренирование раневого очага (электороаспиратор, механический аспиратор, резиновая груша).
Можно ли при гнойных ранах пить алкоголь
Употреблять спиртное во время заживления ран, а особенно при наличии инфицирования настоятельно не рекомендуется.
Алкоголь подавляет работу иммунной системы, выработку клеток-макрофагов, которые отвечают за борьбу с инфекцией, ускоряют заживление травм.
Принятие спиртного и антибактериальных препаратов может негативно сказываться на работе внутренних органов, вызывать сбои в работе организма, что задерживает процесс регенерации после гнойных ран.
Осложнения и как быстро проходит
При формировании гнойных ран часто присоединяются осложнения в виде патологического поражения смежных систем организма, воспалительно-инфекционных реакций:
- лимфангит, лимфаденит при повреждении смежных лимфатических сосудов, воспалении лимфоузлов, близкорасположенных к очагу;
- тромбофлебит, особенно на нижних конечностях, при контакте гнойного содержимого с костной тканью и полостями (периостит, остеомиелит, артрит);
- развитие абсцессов ран, флегмон различной локализации с характерной симптоматикой;
- заражение крови – сепсис, с высоким показателем летальности.
Только своевременная диагностика и адекватно подобранное лечение может помочь справиться с нагноениями ран, предотвратить развитие серьезных осложнений.
Статья проверена редакцией
Источник
Содержание
- Описание
- Симптомы
- Профилактика
- Причины
- Лечение
Названия
Гнойные раны.
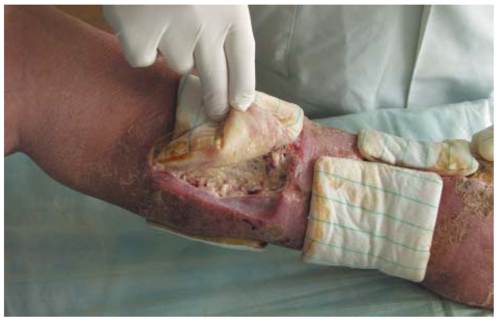
Гнойная рана голени
Описание
Любая, случайная рана бывает загрязнена микрофлорой, вносимой ранящим оружием или попадающей с одежды, земли, кожи (первичная инфекция). Если микробная флора вносится в рану во время перевязок, такое инфицирование называют вторичным. Виды микробной флоры чрезвычайно разнообразны, чаще всего это стрептококки, стафилококки, кишечная палочка. В редких случаях происходит инфицирование анаэробами:
В течение первично-инфицированных ран выделяют скрытый период, период распространения и период локализации инфекции. В первом периоде клинических проявлений инфекции нет. В зависимости от вида микробной флоры он продолжается от нескольких часов до нескольких суток. Во втором периоде вокруг раны появляются припухлость, краснота, отек, боль, развиваются лимфангит и лимфаденит. В третьем периоде процесс отграничивается, прекращается дальнейшее распространение инфекции и всасывание токсических продуктов в кровь, происходит образование грануляционного вала.
Симптомы
Общая реакция организма выражается в повышении температуры тела, учащении пульса, повышении количества лейкоцитов в крови. При осмотре раны находят гной. Гной является воспалительным экссудатом со значительным содержанием белка, клеточных элементов, микробной флоры, раневых ферментов. В начале воспалительного процесса гной жидкий, в дальнейшем густой. Вид гноя, запах, цвет зависят от микробной флоры, вызвавшей воспалительный процесс. С течением времени в старых гнойных полостях микробная флора в гное исчезает или теряет свою вирулентность.
Высокая температура тела. Лейкоцитоз. Озноб. Отсутствие аппетита. Потливость. Тошнота.
Профилактика
Ни для кого не секрет, что вовремя не обработанные раны, ссадины и царапины приводят к попаданию инфекций в ткани. Обработка важна для всех, с особой тщательностью к обработке ран необходимо подходить, когда дело касается ребенка. Дети нередко становятся ссадин и порезов, опасность таких травм кроется не только в болевом синдроме, но и в особенностях применения средств на детской коже, поэтому правильная антисептическая обработка — самый важный пункт в лечении. Однако перед родителями часто встает вопрос, чем же обрабатывать саднящую рану, покрытую волдырями, чтобы одновременно восстановить поврежденные ткани, облегчить боль и при этом достичь желаемого обеззараживающего эффекта. Зеленка и йод – это прошлый век, к тому эти средства слишком агрессивны для нежной детской кожи, склонной к диатезам и раздражениям. Поэтому современные педиатры рекомендуют использовать антисептические препараты на основе солей серебра, такие как Сульфаргин. Это средство ускоряет процесс заживления, надежно защищает от бактерий и безопасен для чувствительной кожи.
Причины
К факторам, способствующим развитию инфекции в ране, относятся патогенность микробной флоры, загрязненность раны, длинный извитой раневой канал, наличие гематомы, многочисленных полостей, плохой отток из раны. Истощение, снижение иммунореактивности отрицательно влияют на течение воспалительно-гнойного процесса. Инфекция остается ограниченной пределами раны в течение первых 6-8 Микробы и их токсины распространяются по лимфатическим путям, вызывая воспаление лимфатических сосудов и узлов. При развивающемся нагноении отмечаются покраснение кожных покровов, припухлость краев раны, резкая болезненность при пальпации.
Лечение
Лечение гнойных ран состоит из двух направлений — местного и общего лечения. Характер лечения, кроме того, определяется фазой раневого процесса.
Местное лечение гнойных ран.
А) Задачи лечения в фазе воспаления.
В первой фазе раневого процесса (фаза воспаления) перед хирургом стоят следующие основные задачи:
• Борьба с микроорганизмами в ране.
• Обеспечение адекватного дренирования экссудата.
• Содействие скорейшему очищению раны от некротических тканей.
• Снижение проявлений воспалительной реакции.
При местном лечении гнойной раны используют методы механической, физической, химической, биологической и смешанной антисептики.
При нагноении послеоперационной раны обычно бывает достаточно снять швы и широко развести ее края. Если этих мероприятий недостаточно, то необходимо выполнение вторичной хирургической обработки (ВХО) раны.
Б) Вторичная хирургическая обработка раны.
Показанием к ВХО раны являются наличие гнойного очага, отсутствие адекватного оттока из раны (задержка гноя), образование обширных зон некроза и гнойных затеков. Противопоказанием служит только крайне тяжелое состояние больного, при этом ограничиваются вскрытием и дренированием гнойного очага.
Задачи, стоящие перед хирургом, выполняющим ВХО раны:
• Вскрытие гнойного очага и затеков.
• Иссечение нежизнеспособных тканей.
• Осуществление адекватного дренирования раны.
Перед началом ВХО следует определить видимые границы воспаления, локализацию области гнойного расплавления, наиболее короткий доступ к нему с учетом расположения раны, а также возможные пути распространения инфекции (по ходу сосудисто-нервных пучков, мышечно-фасциальных влагалищ). Кроме пальлаторного исследования в этом случае применяются различные виды инструментальной диагностики: ультразвуковой метод, термографический, рентгеновский (при остеомиелите), компьютерная томография.
Как и первичная хирургическая обработка, ВХО является самостоятельным оперативным вмешательством. Она выполняется в операционной, бригадой хирургов с использованием обезболивания. Только адекватная анестезия позволяет решить все задачи ВХО. После вскрытия гнойного очага проводится тщательная инструментальная и пальцевая ревизия по ходу самой раны и возможного нахождения затеков, которые в последующем также вскрывают через основную рану или контрапертуру и дренируют. Выполнив ревизию и определив объем некроза, производят эвакуацию гноя и иссечение нежизнеспособных тканей (некрэктомия). При этом нельзя забывать, что вблизи или в самой ране могут находиться крупные сосуды и нервы, которые необходимо сохранить. Перед окончанием операции полость раны обильно промывается антисептическими растворами (перекись водорода, борная кислота или ), рыхло тампонируется марлевыми салфетками с антисептиками и дренируется. Наиболее выгодным способом лечения при обширных гнойных ранах является проточно-промывное дренирование. В случае локализации повреждения на конечности необходима иммобилизация.
В) Лечение гнойной раны после операции.
После выполнения ВХО или простого раскрытия (вскрытия) раны на каждой перевязке врач осматривает рану и оценивает ее состояние, отмечая динамику процесса. Края обрабатываются спиртом и йодсодержащим раствором. Полость раны очищается марлевым шариком или салфеткой от гноя и свободно лежащих секвестрировавшихся участков некроза, острым путем иссекаются некротические ткани. Затем следует промывание антисептиками, дренирование (по показаниям) и рыхлое тампонирование.
Лечение гнойных ранПри панкреатите поражается один из важнейших органов – поджелудочная железа, при котором возникают сильнейшие боли. Поджелудочная железа помогает переваривать жиры, белки и углеводы в кишечнике, а гормон инсулин регулирует в крови уровень глюкозы. Панкреатит возникает из за – закупорки желчного пузыря или протока самой железы, инфекции, гельминтоза, травмы, аллергии, отравления, употреблении часто спиртных напитков. Главный компонент лечения поджелудочной железы диета, при которой первые два-три дня приходится голодать. И придется исключить после лечения жирную, жареную и острую пищу, алкоголь, кислые соки, крепкие бульоны, специи, копченые продукты. Диета начинается с 4 дня, при этом есть можно не менее 5-6 раз в день небольшими порциями. Во время диеты лучше есть некоторые сорта рыбы, мяса, неострый сыр, свежий нежирный творог. Жиры необходимо сократить до 60 г в сутки, исключив из рациона бараний и свиной жир. Ограничивают сладкое и углеводистые продукты. Пища должна быть всегда теплая при употреблении. Благодаря всему этому происходит восстановление поджелудочной железы. А для того, что бы панкреатит вновь не возник, следуйте всем советам, которые написаны выше.
В первой фазе заживления, когда имеется обильная экссудация, нельзя применять мазевые препараты, так как они создают препятствие оттоку отделяемого, в котором находится большое количество бактерий, продуктов протеолиза, некротических тканей. В этот период повязка должна быть максимально гигроскопична и содержать антисептики. Ими могут быть: 3% раствор борной кислоты, 10% раствор хлорида натрия, 1% раствор диоксидина, 0,02% раствор хлоргексидина и Лишь на 2-3 сутки возможно применение водорастворимых мазей: «Левомеколь», «Левосин», «Левонорсин», «Сульфамеколь» и 5% диоксидиновая мазь.
Определенное значение в лечении гнойных ран имеет «химическая некрэктомия» с помощью протеолитических ферментов, оказывающих некролитическое и противовоспалительное действие. Для этого используются трипсин, химотрипсин, химопсин. Препараты засыпаются в рану в сухом виде или вводятся в растворе антисептиков. Для активного удаления гнойного экссудата непосредственно в рану укладывают сорбенты, наиболее распространенным из них является полифепан.
С целью повышения эффективности ВХО и дальнейшего лечения гнойных ран в современных условиях применяют разнообразные физические методы воздействия. Широко используется ультразвуковая кавитация ран, вакуумная обработка гнойной полости, обработка пульсирующей струей, различные способы применения лазера. Все эти методы преследуют цель ускорения очищения от некротических тканей и губительного воздействия на микробные клетки.
Г) Лечение в фазе регенерации.
В фазе регенерации, когда рана очистилась от нежизнеспособных тканей и стихло воспаление, приступают к следующему этапу лечения, основными задачами которого являются подавление инфекции и стимуляция репаративных процессов.
Во второй фазе заживления ведущую роль играет процесс образования грануляционной ткани. Несмотря на то что она несет и защитную функцию, полностью исключить возможность повторного воспаления нельзя. В этом периоде при отсутствии осложнений экссудация резко сокращается и необходимость в гигроскопичной повязке, применении гипертонических растворов и дренировании отпадает. Грануляции очень нежные и ранимые, поэтому становится необходимым применение препаратов на мазевой основе, препятствующей механической травматизации. В состав мазей, эмульсий и лениментов вводят также антибиотики (синтомициновая, тетрациклиновая, гентамициновая мази и ), стимулирующие вещества (5% и 10% метилурациловая мазь, «Солкосерил», «Актовегин»).
Широко применяются многокомпонентные мази. Они содержат противовоспалительные, стимулирующие регенерацию и улучшающие региональное кровообращение вещества, антибиотики. К ним относятся «Левометоксид», «Оксизон», «Оксициклозоль», бальзамический линимент по А. В. Вишневскому.
Для ускорения заживления ран используется методика наложения вторичных швов (ранних и поздних), а также стягивание краев раны лейкопластырем.
Д) Лечение ран в фазе образования и реорганизации рубца.
В третьей фазе заживления основной задачей становится ускорение эпителизации раны и защита ее от излишней травматизации. С этой целью используются повязки с индифферентными и стимулирующими мазями, а также физиотерапевтические процедуры.
Е) Физиотерапевтическое лечение.
Источник
