Нейрофиброматоз код мкб 10
Рубрика МКБ-10: Q85.0
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q80-Q89 Другие врожденные аномалии пороки развития / Q85 Факоматозы, не классифицированные в других рубриках
Определение и общие сведения[править]
Нейрофиброматоз
Нейрофиброматоз — группа системных наследственных заболеваний, характеризующихся пороками развития структур эктодермального и мезодермального происхождения, преимущественно кожи, нервной и костной систем, с повышенным риском развития злокачественных опухолей.
В настоящее время доказана генетическая самостоятельность нейрофиброматоза типов 1, 2 и 3.
Нейрофиброматоз типа 1
Синонимы
Болезнь Реклингхаузена, классический нейрофиброматоз, периферический нейрофиброматоз.
Эпидемиология
Заболевание встречается среди представителей всех рас с частотой 1 на 3 тыс. новорожденных. Оба пола поражаются одинаково часто. Наследуется аутосомно-доминантно. Часты новые мутации, которые в большинстве случаев имеют отцовское происхождение.
Этиология и патогенез[править]
Вызывается мутациями опухолевого супрессора нейрофибромина 1 гена NF1 (17q11.2) и реже микроделеция 17q11 (только 5%).
Патогенез
Отсутствие первичного продукта гена — нейрофибромина, вызванное мутацией гена, может способствовать началу опухолевого процесса.
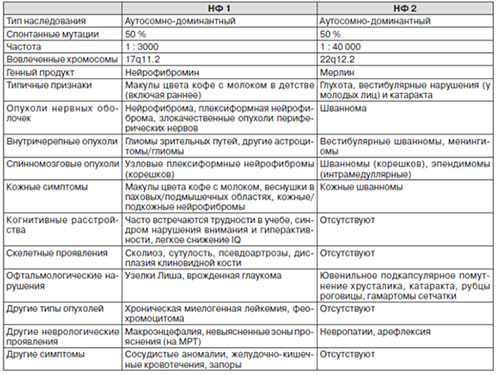
Клинические проявления[править]
Основные кожные симптомы — пигментные пятна и нейрофибромы. Самый ранний симптом — крупные пигментные пятна желтовато-коричневого цвета («кофе с молоком»), врожденные или появляющиеся вскоре после рождения, с гладкой поверхностью и обычно овальными очертаниями. С возрастом количество и размер пятен увеличиваются.
Мелкие пигментные пятна, напоминающие веснушки, располагаются преимущественно в подмышечных впадинах и паховых складках.
Нейрофибромы (кожные и/или подкожные), как правило, множественные, обычно появляются на втором десятилетии жизни. Они имеют цвет нормальной кожи, розовато-синеватый или коричневатый. Над глубоко расположенными опухолями характерно грыжевидное выпячивание, при его пальпации палец проваливается как бы в пустоту. Субъективно в области нейрофибром могут наблюдаться боль, парестезии, зуд.
Плексиформные нейрофибромы, представляющие диффузные опухолевидные разрастания по ходу нервных стволов, как правило, врожденные. Они могут располагаться как поверхностно — вдоль черепных нервов, нервов шеи и конечностей, так и глубоко в средостении, забрюшинном пространстве, параспинально. Плексиформные нейрофибромы часто подвергаются озлокачествлению с развитием нейрофибросаркомы.
По ходу нервных стволов наблюдают участки гипопигментации, гипертрихоз. Описан характерный признак, особенно выраженный в детском возрасте, — мягкие, подушкообразные ладони (симптом Мордовцева).
Из внекожных симптомов наибольшее диагностическое значение имеют пигментные гамартомы радужной оболочки (узелки Лиша), возникающие в детском возрасте и обнаруживаемые с помощью щелевой лампы. Частота их выявления нарастает с возрастом. Из других поражений глаз часто встречаются глиомы зрительного нерва.
Среди общих проявлений заболевания отмечают патологию нервной системы, особенно в детском возрасте, и злокачественные опухоли тканей — производных нервного валика у взрослых.
Изменения костей наблюдают у многих больных, у детей — в 43,5% случаев. Характерны низкий рост и макроцефалия. Часто отмечают черепно-лицевую дисплазию, в том числе крыльев клиновидной кости. У большинства больных развивается сколиоз, как правило, на втором десятилетии жизни. Обычно поражается шейно-грудной отдел позвоночника. Характерны псевдоартрозы трубчатых костей, особенно большеберцовых. Обычно эта патология врожденная.
У больных часто наблюдаются разнообразные эндокринные нарушения, патология сердечно-сосудистой системы. К характерным проявлениям болезни относят диффузную хроническую гепатопатию.
Интеллектуальное развитие, как правило, серьезно не страдает, но когнитивные нарушения и трудности в обучении встречаются в 50-75% случаев.
Общий риск развития новообразований выше, чем в популяции в целом — прижизненный риск развития злокачественной шванномы, в основном в возрасте между 20-40 годами, составляет 10-12%, повышен также риск развития рака молочной железы в возрасте до 50 лет.
Синдром Уотсона (пульмонарный стеноз с пятнами «кофе с молоком») является частью спектра заболевания. Нейрофиброматоз-Нунан синдром представляет собой вариант нейрофиброматоза 1-го типа в 99% случаев.
Нейрофиброматоз (незлокачественный): Диагностика[править]
Диагностическим критерием заболевания типа 1 считают наличие двух или более признаков из указанных ниже (ВОЗ, 1992):
• шесть или более пятен цвета кофе с молоком диаметром более 5 мм в препубертатном периоде или диаметром 15 мм в постпубертатном периоде;
• две или более нейрофибромы любого типа либо одна плексиформная нейрофиброма;
• мелкие пигментные пятна в подмышечных и паховых областях, напоминающие веснушки;
• глиома зрительного нерва;
• два или более узелка Лиша (гамартом радужной оболочки);
• костные изменения — дисплазия крыла клиновидной кости, истончение кортикального слоя трубчатых костей с псевдоартрозом или без него;
• наличие нейрофиброматоза типа 1 у родственников I степени родства (по этим критериям).
При гистологическом исследовании в пигментных пятнах определяются гигантские гранулы пигмента (макромеланосомы) и DOPA-положительные меланоциты.
Нейрофибромы — неинкапсулированные опухоли, в них определяются пролиферация веретенообразных клеток с ядрами волнистых очертаний, пролиферация фибробластических элементов, большое количество незрелых коллагеновых волокон, тонкостенные сосуды, остатки нервных пучков, тканевые базофилы.
При нейрофиброматозе типа 1 возможна пренатальная диагностика, а также предимплантационная диагностика в процессе проведения ЭКО для семейных пар с высоким риском передачи патологического гена.
Дифференциальный диагноз[править]
Синдром Легиуса часто клинически неотличим от нейрофиброматоза 1-го типа и обнаруживается у примерно 2% пациентов, выполняющих диагностические критерии нейрофиброматоза 1-го типа. Другие дифференциальные диагнозы включают синдром Маккьюна-Олбрайта, синдром Нунан с множественным лентиго и синдром Протея.
Нейрофиброматоз (незлокачественный): Лечение[править]
Прогноз для выздоровления неблагоприятный, его тяжесть определяется степенью вовлечения в процесс внутренних органов и систем.
Профилактика[править]
Прочее[править]
Нейрофиброматоз типа 2
Синонимы: центральный нейрофиброматоз, двусторонняя невринома слуховых нервов.
Эпидемиология
Заболевание встречается среди представителей всех рас с частотой 1 на 35 тыс. населения. Наследование аутосомно-доминантное, в половине случаев заболевание развивается в результате спонтанных мутаций.
Этиология
Вызывается мутациями гена NF2 (22q11.21-q13.1)
Патогенез
Развитие заболевания связано с инактивацией первичного продукта гена — шванномина (мерлина), предположительно тормозящего опухолевый рост на уровне клеточных мембран.
Клиническая картина
По клиническим проявлениям центральный нейрофиброматоз близок к классическому варианту, но отличается частотой и выраженностью симптомов, а также сроками их появления. Ведущий признак — двусторонняя невринома слухового нерва, развивающаяся практически у всех носителей гена и в большинстве случаев способствующая потере слуха в возрасте 20-30 лет. Из других симптомов наблюдают:
• эпилептиформные припадки;
• судороги;
• параличи;
• умственную отсталость;
• менингеальные симптомы, обусловленные локализацией неврином в головном и спинном мозге.
Кожные проявления могут быть минимальными. Пигментные пятна встречаются примерно у 42% больных, а нейрофибромы — у 19%. Более характерны болезненные, плотные и подвижные подкожные опухоли — невриномы (шванномы). Описано развитие множественных плексиформных шванном.
Узелки Лиша отсутствуют. Возможно раннее развитие катаракты. Прогноз для выздоровления неблагоприятный, его тяжесть определяется степенью вовлечения в процесс внутренних органов и систем.
Диагностика
Диагноз «нейрофиброматоз центрального типа» может быть поставлен при наличии одного из следующих критериев (ВОЗ,
1992):
• рентгенологически подтвержденная двусторонняя невринома слухового нерва;
• двусторонняя невринома слухового нерва у родственника I степени родства и наличие у пробанда какого-либо из признаков:
— односторонняя невринома слухового нерва;
— плексиформная нейрофиброма или сочетание двух иных опухолей: менигиома, глиома, нейрофиброма
— независимо от их расположения;
— любая внутричерепная или спинномозговая опухоль.
При гистологическом исследовании шванномы представлены
инкапсулированными опухолями, состоящими из вытянутых веретенообразных клеток и фибриллярного эозинофильного межклеточного матрикса.
Дифференциальная диагностика
Дифференциальную диагностику проводят с нейрофиброматозом 3-го типа (шванноматоз).
Возможна пренатальная диагностика нейрофиброматоза типа 2, а также предимплантационная диагностика в процессе проведения ЭКО для семейных пар с высоким риском передачи патологического гена.
Лечение
Отдельные, наиболее крупные нейрофибромы могут быть удалены хирургически. Это показано главным образом при подозрении на злокачественный процесс. Однако после удаления нейрофибром, особенно плексиформных, нередки рецидивы.
Методика лечения включает препараты, влияющие:
• на дегрануляцию тканевых базофилов (антигистаминные препараты);
• пролиферацию клеточных элементов (ретиноиды по 1,01,5 мг/кг);
• снижение количества гликозаминогликанов во внеклеточном матриксе (гиалуронидаза по 64 УЕ через день, на курс 20-30 инъекций).
Продолжительность каждого курса лечения составляет около 3 мес.
Показано медико-генетическое консультирование. Риск унаследовать заболевание для детей больных составляет 50%, независимо от степени клинических проявлений у пробанда. При классическом варианте около 10% носителей гена могут не иметь клинических проявлений. При типе 2 заболевания пенетрантность более высокая.
Нейрофиброматоз 3-го типа (шванноматоз)
Нейрофиброматоз 3-типа (шванноматоз), является наименее распространенной формой нейрофиброматоза. Это клинически и генетически отличная от нейрофиброматоза 1 и нейрофиброматоза 2 форма заболевания. Характеризуется развитием множественных шванном (опухоли оболочки нервов), без участия вестибулярных нервов. Нейрофиброматоз 3-типа развивается в зрелом возрасте и часто ассоциируется с хронической болью. Дизестезии и парестезии могут также присутствовать. Общие локализаций включают позвоночник, периферические нервы, и череп.
Источники (ссылки)[править]
Дерматовенерология [Электронный ресурс] / под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970427101.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Селуметиниб
Источник
Общие сведения
Нейрофиброматоз — это группа наследственных относительно редких заболеваний, проявляющихся множеством симптомов и фенотипической вариабельностью. Наиболее часто нейрофиброматоз (НФ) проявляется характерными патологическими изменениями — развитием опухолей преимущественно эктодермального происхождения с поражением кожного покрова, центральной нервной системы, наличием специфических пигментных пятен на коже по цвету «кофе с молоком», аномалиями развития костного скелета и рядом других проявлений.
Код нейрофиброматоз по мкб-10: Q85.0 (нейрофиброматоз незлокачественный). Нейрофиброматоз относится к наиболее распространенной форме наследственной моногенной патологии, частота встречаемости которого варьирует в пределах 1:2000 — 1:40000. Характерен аутосомно-доминантный тип наследования заболевания с частотой проявления (пенетрантностью) приближающейся к 100%. Различий в частоте поражения по половому признаку не выявлено.
В целом по клинико-морфологическим проявлениям выделено и описано восемь типов нейрофиброматоза, наиболее значимыми из которых являются:
- Нейрофиброматоз первого типа (НФ 1). Около 90% всех нейрофиброматозов приходится на тип НФ1, который и является наиболее распространённым среди заболеваний этой группы.
- Нейрофиброматоз второго типа (НФ 2). Встречается значительно реже (1:40000), но имеет более агрессивное течение, чем НФ1.
Некоторые авторы считают, что из восьми форм нейрофиброматоза все, кроме НФ2 считаются абортивными и не должны выделяться в качестве самостоятельных нозологических форм.
Нейрофиброматоз 1 типа (синоним «болезнь Реклингаузена»)
Частота встречаемости у новорожденных составляет 1:4000, в русской популяции — 1,28:10 000. Более характерна передача по отцовской линии, чем по материнской. В более половине случаев проявления заболевания минимальны, часто встречаются неполные и моносимптомные формы. Около 80% случаев нейрофиброматоза спорадические и являются результатом новых мутаций. В связи с присущей гену NF1 высокой частоты мутаций, определяющих клиническое развитие нейрофиброматоза, предполагается или чрезвычайно высокая его мутабельность или наличие мутаций в нескольких локусах гена.
Для нейрофиброматоза I типа характерен выраженный полиморфизм клинических проявлений, прогрессирующее течение и частое вовлечение в процесс различных органов и систем с развитием тяжелых осложнений, нередко приводящих к летальному исходу. Болезнь Реклингхаузена (нейрофиброматоз) имеет четко прослеживающуюся тенденцию к медленному прогрессированию. Существует два периода резкого увеличения активности патологического процесса: первый от 5 и до 10 и второй от 35 до 50 лет. При этом, второй период активности в подавляющем числе случаев (около 75%) обусловлен малигнизацией опухолевых новообразований. К провоцирующим факторам, способствующим росту нейрофибром, относятся состояния и возрастные изменения, сопровождающиеся гормональной перестройкой организма: беременность, период полового созревания.
Особенность заболевания является специфическая последовательность манифестации симптоматики нейрофиброматоза 1-го типа в зависимости от возраста пациента, что и обуславливает трудности в его диагностике у детей раннего возраста. Так, нейрофиброматоз у детей первых лет жизни/с рождения может присутствовать только в виде некоторых признаков заболевания, чаще — это крупные пигментные пятна или скелетные дисплазии и плексиформные нейрофибромы, а другие характерные симптомы могут манифестировать значительно позже (к 5-15 годам). А если учесть, что степень их выраженности, течение и скорость прогрессирования патологического процесса варьируют в широких пределах становится понятными затруднения в постановке диагноза, что и способствует его поздней диагностике.
Нейрофиброматоз 2 типа
Нейрофиброматоз II типа встречается независимо от НФ-I типа; его проявления определяются локализацией основного патологического процесса и соответствует симптоматике поражения головного/спинного мозга. В спинном мозге чаще в процесс вовлекаются оболочки спинальных корешков шейного и поясничного отделов в виде Шванном (опухоль доброкачественная из шванновских клеток нервных оболочек), конский хвост (задние корешки); при локализации в головном мозге в процесс могут вовлекаться черепно-мозговые нервы, продолговатый мозг и Варолиев мост. Реже в процесс вовлекаются периферические нервы с развитием эпендимом и менингиом.
Средний возраст манифестации признаков заболевания при НФ 2 составляет 20 лет, а на момент постановки диагноза – около 28 лет. Как правило, НФ 1 начинает проявляться в раннем детстве, преимущественно с кожных симптомов, в то время как НФ 2 проявляется в молодом возрасте, преимущественно с развития глухоты, обусловленной развитием вестибулярных шванном и других симптомов, вторичных относительно спинальных шванном и менингиом.
Патогенез
В основе патогенетических изменений нейрофиброматоза 1 типа лежит высокая частота спонтанных мутаций гена NF1 (17q11.2), кодирующего цитоплазматический белок-онкосупрессор нейрофибромин, который вырабатывается в нервных и специализированных клетках нейроглии. Нейрофибромин содержит в своем составе особый домен, который и реализует супрессорный эффект относительно пролиферации клеток преимущественно нейроэктодермального происхождения за счет инактивации адаптерного белка Ras, который является ингибитором структуры митогенных сигнальных путей. При такого рода генетическом дефекте в хромосомах 17q происходит нарушение динамического равновесия регуляции роста и его смещение в сторону пролиферации и образования доброкачественного опухолевого роста.
Описано более 500 видов мутаций в гене на хромосоме 17q, которые и препятствуют осуществлению регулирующей функции гена NF1 в онкогенезе. Механизм развития клинических проявлений до настоящего времени точно неизвестен. Принято считать, что в основе патологии лежит развитие из нервных оболочек различных опухолей (невриномы, нейрофибромы). Примерно половина случаев являются следствием новых мутаций.
Генетический дефект при нейрофиброматозе 2 типа располагается в 22 хромосоме (22q12) и непосредственно кодирует процесс синтеза белка Мерлина, также являющегося супрессором опухолевого роста. Наибольшее значение он имеет в регулировании пролиферации (размножения) клеток нейроэктодермального происхождения. При мутации синтеза Мерлина в одной хромосоме не проявляется на клеточном уровне, а при симметричной мутации (повреждении) аллельного гена в клетке прекращается синтез Мерлина и соответственно, присущее здоровому организму равновесие в регуляции роста смещается (дрейфует) в сторону пролиферации с развитием процесса доброкачественного опухолевого роста.
Классификация
В основе классификации нейрофиброматоза лежат клинико-морфологические особенности заболевания в соответствии с чем выделяют:
- Периферический нейрофиброматоз (1 тип)— в клинической картине доминируют поражение периферических нервов и кожных покровов.
- Центральный нейрофиброматоз (2 тип) — в патологический процесс вовлекаются преимущественно черепные нервы и спинальные корешки.
Причины
Этиологическим фактором нейрофиброматоза 1 типа являются множественные мутации одного из самых протяженных и сложно организованных генов NF1 (17q11.2), являющихся следствием инактивации преимущественно отцовской аллели. Причиной нейрофиброматоза 2 типа является генетический дефект в 22 хромосоме (22q12).
Симптомы
Нейрофиброматоз Реклингхаузена начинает проявляться в большинстве случаев множественными нейрофибромами, с локализацией по ходу периферических нервов, в виде округлых болезненных узелков, расположенных в толще кожи, различающиеся по своим размерам. Нейрофибромы представлены в виде узелков на/в толще кожи нормальной или синюшно-красной окраски и мягко эластической консистенции.
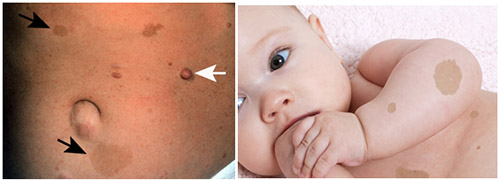
Характерным признаком, начиная с периода новорожденности/первых лет жизни детей является появление на коже мелких «кофейных пятен», напоминающих веснушки с четкими границами и ровными краями с преимущественной их локализацией на участках тела со складками (в паховой области, подмышечных впадинах, на животе). По мере взросления ребенка наблюдается тенденция к увеличению их численности (от единичных пятен до нескольких сотен) и размеров (от точечных до 2-5 сантиметров в диаметре), они также могут приобретать темную окраску. Следует учитывать, что к диагностически значимым пятнам относятся у детей до пубертата — диаметром более 5 мм и после полового созревания — 15 мм и более. Нейрофиброматоз (фото начальной стадии) приведены ниже.
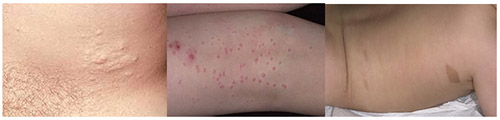
Мягкие кожные опухоли, как правило, у детей отсутствуют, особенно первых лет жизни и возникают к 10-15 годам. При этом, их количество особенно возрастает в пубертатном периоде. При пальпации они безболезненны, однако при вовлечении в патологический процесс периферических нервов, могут возникают боли, гипестезии. На коже могут присутствовать и другие изменения: участки депигментации, сосудистые пятна, очаговое поседение волос, гипертрихоз. Возможно развитие нейрофибром. Плексиформная нейрофиброма может образовывать гигантские опухоли, состоящие из кожных и подкожных элементов.
Некоторые авторы (В.В. Мордовцева) выделяет четыре варианта клинического течения нейрофиброматоза I типа:
- с наличием незначительных пигментных пятен типа веснушек в сочетании с крупными «кофейными» пятнами при отсутствии нейрофибром или с наличием единичных опухолей;
- с наличием преимущественно крупных пигментных кофейных пятен на коже и небольшим количеством нейрофибром;
- с преобладанием нейрофибром и незначительным количеством пигментных пятен (по типу веснушек/крупных);
- смешанный тип.
Факультативные симптомы нейрофиброматоза проявляются изменениями в костной системе в виде различных деформаций позвоночного столба — сколиозы, лордосколиозы, кифосколиозы, псевдоартрозы, утончение/искривление длинных трубчатых костей, патологических переломов. Нередко развиваются лицевые дисморфии: аномалии глазных щелей, глазной гипертелоризм, деформация ушных раковин, неправильная форма черепа и др. Для пациентов с НФ-I характерны макроцефалия, низкий рост, дисплазия клиновидной кости и затылочной части черепа.
Характерными поражениями нервной системы являются судорожный и гипертензионно-гидроцефальный синдромы, опухоли ЦНС (эпендимома, астроцитома, глиома зрительного нерва/ствола мозга), эпилепсия, что появляется соответствующей симптоматикой. Так, глиома зрительного нерва проявляется нарушением зрения.
Для NF1 характерны дополнительные проявления в виде когнитивных расстройств от легких до выраженных, часто в сочетании с умеренным снижением IQ ребенка, затруднением в освоении чтения, письма, математики и нервно-психической неуравновешенностью; наличие эндокринных расстройств (полового созревания, феохромоцитома, нарушение роста и др.). Со стороны сосудов у пациентов часто регистрируется стеноз почечных артерий с повышением АД, окклюзия артерий, болезнь Мойа-Мойа.
Клиническая манифестация заболевания НФ2 включает развитие двусторонних вестибулярных шванном или шванном других черепных периферических и спинальных нервов при минимальных экстраневральных и кожных симптомах. Двусторонняя шваннома (невринома) слухового нерва относится к основным признакам, который встречается практически в 90% случаев, редко обнаруживается у детей, развиваются преимущественно в позднем подростковом/раннем взрослом возрасте. НФ-II.
Значительно реже (около 10%) случаев встречаются различного рода менингиомы (спинальные, интракраниальные, менингиомы зрительных нервов), глиомы и эпиндимомы. Первым симптомом часто является снижение/потеря слуха, появление в ушах шума, который может сопровождаться атаксией и головокружением. Пятна на коже цвета «кофе с молоком» в большинстве случаев отсутствуют или присутствуют в небольшом количестве. У 50-70% больных нейрофиброматозом 2 типа диагностируются зрительные нарушения (гемартромы, катаракты, ретинобластомы, менингиомы зрительных нервов).
Ниже в таблице приведены характерные проявления нейрофиброматоза 1 и 2 типа.

Анализы и диагностика
Диагноз нейрофиброматоза 1 типа ставится на основе абсолютных и относительных клинических признаков и данных инструментальных методов диагностики:
- КТ/МРТ позвоночника, головного мозга, внутренних органов.
- Рентгенография позвоночника.
- Электрокохлеография.
- Офтальмоскопия.
- Импедансометрия.
- Генетическое обследование и проведение генеалогического анализа.
Лечение
Патогенетическое лечение нейрофиброматоза до настоящего времени не разработано. В большинстве случаев проводится симптоматическая терапия, что и подтверждает специализированный форум. Так, при выраженном болевом синдроме показаны НПВС (Диклофенак, Мелоксикам, Ибупрофен, Нимесулид, Напроксен, Кетопрофен, Пироксикам), неопиодные (Парацетамол, Анальгин, Бутадион, Аспирин и др.) и опиоидные анальгетики (Трамадол, Фентанил, Налбуфин, Тримеперидин), трициклические антидепрессанты (с осторожностью из-за высокого риска судорожного синдрома), Нейронтин (Габапентин), Топирамат. Консервативная терапия предусматривает курсовое назначение препаратов, влияющие на:
- дегрануляцию тканевых базофилов (назначается Кетотифен);
- пролиферацию клеточных элементов (назначаются ретиноиды — Ацитретин, Этретинат, Бексаротен, Тазаротен);
- снижение во внеклеточном матриксе количества гликозаминогликанов (Гиалуронидаза).
Согласно последним рекомендациям, лечение нейрофиброматоза может проводиться с использованием новых перспективных препаратов для таргетной (нацеленной) терапии, воздействующие на определенное звено в патогенетической цепи нейрофиброматоза. Для таргетной терапии используются два вида молекул: мелкие молекулы и моноклональные антитела. К таким препаратам относятся Бевацизумаб (Авастин), Эрлотиниб, Иматиниб, Салиразиб, Лапатиниб (Тайверб).
В случаях малигнизации опухолей проводится химиотерапия и лучевая терапия. При когнитивных нарушениях и плохой обучаемости детей рекомендуется проводить учебный процесс в спецшколах, а также проведение социальной реабилитации взрослых пациентов.
Доктора
Лекарства
- Кетотифен, Этретинат, Тазаротен, Ацитретин, Гиалуронидаза, Диклофенак, Мелоксикам, Ибупрофен, Нимесулид, Напроксен, Кетопрофен, Пироксикам.
- Парацетамол, Анальгин, Бутадион, Аспирин, Трамадол, Фентанил, Налбуфин, Тримеперидин, Нейронтин (Габапентин), Топирамат, Бевацизумаб (Авастин).
- Эрлотиниб, Иматиниб, Салиразиб, Лапатиниб (Тайверб).
Процедуры и операции
При наличии сколиоза и костных деформаций показаны операции ортопедические. При наличии болезненных липом, нейрофибром, папиллом больших размеров или при локализации опухолей в областях частой/постоянной травматизации или являющихся выраженным косметическим дефектом проводятся хирургические операции.
Симптомы нейрофиброматоза у детей
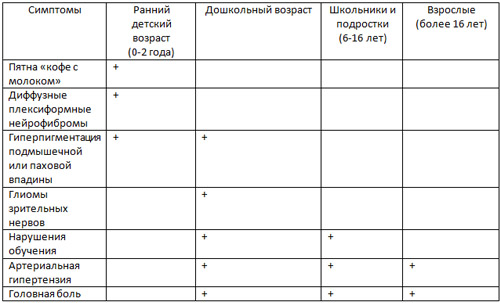
Симптоматика нейрофиброматоза 1 типа у детей аналогична, однако манифестация характерных признаков тесно привязана к возрасту ребенка. Ниже приведена таблица характерных признаков нейрофиброматоза I типа и осложнений у детей в различные возрастные периоды (Википедия).
Наиболее частым проявлением являются «кофейные пятна» на коже ребенка. Ниже приведено фото нейрофиброматоза у детей.
У детей NF1 может быть негрубо нарушена координация движений, снижен мышечный тонус. Также, многие дети имеют больший размер черепа чем у сверстников (превышение более 4 стандартных отклонений). Они могут также отставать в росте. Такие дети чаще малоинициативны и эмоционально ограничены по сравнению со здоровыми сверстниками. Почти 12% детей с NF1, имеют характерный фенотип: антимонголоидный размер глаз, гипертелоризм (увеличенное расстояние между парными органами, например, глазами), низко посаженные уши, стеноз легочной артерии, шейный птеригум. НФ-II у детей обнаруживается крайне редко.
Диета
Специально разработанной диеты при нейрофиброматозах нет.
Профилактика
В основе профилактических мероприятий проведение пренатальной диагностики №Б1, которая является обязательной в случаях наличия больных/бессимптомных/малосимптомных родителей — носителей патологического гена. При признаках роста, увеличения в размерах или изменения плотности и цвета нейрофибром необходима консультация онколога и постоянное наблюдение за больным.
Последствия и осложнения
Осложнения чрезвычайно разнообразны по своему характеру и включают:
- Малигнизацию (злокачественную трансформацию) опухолей.
- Снижение зрения/слепоту.
- Развитие феохромоцитомы.
- Эссенциальную артериальную гипертензию.
- Стеноз почечной артерии.
- Васкулиты/васкулопатии с поражением церебральных/коронных и артерий. Компрессионная невропатия.
- Деформаций позвоночного столба/грудной клетки — сколиозы, лордосколиозы, кифосколиозы, псевдоартрозы.
- Утончение/искривление длинных трубчатых костей, патологические переломы.
- Косметические дефекты.
- Когнитивные нарушения (синдром дефицита внимания).
Прогноз
Прогноз в каждом конкретном случае индивидуальный и во многом определяется тяжестью проявлений заболевания и темпами его прогрессирования. Продолжительность жизни у пациентов с нейрофиброматозом аналогична средней в популяции или уменьшена в среднем на 15% при развитии тяжелых осложнений или малигнизации опухолей. При получении соответствующего уровня образования пациенты при рациональном трудоустройстве могут вести нормальную жизнь. У некоторых больных из-за грубого косметического дефекта развивается депрессивный синдром.
Список источников
- Сергеев А. С. Частота мутаций нейрофиброматоза // Автореферат дисс. канд. биол. наук. М., 1973 (АМН СССР, Ин-т медицинской генетики).
- Шнайдер Н. А. Нейрофиброматоз первого типа: болезнь Реклинхаузена /Н. А. Шнайдер, А. И. Горелов //Сибирское медицинское обозрение. — 2007. — №3 (44). — С. 91-95.
- Козлов А. В. Нейрофиброматоз 2 (НФ2) // Хирургия опухолей основания черепа / Под редакцией А. Н. Коновалова. — М.: ОАО «Можайский полиграфический комбинат», 2004. — С. 169—170. — 372 с
- Уфимцева М.А., Бочкарев Ю.М., Гальперин А.М., Головырина И.Л., Гурковская Е.П. КОЖНЫЕ ПРОЯВЛЕНИЯ БОЛЕЗНИ РЕКЛИНГАУЗЕНА // Современные проблемы науки и образования. – 2016. – № 6.
- Попова А. А Клинико-диагностические аспекты нейрофиброматоза // Университетская медицина Урала – 2016 — №2.
Источник
