Нейробластома код мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Нейробластома.
Нейробластома
Описание
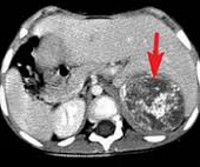
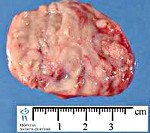
Нейробластома. Злокачественное новообразование симпатической нервной системы эмбрионального происхождения. Развивается у детей, обычно располагается в надпочечниках, забрюшинном пространстве, средостении, шее или области таза. Проявления зависят от локализации. Наиболее постоянными симптомами являются боли, повышение температуры и снижение веса. Нейробластома способна к регионарному и отдаленному метастазированию с поражением костей, печени, костного мозга и других органов. Диагноз устанавливается с учетом данных осмотра, УЗИ, КТ, МРТ, биопсии и других методик. Лечение – оперативное удаление неоплазии, радиотерапия, химиотерапия, пересадка костного мозга.
Дополнительные факты
Нейробластома – недифференцированная злокачественная опухоль, происходящая из эмбриональных нейробластов симпатической нервной системы. Нейробластома является самой распространенной формой рака экстракраниальной локализации у детей раннего возраста. Составляет 14% от общего количества злокачественных новообразований у детей. Может быть врожденной. Нередко сочетается с пороками развития. Пик заболеваемости приходится на 2 года. В 90% случаев нейробластома диагностируется в возрасте до 5 лет. У подростков выявляется очень редко, у взрослых не развивается. В 32% случаев располагается в надпочечниках, в 28% — в забрюшинном пространстве, в 15% — в средостении, в 5,6% – в области таза и в 2% — в области шеи. В 17% случаев определить локализацию первичного узла не удается.
У 70% больных нейробластомой при постановке диагноза выявляются лимфогенные и гематогенные метастазы. Чаще всего поражаются регионарные лимфоузлы, костный мозг и кости, реже – печень и кожа. Крайне редко обнаруживаются вторичные очаги в головном мозге. Уникальной особенностью нейробластомы является способность к повышению уровня дифференцировки клеток с трансформацией в ганглионеврому. Ученые считают, что нейробластома в отдельных случаях может протекать бессимптомно и завершаться самостоятельной регрессией или созреванием до доброкачественной опухоли. Вместе с тем, часто наблюдаются быстрый агрессивный рост и раннее метастазирование. Лечение нейробластомы проводят специалисты в сфере онкологии, эндокринологии, пульмонологии и других областей медицины (в зависимости от локализации неоплазии).

Нейробластома
Причины
Механизм возникновения нейробластомы пока не выяснен. Известно, что опухоль развивается из эмбриональных нейробластов, которые к моменту рождения ребенка не созрели до нервных клеток. Наличие эмбриональных нейробластов у новорожденного или ребенка младшего возраста не обязательно приводит к формированию нейробластомы – небольшие участки таких клеток часто выявляются у детей в возрасте до 3 месяцев. В последующем эмбриональные нейробласты могут трансформироваться в зрелую ткань или продолжить делиться и дать начало нейробластоме.
В качестве основной причины развития нейробластомы исследователи указывают приобретенные мутации, возникающие под влиянием различных неблагоприятных факторов, однако определить эти факторы пока не удалось. Отмечается корреляция между риском возникновения опухоли, аномалиями развития и врожденными нарушениями иммунитета. В 1-2% случаев нейробластома носит наследственный характер и передается по аутосомно-доминантному типу. Для семейной формы неоплазии типичен ранний возраст начала болезни (пик заболеваемости приходится на 8 месяцев) и одновременное или практически одновременное образование нескольких очагов.
Патогномоничным генетическим дефектом при нейробластоме является потеря участка короткого плеча 1-ой хромосомы. У трети пациентов в опухолевых клетках обнаруживаются экспрессия либо амплификация N-myc онкогена, подобные случаи рассматриваются как прогностически неблагоприятные из-за быстрого распространения процесса и устойчивости неоплазии к действию химиопрепаратов. При микроскопии нейробластомы выявляются круглые мелкие клетки с темными пятнистыми ядрами. Характерно наличие очагов кальцификации и кровоизлияний в ткани опухоли.
Классификация
Существует несколько классификаций нейробластомы, составленных с учетом размера и распространенности новообразования. Российские специалисты обычно используют классификацию, которую в упрощенном виде можно представить следующим образом:
• I стадия. Выявляется одиночный узел размером не более 5 тд Лимфогенные и гематогенные метастазы отсутствуют.
• II стадия. Определяется одиночное новообразование размером от 5 до 10 тд Признаки поражения лимфоузлов и отдаленных органов отсутствуют.
• III стадия. Выявляется опухоль диаметром менее 10 см с вовлечением регионарных лимфоузлов, но без поражения отдаленных органов, либо опухоль диаметром более 10 см без поражения лимфоузлов и отдаленных органов.
• IVА стадия. Определяется неоплазия любого размера с отдаленными метастазами. Оценить вовлеченность лимфоузлов не представляется возможным.
• IVВ стадия. Выявляются множественные новообразования с синхронным ростом. Наличие либо отсутствие метастазов в лимфоузлы и отдаленные органы установить не удается.
Симптомы
Для нейробластомы характерно значительное разнообразие проявлений, что объясняется разными локализациями опухоли, вовлечением тех или иных близлежащих органов и нарушением функций отдаленных органов, пораженных метастазами. На начальных стадиях клиническая картина нейробластомы неспецифична. У 30-35% пациентов возникают локальные боли, у 25-30% наблюдается повышение температуры тела. 20% больных теряют в весе либо отстают от возрастной нормы при прибавке массы тела.
При расположении нейробластомы в забрюшинном пространстве первым симптомом заболевания могут стать узлы, определяемые при пальпации брюшной полости. В последующем нейробластома может распространяться через межвертебральные отверстия и вызывать компрессию спинного мозга с развитием компрессионной миелопатии, проявляющейся вялой нижней параплегии и расстройством функций тазовых органов. При локализации нейробластомы в зоне средостения наблюдаются затруднения дыхания, кашель, дисфагия и частые срыгивания. В процессе роста неоплазия вызывает деформацию грудной клетки.
При расположении новообразования в области таза возникают расстройства дефекации и мочеиспускания. При локализации нейробластомы в области шеи первым признаком болезни обычно становится пальпируемая опухоль. Может выявляться синдром Горнера, включающий в себя птоз, миоз, эндофтальм, ослабление реакции зрачка на свет, нарушения потоотделения, гиперемию кожи лица и конъюнктивы на стороне поражения.
Клинические проявления отдаленных метастазов при нейробластоме также отличаются большим разнообразием. При лимфогенном распространении выявляется увеличение лимфоузлов. При поражении скелета возникают боли в костях. При метастазировании нейробластомы в печень наблюдается быстрое увеличение органа, возможно – с развитием желтухи. При вовлечении костного мозга отмечаются анемия, тромбоцитопения и лейкопения, проявляющиеся вялостью, слабостью, повышенной кровоточивостью, склонностью к инфекциям и другими симптомами, напоминающими острый лейкоз. При поражении кожных покровов на коже больных нейробластомой образуются голубоватые, синеватые или красноватые плотные узлы.
Вялость. Кашель. Нарушение терморегуляции. Понос (диарея). Потеря веса. Ретикулоцитоз. Увеличение лимфоузлов.
Диагностика
Диагноз выставляют с учетом данных лабораторных анализов и инструментальных исследований. В список лабораторных методов, используемых в ходе диагностики нейробластомы, включают определение уровня катехоламинов в моче, уровня ферритина и мембрано-связанных гликолипидов в крови. Кроме того, в процессе обследования пациентам назначают тест на определение уровня нейронспецифической енолазы (NSE) в крови. Этот анализ не является специфичным для нейробластомы, поскольку увеличение количества NSE также может наблюдаться при лимфоме и саркоме Юинга, но имеет определенную прогностическую ценность: чем ниже уровень NSE, тем более благоприятно протекает заболевание.
План инструментального обследования в зависимости от локализации нейробластомы может включать в себя КТ, МРТ и УЗИ забрюшинного пространства, рентгенографию и КТ органов грудной клетки, МРТ мягких тканей шеи и другие диагностические процедуры. При подозрении на отдаленное метастазирование нейробластомы назначают радиоизотопную сцинтиграфию костей скелета, УЗИ печени, трепанобиопсию либо аспирационную биопсию костного мозга, биопсию кожных узлов и другие исследования.
Лечение
Лечение нейробластомы может проводиться с использованием химиотерапии, лучевой терапии и оперативных вмешательств. Тактику лечения определяют с учетом стадии болезни. При I и II стадии нейробластомы осуществляют хирургические вмешательства, иногда – на фоне предоперационной химиотерапии с использованием доксорубицина, цисплатина, винкристина, ифосфамида и других препаратов. При III стадии нейробластомы предоперационная химиотерапия становится обязательным элементом лечения. Назначение химиопрепаратов позволяет обеспечить регрессию новообразования для последующего проведения радикальной операции.
В некоторых случаях наряду с химиотерапией при нейробластомах применяют лучевую терапию, однако, в настоящее время этот метод все реже включают в схему лечения из-за высокого риска развития отдаленных осложнений у детей младшего возраста. Решение о необходимости лучевой терапии при нейробластоме принимают индивидуально. При облучении позвоночника учитывают возрастной уровень толерантности спинного мозга, при необходимости применяют защитные средства. При облучении верхних отделов туловища защищают плечевые суставы, при облучении таза – тазобедренные суставы и, по возможности, яичники. На IV стадии нейробластомы назначают высокодозную химиотерапию, выполняют трансплантацию костного мозга, возможно – в сочетании с хирургическим вмешательством и лучевой терапией.
Прогноз
Прогноз при нейробластоме определяется возрастом ребенка, стадией заболевания, особенностями морфологического строения опухоли и уровнем ферритина в сыворотке крови. С учетом всех перечисленных факторов специалисты выделяют три группы больных нейробластомой: с благоприятным прогнозом (двухлетняя выживаемость составляет более 80%), с промежуточным прогнозом (двухлетняя выживаемость колеблется от 20 до 80%) и с неблагоприятным прогнозом (двухлетняя выживаемость составляет менее 20%).
Наиболее значимым фактором является возраст пациента. У больных младше 1 года прогноз при нейробластоме более благоприятный. В качестве следующего по значимости прогностического признака специалисты указывают локализацию неоплазии. Больше всего неблагоприятных исходов наблюдается при нейробластомах в забрюшинном пространстве, меньше всего – в средостении. Обнаружение в образце ткани дифференцированных клеток свидетельствует о достаточно высокой вероятности выздоровления.
Средняя пятилетняя выживаемость пациентов с нейробластомой I стадии составляет около 90%, II стадии – от 70 до 80%, III стадии – от 40 до 70%. У больных с IV стадией этот показатель существенно меняется в зависимости от возраста. В группе детей до 1 года, имеющих нейробластому IV стадии, пять лет с момента постановки диагноза удается прожить 60% пациентов, в группе детей от 1 до 2 лет – 20%, в группе детей старше 2 лет – 10%. Профилактические меры не разработаны. При наличии случаев заболевания нейробластомой в семье рекомендуется консультация генетика.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Нейробластома (периферические нейробластные опухоли) — большая группа опухолей, происходящих из эмбриональных зачатков нервных ганглиев периферической нервной системы.
Код по международной классификации болезней МКБ-10:
- C47 Злокачественное новообразование периферических нервов и вегетативной нервной системы
Причины
Генетические аспекты. Экспрессия или мутации ряда генов серьёзно увеличивают возможность развития опухоли: • TP73, 601990, 1p36; • NB, NBS, 256700, 1p36.3 p36.2; • NME1, NM23, 156490, 17q21.3.
Классификация. По локализации и происхождению нейробластомы разделяют на два подвида • Ольфакторная нейробластома (ОНБ, эстезионейробластома) — редкая злокачественная (ВОЗ–3) нейроэктодермальная опухоль, происходящая из ольфакторных рецепторных клеток носовой полости • Нейробластные опухоли симпатической нервной системы и надпочечников (НБСНС) •• Нейробластома — эмбриональная опухоль симпатической нервной системы детского возраста, гистологически представлена преимущественно нейробластами и невыраженной стромой из шванновских клеток. Гистологические варианты: ••• недифференцированная нейробластома ••• низкодифференцированная нейробластома ••• дифференцированная нейробластома ••
Ганглионейробластома — нейробластома с большим количеством шванновских стромальных элементов (более 50%) •• Ганглионеврома — преобладают шванновские стромальные элементы, нейрональные клетки единичные (менее 5%).
Эпидемиология • ОНБ — очень редкая опухоль (описано около 200 случаев), характеризуется двумодальным возрастным распределением (20 и 50 лет), мужчины и женщины болеют одинаково часто • НБСНС — наиболее частые солидные экстракраниальные злокачественные опухоли у детей первых 2 лет жизни. Заболеваемость — 9 случаев на 1 000 000 населения в год.
Анатомическая локализация • ОНБ первично развивается в области решётчатой пластинки, в последующим прорастает в окружающие структуры (придаточные пазухи полости носа, полость черепа, глазницы) • НБСНС: надпочечники (40%), абдоминальные (25%), торакальные (15%), шейные и тазовые (5+5%) симпатические ганглии. Часто распространяется в спинномозговой канал по типу «песочных часов» и может вызывать компрессию спинного мозга.
Симптомы (признаки)
Клиническая картина • ОНБ: носовые кровотечения, затруднение дыхания, слёзотечение, боль, диплопия, экзофтальм, аносмия • НБСНС: чаще обнаруживают как пальпируемое объёмное образование в брюшной полости.
Диагностика
Диагностика • ОНБ — КТ, МРТ • НБСНС — обзорная рентгенография органов брюшной полости; КТ грудной клетки, живота, таза; при распространении в спинномозговой канал — МРТ; радиоизотопное сканирование скелета; биопсия красного костного мозга; определение концентрации катехоламинов и их производных в моче.
Лечение
Лечение комплексное: оперативное вмешательство в сочетании с лучевой и химиотерапией.
Прогноз • ОНБ: прогноз относительно благоприятный только при локализованной опухоли, которую возможно удалить тотально. Во всех остальных случаях опухоль прогрессирует, распространясь как локально, так и метастатически (в регионарные лимфатические узлы и лёгкие) • НБСНС: прогноз зависит от стадии заболевания и наличия/отсутствия следующих прогностически благоприятных признаков: возраст до 1 года, вненадпочечниковое расположение опухоли (наиболее благоприятная локализация — грудная клетка), I–II стадия заболевания. Наиболее благоприятный прогноз со спонтанной регрессией опухоли (что практически равнозначно выздоровлению) наблюдают у пациентов с опухолью в стадии 4S (классификация Шимада [Shimada]): грудной возраст, опухоль локальная (I–II степени) с первичным вовлечением в процесс печени и/или кожи, в красном костном мозге менее 10% опухолевых клеток)
Сокращения • ОНБ — Ольфакторная нейробластома • НБСНС — нейробластные опухоли симпатической нервной системы и надпочечников.
МКБ-10. C47 Злокачественное новообразование периферических нервов и вегетативной нервной системы
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Нейробластома».
Источник
Нейробластома — злокачественная опухоль симпатической нервной системы. Нейробластома является недифференцированной опухолью, состоит из мелких круглых клеток с тёмно-пятнистыми ядрами.
Заболеваемость[править | править код]
Нейробластома, будучи одной из разновидностей эмбриональных опухолей, встречается в 99% случаев у детей в возрасте до 15 лет. Однако, существуют случаи, когда данное заболевание фиксировалось даже у пожилых людей. Заболеваемость составляет 0,85-1,1 случаев на 100 000 детей в возрасте до 15 лет. Средний возраст — 2 года. 90 % случаев обнаруживается до 5-летнего возраста. Нейробластома является наиболее частым злокачественным новообразованием в раннем детстве (14 %), в ряде случаев обнаруживается при рождении, может сопровождаться врождёнными дефектами. По мере взросления ребёнка вероятность появления опухоли снижается.
Особенности опухоли[править | править код]
Нейробластома обладает рядом свойств, которые отсутствуют у других злокачественных новообразований:
- Способность к спонтанной регрессии: нейробластома может самопроизвольно регрессировать даже в случае больших размеров опухоли с массированными метастазами.
- Способность к созреванию (дифференцировке), редко — трансформации в доброкачественную опухоль (ганглионеврому).
- Способность к быстрому агрессивному течению и развитию метастазов.
Клиническая картина[править | править код]
Большая часть опухолей обнаруживается в забрюшинном пространстве, чаще всего — в надпочечниках. Реже встречается в средостении и шее.
Клиническая картина зависит от места образования опухоли, локализации метастазов, количества продуцируемых опухолевой тканью вазоактивных веществ.
К основным клиническим проявлениям нейробластомы относятся:
- опухоль в брюшной полости,
- отёк,
- похудение,
- боли в костях, обусловленные метастазами,
- анемия,
- лихорадка.
Объектами основных жалоб являются боль (30-35 % случаев), лихорадка (25-30 % случаев), потеря веса (20 % случаев). При росте опухоли в заднем средостении дети жалуются на постоянный кашель, дыхательные расстройства, дисфагию и постоянные срыгивания; наблюдается деформация грудной стенки. При поражении костного мозга вызывает анемию и геморрагический синдром. При росте опухоли в ретробульбарном пространстве возникает характерный «синдром очков» с экзофтальмом. Если нейробластома возникает в забрюшинном пространстве, то она быстро врастает в спинномозговой канал, пальпируясь как бугристая, несмещаемая опухоль каменной консистенции. При распространении опухоли из грудной полости в забрюшинное пространство через диафрагменные отверстия она принимает вид песочных часов или гантели. Метастазы нейробластомы в кожу имеют вид синюшно-багровых узлов с плотной консистенцией.
Метастазы нейробластомы чаще всего образуются в костях, костном мозге и лимфатических узлах. Реже метастазы локализуются в коже и печени; очень редко — в головном мозге. Симптоматика в данном случае определяется тем, какой орган поражён метастазами:
- быстрое увеличение печени,
- образование на коже голубоватых узлов,
- боли в костях,
- увеличение лимфоузлов,
- анемия, кровоизлияния и другие проявления, характерные для лейкозов.
Диагностика[править | править код]
Диагностика нейробластомы заключается в гистологическом исследовании самой опухоли или её метастазов. Кроме того, она определяется по выявлению вовлечения в процесс костного мозга с повышенным содержанием катехоламинов или их производных: ванилилминдальной, гомованилиновой кислот и дофамина в крови (или в моче). Уровни ванилилминдальной и гомованилиновой кислот повышены у 85 % больных, уровень дофамина — у 90 % больных нейробластомой. Контроль содержания этих веществ позволяет следить за развитием опухоли.
Другие способы определения степени развития болезни.
- Место первичной опухоли — УЗИ, КТ, МРТ.
- Грудная клетка — рентгенография, КТ.
- Брюшная полость — УЗИ, КТ.
- Остеосцинтиграфия с Те 99 и последующая ренгенография выявленных очагов гиперфиксации изотопа.
- Сцинтиграфия с 131 J метайодбензилгуанидином (MJBG)*.
- Аспирационная биопсия костного мозга (из 4-8 мест).
- Трепанбиопсия костного мозга с гистологическим и иммуногистохимическим исследованиями.
- Биопсия очагов, подозрительных на метастазы опухоли.
Клиническая классификация[править | править код]
Стадии развития нейробластомы:
- Стадия I: T1 — единичная опухоль размером 5 см и менее в наибольшем измерении, N0 — нет признаков поражения лимфатических узлов, М0 — нет признаков отдаленных метастазов.
- Стадия II: Т2 — единичная опухоль размером более 5 см, но менее 10 см, N0 — нет признаков поражения лимфатических узлов, М0 — нет признаков отдаленных метастазов.
- Стадия III: Tl, T2 — единичная опухоль размером 5 см и менее в наибольшем измерении; единичная опухоль более 5 см, но менее 10 см, N1 — метастатическое поражение регионарных лимфатических узлов, М0 —нет признаков отдаленных метастазов. Т3 — единичная опухоль более 10 см, Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов, М0 — нет признаков отдаленных метастазов.
- Стадия IVA: Tl, T2, ТЗ — единичная опухоль менее 5 см в диаметре; единичная опухоль более 5 см, но менее 10 см; единичная опухоль более 10 см, Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов, Ml — есть отдаленные метастазы.
- Стадия IVB: Т4 — множественные синхронные опухоли. Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов. Мx — любое, нельзя оценить, есть или нет отдаленных метастазов.
По международной классификации развитие нейробластомы подразделяется на следующие стадии:
- Стадия I: Локализованная опухоль в пределах зоны первичной локализации; опухоль удалена с микроскопическими признаками её остатков или без них; макроскопически подтвержденное отсутствие метастазов в лимфоузлах по обе стороны позвоночника
- Стадия IIA: Односторонняя опухоль с удалением большей её части; отсутствие поражения лимфатических узлов с обеих сторон
- Стадия IIB: Односторонняя опухоль, удаленная полностью или большая её часть; есть метастатическое поражение односторонних лимфатических узлов
- Стадия III: Опухоль распространяется на противоположную сторону с метастатическим поражением регионарных лимфатических узлов или без него; односторонняя опухоль с метастазами в противолежащих лимфатических узлах; срединная опухоль с метастазами в лимфатических узлах с обеих сторон
- Стадия IV: Широко распространённая опухоль с отдалёнными метастазами в лимфатических узлах, костях скелета, легких и других органах
- Стадия IVS: Локализованная первичная опухоль, определяется в стадии I и II с метастазами в печень, кожу и/или костный мозг
Лечение[править | править код]
При лечении нейробластомы применяют следующие методы противоопухолевой терапии:
- Хирургический метод
- Химиотерапия
- Лучевая терапия
- Трансплантация костного мозга
В случае своевременного обнаружения опухоли производится удаление первичного опухолевого узла. Как правило, опухоль не рецидивирует при наличии оставшихся опухолевых клеток, что также отличает нейробластому от других злокачественных опухолей.
Химиотерапия нейробластомы включает применение винкристина, циклофосфамида, цисплатина, доксорубицина, вепезида, тенипозида и мелфалана. Противоопухолевой активностью к нейробластоме обладают также ифосфамид и карбоплатин.
Лучевая терапия используется не во всех случаях ввиду её опасности для организма маленького ребёнка. Однако она показана к применению при нерезектабельных опухолях или метастазах, малоэффективности использованной химиотерапии, а также для устранения возможных рецидивов.
Как разновидность лучевой терапии применяют введение в опухоль радиоактивного изотопа иода 131I, который избирательно накапливается нейробластомой.
Лечение на стадиях I, II заключается в хирургическом вмешательстве, которому предшествует химиотерапия. Как правило, в III стадии нейробластома уже неоперабельна, что делает обязательной предоперационную химиотерапию, которая позволяет добиться существенной регрессии опухоли до резектабельных размеров. На IV стадии обязательна высокодозная химиотерапия, хирургическая операция и пересадка костного мозга.
Прогноз[править | править код]
Как правило, нейробластома диагностируется уже на IV стадии, когда 5-летняя выживаемость больных не превышает 20 %. Прогноз наиболее благоприятен у детей раннего возраста, особенно когда нет метастазов в костный мозг. В целом, выживаемость больных составляет около 50 % (49-55 %). По стадиям выживаемость: на 1-й стадии до 100 %, на 2-й стадии — 94 %, на 3-й стадии 60 % (67-57 %), на 4-й стадии — 10-20 %. Для 4S-стадии для детей в возрасте до 1 года выживаемость составляет около 75 %.
Ссылки[править | править код]
- https://it-med.ru/library/n/neiroblastoma.htm
- https://web.archive.org/web/20071221162802/https://deti-blood.narod.ru/neuro.htm
Литература[править | править код]
- Онкология / В. И. Чиссов, С. Л. Дарьялова. — М.: ГЭОТАР МЕДИЦИНА, 2007. — 560 с. — 3 000 экз. — ISBN 978-5-9704-0454-6.
Источник
