Неиммунная водянка плода код мкб
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Водянка плода.
Водянка плода
Описание
Водянка плода. Это патологическое состояние, которое возникает во внутриутробном периоде, характеризуется анасаркой и скоплением транссудата в полостях организма. Основные клинические проявления: генерализованный отек, увеличение размеров головы за счет мозгового черепа, гидроторакс, гидроперикард, асцит, сердечно-сосудистая и дыхательная недостаточность. Антенатальная диагностика включает в себя УЗИ и определение групп крови, постнатальная – визуальное выявление всех симптомов, характерных для водянки плода, лабораторные анализы, УЗИ, КТ, МРТ. Лечение симптоматическое – реанимационные мероприятия, дренирование транссудата. При иммунной форме показано внутриутробное переливание крови.
Дополнительные факты
Водянка плода – это полиэтиологическое патологическое состояние в неонатологии и педиатрии, которое характеризуется внутриутробным развитием генерализованного отека, накоплением жидкости в грудной и брюшной полостях, а также в перикардиальной сумке. Общая распространенность – 1:1-14 тысяч новорожденных, при этом иммунная форма встречается 1 раз на 3 000 родов. Несмотря на относительно большую распространенность АВ0 и резус-конфликтов матери и плода в популяции, развитие иммунной формы водянки плода на этом фоне возникает редко. Это связано с возможностями современной диагностики, внутриутробного лечения и профилактики гемолитической болезни новорожденных. Более чем в половине случаев (55-60%) этиология остается неизвестной. Прогноз при данной патологии всегда серьезный. Летальность для неиммунной формы очень высока и составляет порядка 70-80%, в то время как для иммунной – около 20%.
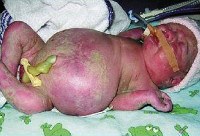
Водянка плода
Симптомы
Судороги.
Причины
Водянка плода – это гетерогенное заболевание. Зачастую точную этиологию установить не удается, однако известны наиболее вероятные причины ее развития. Неиммунная форма может быть вызвана мутациями (синдром Дауна, Шерешевского-Тернера, триплоидия и тетраплоидия), генетическими заболеваниями (дефицит Г-6-ФДГ, α-таласемия, синдром Нунан и Пена-Шокея и тд ), нарушением проводимости и врожденными пороками сердца (ДМПП, ДМЖП, наджелудочковые и желудочковые тахикардии), патологиями магистральных сосудов (тромбоз верхней и нижней полых вен, артериовенозное шунтирование), аномалией структуры грудной клетки (грыжа диафрагмы и асфиктическая дисплазия), TORCH-инфекциями (токсоплазмоз, ЦМВ, сифилис и тд ), дисплазией мочеполовой системы (врожденный стеноз или аплазия мочеточника, гидронефроз), патологиями беременности (синдром плацентарной трансфузии, хориоангиома, эклампсия). Патогенез неиммунной водянки плода основывается на сердечной недостаточности ребенка, гипопротеинемии и анемии, которые уменьшают онкотическое давление крови.
Помимо всех вышеперечисленных причин развития водянки плода, можно выделить факторы риска, которые повышают риск возникновения неиммунной формы. К ним относятся беременность до 16 или после 40 лет, многоплодная и переношенная беременность, макросомия. Мужской пол считается более склонным к водянке плода. Основная причина иммунной водянки плода – несовместимость матери и плода по группе крове (0 (I) у матери и А (II) или В (III) – у ребенка) или Rh-фактору (мать – Rh+, а ребенок – Rh-), вследствие чего возникает усиленный гемолиз эритроцитов ребенка и развивается гемолитическая болезнь. На данный момент этот вариант встречается крайне редко в связи с общепринятыми диагностическими мерами в акушерстве.
• Иммунная водянка плода. Как правило, развивается на фоне гемолитической болезни новорожденного. В настоящее время на фоне ранней диагностики и лечения данная форма водянки плода практически не встречается, несмотря на относительно большую распространенность резус- и АВ0-конфликтов. Прогноз относительно благоприятный.
• Неиммунная форма. Полиэтиологическая группа. Данный вариант водянки плода может быть вызван врожденными пороками сердца и нарушением работы его проводящей системы, геномными и хромосомными мутациями, TORCH-инфекциями, разнообразными дисплазиями, патологиями беременности и тд В большинстве случаев имеет летальный исход.
Клинические проявления водянки плода определяются уже с момента рождения. Общее состояние ребенка, как правило, тяжелое или очень тяжелое (чаще). У таких детей выявляется несоразмерно большая голова за счет значительного увеличения мозговой части черепа. Из-за общей мышечной слабости ребенок занимает позу лягушки. Швы черепа разомкнуты, роднички выпирают, кости имеют податливую консистенцию. На теле определяется большой объем сыровидной смазки и множество пушковых волос, обнаруживается общая отечность и бледность. Подкожная жировая клетчатка выражена слабо, из-за чего температура тела очень лабильна и сильно зависит от окружающей среды. При водянке плода у мальчиков может наблюдаться крипторхизм, а у девочек – недоразвитость половых губ. Физиологические рефлексы (в т. Сосательный и поисковый, Моро) угнетены. ЧЧС лабильное (120-160 уд/мин), АД ниже нормы (50-65 ). Наблюдается тахипноэ, чередующееся с периодами апноэ. Часто отмечается выраженная гепатоспленомегалия, гидроторакс, асцит, гидроперикард. В некоторых случаях может формироваться транзиторный гипотиреоз и поллакиурия.
Диагностика
Диагностика водянки плода включает в себя сбор анамнестических данных, объективный осмотр ребенка, лабораторные и инструментальные методы исследования. При опросе матери обращают внимание на перенесенные инфекционные и гинекологические заболевания, хронические патологии, особенности течения беременности и ее осложнения. При объективном осмотре неонатологом или педиатром устанавливаются характерные симптомы водянки плода, присутствующие осложнения, оценивается общее состояние ребенка и необходимость реанимационных мероприятий. Лабораторная диагностика в виде ИФА, ПЦР или других серологических реакций дают возможность выявить вероятного инфекционного возбудителя. При подозрении на гемолитическую болезнь плода проводится повторное определение группы крови и Rh-фактора матери и ребенка. Общие лабораторные тесты (ОАК, ОАМ, биохимия крови) используются с целью оценки работы внутренних органов и исключения сопутствующих заболеваний.
Ведущую роль в инструментальной диагностике водянки плода играет УЗИ. Ультразвуковое сканирование позволяет поставить предварительный диагноз еще в антенатальном периоде. К УЗ-признакам, которые могут указывать на водянку плода, относятся отечность плаценты, многоводие, наличие жидкости в полостях организма ребенка, гепатоспленомегалия, отек подкожной жировой клетчатки, «поза Будды». Постнатальное УЗИ выполняется для подтверждения опасных патологических состояний (гидроперикард, гидроторакс, асцит) и определения терапевтической тактики. Также могут применяться ЭКГ, компьютерная и магнитно-резонансная томография с целью дифференциальной диагностики и оценки структуры внутренних органов.
Лечение
Специфического лечения неиммунной водянки плода нет. Роды проводятся в условиях полной готовности реанимационного оборудования. Непосредственно после рождения ребенку оказывается полный объем интенсивной терапии: интубация трахеи с подачей 100% кислорода, при необходимости – сердечно-легочная реанимация, переливание крови или эритроцитарной массы При неэффективности всех проводимых мероприятий показано выполнение плевральной, перикардиальной пункций и лапароцентеза под контролем УЗИ и жизненно-важных показателей ребенка. В зависимости от ситуации может назначаться антигеморрагическая, антибактериальная, иммунокорригирующая, метаболическая, противосудорожная терапия и пр.
При иммунной форме водянки плода лечение начинается еще в антенатальном периоде. Оно заключается во внутриутробном переливании Rh- крови плоду при помощи кордоцентеза. Показана данная процедура при выраженной анемии и падении гематокрита ниже 30 г/л. При необходимости может проводиться повторное переливание через 14-21 дней.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Беременность – чудесное время в жизни женщины. В этот период необходимо тщательно следить за своим здоровьем и внутриутробным развитием малыша, ведь даже незначительные сбои или присоединение инфекции могут привести к непоправимым последствиям, одним из которых является неиммунная водянка плода. Что это и какие последствия может вызвать данное заболевание, рассмотрим в статье.
Определение
Водянка – это патологическое состояние, возникающее во время внутриутробного развития плода, и характеризуется скоплением жидкости в какой-либо полости организма. Различают два типа данного заболевания:
- Иммунная. Основной причиной развития водянки такого типа является резус-конфликт матери и плода. В настоящее время патология успешно лечится, что обуславливает низкую смертность.
- Неиммунная водянка плода (в МКБ-10 присвоен код Р83.2). Более опасный вид заболевания, который может спровоцировать множество факторов. Несмотря на то что медицина не стоит на месте, данная патология имеет большой процент летальных исходов. Особенно это касается детей, рожденных раньше срока. При неиммунной водянке плода прогноз будет положительным в том случае, если патология диагностировалась на ранней стадии. Это позволит выявить и исключить провоцирующий фактор, а также определить максимально эффективный план лечения. Фото неиммунной водянки плода (УЗИ) представлено ниже.
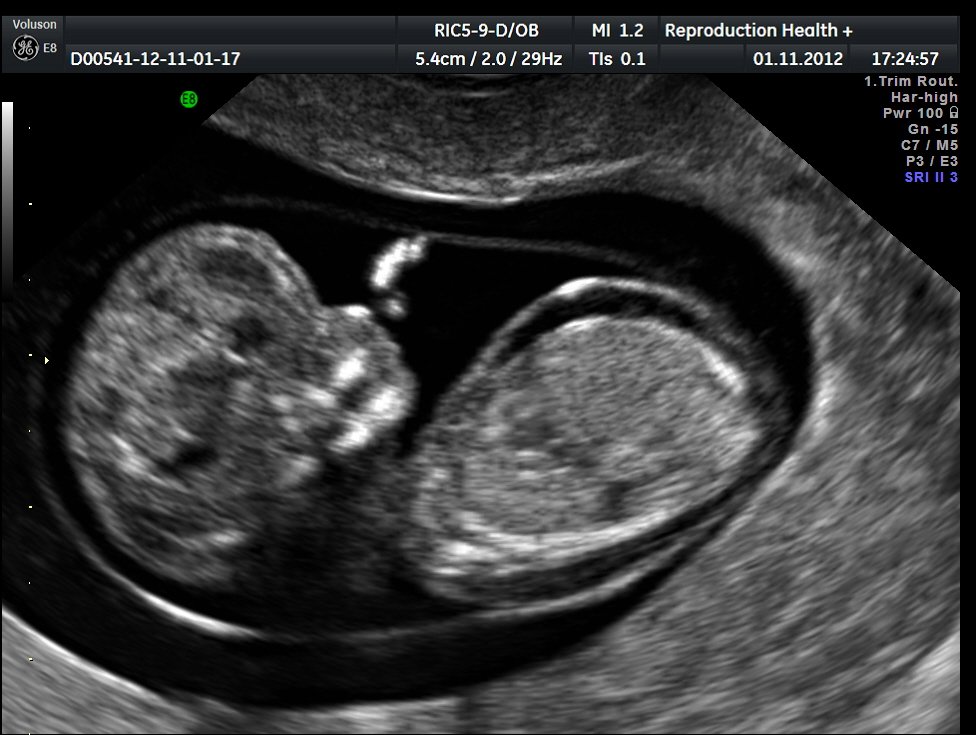
Причины
Причины неиммунной водянки плода до сих пор до конца не изучены и характеризуются лишь повторением некоторых проявлений. Несмотря на это, выделяют наиболее распространенные факторы, провоцирующие развитие патологии:
- Хромосомные патологии. К ним относятся триплоидия, синдром Шерешевского–Тернер.
- Различные инфекции. Например, токсоплазмоз, корь, краснуха и другие.
- Патологии сердечно-сосудистой системы – врожденные пороки сердца, тромбоз полой вены и другие.
- Генные заболевания. Например, ахондрогенез и синдром Пена–Шокея.
- Аномалии грудного отдела . К ним относятся грыжа диафрагмы и дисплазия грудной клетки.
- Врожденные опухоли.
- Также причиной неиммунной водянки плода могут стать пороки развития почек и других внутренних органов.
- Нарушения обмена веществ у ребенка.
- Патологии беременности. К ним относятся синдром плацентарной трансфузии, цитомегалия, различные вирусы, хориоангиома плаценты, анемия и сахарный диабет у матери.
Диагностические мероприятия
Для выявления патологического состояния и природы его возникновения применяется комплекс диагностических мероприятий. Рассмотрим их подробнее:
- Основной диагностической мерой является ультразвуковое исследование, при котором можно выявить внутриутробные признаки патологии и степень их развития.
- Устанавливается группа крови и резус-фактор. Данное исследование очень важно для исключения иммунной природы заболевания.
- Врач проводит опрос беременной женщины, на котором уточняется наличие хронических заболеваний, инфекций и проведенные хирургические вмешательства. Также важны возникшие в период вынашивания малыша осложнения и общее течение беременности.
- Общий анализ мочи и крови.
- Биохимический анализ крови.
- ЭКГ.
- Исследование женщины на наличие инфекций.
Назначаются внутриутробные обследования плода для подтверждения неиммунной водянки плода при беременности:
- Обследование амниотической жидкости.
- Кордоцинтез.
- ПЦР на предполагаемые инфекции.
- Допплерография.
Клиническая картина
Первые симптомы неиммунной водянки плода можно увидеть на ультразвуковом исследовании. К ним относятся:
- снижение активности плода;
- подкожный отек;
- асцит;
- тахикардия;
- присутствие жидкости в полостях организма;
- многоводие;
- увеличенное сердце;
- живот увеличен вследствие асцита.
У женщины могут появиться такие проявления, как гипертония и массивный отек.
Но наиболее явные признаки наблюдаются сразу после рождения. Клиническая картина позволяет практически безошибочно определить заболевание:
- В первую очередь наблюдается тяжелое состояние малыша.
- Швы черепа разомкнуты, родничок выпирает.
- Наблюдается отечность.
- Слабо выражена подкожная клетчатка, поэтому температура тела зависима от окружающей среды.
- Также диагностируется угнетение рефлексов и пониженное артериальное давление.
- Часто отмечается асцит.
- Увеличение печени и селезенки.
Беременность и роды

После подтверждения диагноза женщину направляют в ЦПСИР. Неиммунная водянка плода является патологией повышенной опасности, при которой требуется высококлассное оборудование и квалифицированные специалисты.
В первую очередь выясняется совместимость диагностируемых аномалий с жизнью. Женщине должны объяснить, какие возможны последствия для ребенка в будущем. Неиммунная водянка способна провоцировать серьезные отклонения в развитии плода, которые будут являться причиной значительного снижения качества жизни. Если не удается выяснить причину развития заболевания, невозможно назначить эффективное лечение, то рекомендуется прерывание беременности. Если принимается решение о сохранении ребенка, проводятся дополнительные обследования, результаты которых помогают решить, что в данном конкретном случае будет правильнее – преждевременное родоразрешение или пролонгирование беременности. Выбор осложняется тем, что неиммунная водянка склонна к спонтанной ремиссии.
Решение о родоразрешении принимается на основании состояния женщины и степени зрелости легких малыша. Перед родами выполняется ультразвуковое обследование для оценки наличия асцита и выпота. Это позволит подготовиться к возможной аспирации жидкости. В большинстве случаев рекомендуется проведение кесарево сечения, так как при естественных родах существует риск развития асфиксии.
Возможное лечение
При выявлении причин и последствий неиммунной водянки плода, принимается решение о возможном лечении. При этом учитывается тяжесть и степень развития заболевания. Может быть показано переливание крови через пуповину. Данная процедура рекомендована при снижении гематокрита ниже 30 г/л. Через 2–3 недели процедуру при необходимости повторяют. Также переливание показано при сильно выраженной анемии.
Перед рождением малыша родильный зал тщательно подготавливают, оснащая всей необходимой аппаратурой для неотложной реанимации. Формируется бригада из нескольких неонатологов и реаниматологов.
Сразу после рождения проводятся следующие процедуры:
- перикардиоцентез, при котором удаляют накопившуюся жидкость посредством пункции околосердечной сумки;
- плевральная пункция – жидкое содержимое удаляют из плевральной полости;
- лапароцентез – удаление жидкого содержимого из брюшной полости.
Данные лечебные мероприятия проводятся под контролем УЗИ.
По мере необходимости назначается следующая терапия:
- антибактериальная;
- противосудорожная;
- антигеморрагическая;
- метаболическая и другие.
Следует помнить, что только хорошо организованная и слаженная работа медицинского состава при оказании первой помощи новорожденному может увенчаться большим успехом. На протяжении беременности женщина и ребенок должны находиться под тщательным врачебным контролем.
Реанимация в послеродовой период

Интенсивная терапия должна начаться в родзале и включает в себя следующие действия неонатологов и реаниматологов:
- необходимо заранее подготовить свежезамороженную плазму и эритроцитную массу;
- вследствие возможного отека дыхательных путей нужно иметь в родзале ЭТТ всех размеров, так как метод дыхания с помощью маски и мешка является в данном случае малоэффективным;
- необходимо подготовить дренажи, которые могут понадобиться для проведения различных процедур и выведения лишней жидкости;
- нужно быть готовыми к срочному переливанию крови;
- требуется коррекция кальция и глюкозы;
- ребенку в пупочную артерию вводят катетер;
- выполняют лечение антибиотиками, а при необходимости производится терапия сопутствующих инфекционных заболеваний.
Обследования новорожденного

При неиммунной водянке различные обследования начинают проводиться в родильном зале. К ним относятся:
- взятие крови из пуповины, при этом выявляют билирубин, группу крови, резус-фактор, гематокрит и гемоглобин;
- проводится биохимический анализ крови, позволяющий выявить мочевину, креатинин, общий белок, АЛТ и АСТ;
- анализ крови на определение уровня глюкозы;
- исследования на инфекции;
- обзорная рентгенография;
- анализы асцитической и плевральной жидкости, например, бакпосев;
- ультразвуковое обследование брюшной полости и головного мозга;
- дополнительные анализы на выявление причины заболевания.
Последствия
При неиммунной водянке плода последствия для ребенка в будущем могут быть достаточно серьезными. Даже при диагностировании патологии на ранней стадии ее развития существует риск возникновения осложнений, среди которых наиболее распространенными являются следующие:
- патологии дыхательной системы;
- тяжелые патологии головного мозга и сердечно-сосудистой системы;
- патология кожных покровов;
- сердечно-сосудистая недостаточность;
- крипторхизм у мальчиков;
- летальный исход.
Профилактика
Неиммунная водянка опасна тем, что точную причину ее возникновения установить удается очень редко. Профилактические мероприятия в этом случае заключаются в общепринятых рекомендациях при беременности. К ним относятся:
- планирование беременности, во время которого пара проходит комплексное обследование, позволяющее выявить и вылечить хронические, гинекологические и наследственные заболевания;
- своевременная постановка на учет в женскую консультацию;
- систематическое посещения акушера-гинеколога и выполнение всех его рекомендаций;
- выявление и полноценное лечение инфекционных, вирусных и соматических заболеваний женщины во время беременности;
- полноценное и своевременное обследование, назначаемое в период вынашивания малыша.
Не рекомендуется пренебрегать плановыми скринингами и УЗИ, ведь именно при данных обследованиях можно выявить развивающуюся патологию.
Прогноз

При неиммунной водянке плода прогноз в большинстве случаев, к сожалению, неблагоприятный. Число выживших детей составляет около 30 %. Выживаемость зависит от того, насколько своевременным было диагностирование патологии, а также наличие сопутствующих этому состоянию патологий. Например, при патологиях сердца прогноз будет в большей степени неутешительным. Степень влияния инфекционных заболеваний на возникновение водянки зависит от срока беременности. Чем позднее развилось данное состояние, тем более благоприятные прогнозы у малыша.
При развитии неиммунной водянки в первой половине беременности велик риск спонтанного прерывания беременности. На более поздних сроках может произойти внутриутробная гибель плода.
Прогноз будет благоприятным в том случае, если заболевание диагностировали на ранней стадии его развития, а врожденных патологий сердца и других жизненно важных органов не было выявлено. Также большое значение имеет возможность выявления и последующего исключения провоцирующего фактора.
Заключение
Неиммунная водянка плода – это очень опасное заболевание, имеющее большой процент смертности. Выполнение профилактических мер в период планирования и вынашивания малыша позволит снизить риск возникновения патологии. В настоящее время медицина не стоит на месте. Создаются новые способы диагностирования заболевания на ранней стадии. Также создаются условия для эффективной реанимации новорожденного с данным диагнозом, последующего лечения и реабилитации.
Источник
