Нефротический синдром этиология патогенез клиника
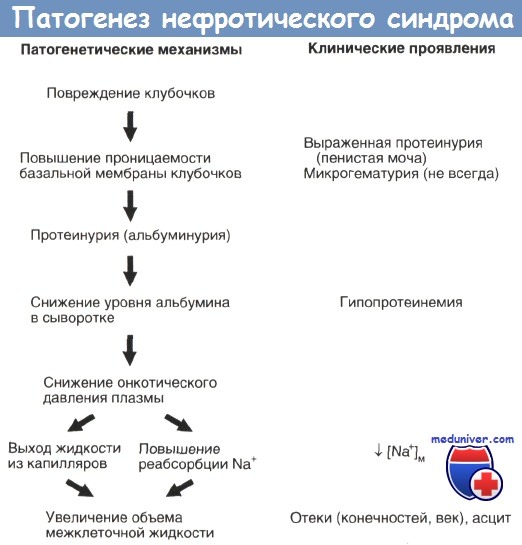
1. Определение Нефротический синдром— клинико-лабораторный симптомокомплекс, включающий массивную протеинурию (5 г в сутки и более), нарушения белкового, липидного и водно-солевого обменов, а также отеки, вплоть до анасарки с водянкой серозных полостей.
2. Этиология Нефротический синдром подразделяют на первичный и вторичный. Первичный нефротический синдром развивается при заболеваниях собственно почек — при всех морфологических вариантах гломерулонефрита, пиелонефритах, нефропатии беременных, опухолях почек. Вторичный нефротический синдром развивается при поражениях почек другой природы. Основные причины вторичного нефротического синдрома: коллагенозы (системная красная волчанка, узелковый периартериит, системная склеродермия), геморрагический васкулит, ревматизм, ревматоидный артрит, септический эндокардит, диабетический гломерулосклероз, болезни крови (лимфомы), хронические нагноительные заболевания (абсцессы легких, бронхоэктазы), инфекции (туберкулез, сифилис), в том числе паразитарные (малярия) и вирусные инфекции, опухоли, гемобластозы, лимфогранулематоз.
3. Патогенез В основе развития заболевания лежат иммунные нарушения, аналогичные происходящим при гломерулонефрите.
Общим для большинства форм нефротического синдрома является повышение клубочковой проницаемости для белков, обусловленных основным патологическим процессом и приводящее к альбуминурии. Кроме того, при некоторых заболеваниях происходит повышенная потеря с мочой более крупных белков. Когда скорость потерь альбумина превышает интенсивность его синтеза, развивается гипоальбуминемия. Это снижает онкотическое давление и способствует перемещению жидкости в ткани. Образовавшаяся в итоге гиповолемия стимулирует повышенную секрецию ренина, альдостерона и антидиуретического гормона. Эти изменения способствуют задержке натрия и воды, следствием чего являются олигурия и низкая концентрация натрия в моче. Поэтому натрий и вода поступают в ткани, содействуя этим увеличению отеков.
Гипоальбуминемия способствует увеличению образования липопротеинов. Общий уровень в плазме липидов, холестерина и фосфолипидов повышен постоянно, при этом их уровень пропорционален гипоальбуминемии.
4. Клиника Клинические симптомы, течение. Больных беспокоят общая слабость, тошнота, рвота, отеки, малое количество выделяемой за сутки мочи, жажда, сухость во рту. При прогрессировании болезни отеки значительно выражены в области лица, стоп, голеней, в дальнейшем — в области туловища, живота, анасарка асцит, гидроперикард, гидроторакс; кожа сухая, ногти и волосы ломкие, тусклые. Затем наступает увеличение печени, увеличение левой границы сердца, негромкий систолический шум на верхушке сердца, артериальное давление повышено или нормально. По характеру течения выделяют три варианта нефротического синдрома. Эпизодический, возникающий, как правило, в начале основного заболевания, характеризуется нестойкостью клинических проявлений; персистирующий существует 5-8 и более лет, несмотря на активную терапию, функция почек может долго оставаться сохраненной, однако в дальнейшем (через 8-10 лет) формируется хроническая почечная недостаточность; прогрессирующий характеризуется выраженностью симптомов и переходом в течение 1-3 лет в хроническую почечную недостаточность.
5. Лечение Лечение больных нефротическим синдромом заключается в диетотерапии — ограничение потребления натрия, потребления животного белка до 100 г в сутки. Режим стационарный, без соблюдения строго постельного режима, лечебная физкультура для предупреждения тромбоза вен конечностей. Обязательная санация очагов латентной инфекции. Из лекарственных средств применяют:
— кортикостероиды: преднизолон по 0,8-1 мг на 1 кг в течение 4-6 недель; в случае отсутствия полного эффекта — постепенное снижение до 15 мг в сутки и продолжение лечения на 1-2 месяца;
— цитостатики: азатиоприн — 2-4 мг/кг или лейкеран — 0,3-0,4 мг/кг до 6-8 месяцев;
— антикоагулянты: гепарин — 20 000-50 000 ЕД в сутки;
— противовоспалительные препараты: индометацин — 150-200 мг/сутки, бруфен — 800-1200 мг в сутки;
— мочегонные: салуретики — одни или в сочетании с внутривенными инфузиями альбумина, фуросемид, верошпирон.
Прогноз. При своевременном и адекватном лечении основного заболевания может быть благоприятным.
Источник
Нефротический синдром — причины, патогенезПатофизиологические механизмы нефротического синдрома представлены на рисунке. Нефротический синдром встречается при многих заболеваниях почек. Для него характерны протеинурия > 50 мг/кг/сут (> 40 мг/м2/ч или соотношение белка и креатинина в моче > 2), гипоальбуминемия (сывороточная концентрация альбумина менее 3 г%), отеки и гиперлипопротеидемия. Причины последней до конца не ясны; по-видимому, она вызвана низким онкотическим давлением плазмы или нарушением катаболизма липопротеидов в печени. Нефротический синдром может быть проявлением любой гломерулопатии, но у детей он чаще возникает изолированно — без нефритического синдрома или явных признаков воспаления в клубочках при биопсии. В мочевом осадке могут обнаруживаться включения липидов и зернистые цилиндры, но эритроцитарных цилиндров нет. При сочетании нефротического и нефритического синдромов наиболее вероятны системное заболевание (СКВ, васкулит) или мезангиокапиллярный гломерулонефрит. Различают первичный и вторичный нефротический синдром. Вторичный нефротический синдром возникает под действием какого-либо провоцирующего фактора, но установить этот фактор удается лишь в 10—15% случаев. Таких факторов множество, и время от времени появляются сообщения о новых. Для удобства их разделяют на 5 групп. В каждой группе приведены типичные примеры. Морфологическая картина при вторичном нефротическом синдроме зачастую не зависит от провоцирующего фактора и не отличается от таковой при первичном нефротическом синдроме, однако знание причины существенно при выборе лечения и оценке долгосрочного прогноза. Первичным или идиопатическим называют нефротический синдром, возникающий в отсутствие каких-либо провоцирующих факторов. У детей нефротический синдром оказывается первичным в 85-90% случаев. Первичный нефротический синдром развивается при болезни минимальных изменений, пролиферативном гломерулонефрите, фокально-сегментарном гломерулосклерозе и мембранозной нефропатии. Кроме того, существует врожденный первичный нефротический синдром. Мезангиопролиферативный гломерулонефритМорфологически поражение почек при нефротическом синдроме может напоминать таковое при гломерулонефрите, клиническая картина, лечение которого описано выше. У ряда детей с нефротическим синдромом при биопсии обнаруживалось небольшое разрастание мезангиального матрикса с отложениями в мезангии, но без признаков гломерулосклероза (мезангиопролиферативный гломерулонефрит). Теоретически подобная морфологическая картина исключает диагноз болезни минимальных изменений, но в то же время большей части таких больных (75—80%) помогают глюкокортикоиды или, при их неэффективности, алкилирующие средства. Несмотря на частые рецидивы, в отсутствие гломерулосклероза долгосрочный прогноз весьма благоприятен. По течению и исходу мезангиопролиферативный гломерулонефрит во многом сходен с болезнью минимальных изменений.
— Также рекомендуем «Болезнь минимальных изменений (липоидный нефроз) — эпидемиология, патогенез» Оглавление темы «Гломерулонефриты у детей»:
|
Источник
Острый
нефритический синдром — это совокупность
симптомов, включающих в себя внезапное
бурное возникновение или нарастание
отеков, олигурию, протеинурию, гематурию,
артериальную гипертензию (как правило,
диастолическую), в некоторых случаях
лейкоцитурию, сочетающихся с признаками
азотемии (снижение скорости клубочковой
фильтрации), задержкой солей и воды.
Факторы,
которые могут провоцировать развитие
нефритического синдрома можно разделить
на:
• Вирусные:
инфекционный мононуклеоз, гепатит В,
вирусы Коксаки, ветряная оспа, эпидемический
паротит, ЕСНО и прочие.
• Бактериальные:
сепсис, брюшной тиф, эндокардит,
пневмококковая или менингококковая
инфекции и так далее.
• Постстрептококковый
и непостстрептококковый гломерулонефрит!!!!!.
• Другие
виды постинфекционного гломерулонефита,
когда синдром развивается на фоне уже
имеющейся инфекции. Диагностика нефрита
в данном случае намного сложнее, так
как различные поражения почек и системные
проявления часто имитируют совсем
другие заболевания, например узелковый
полиартериит или красную системную
волчанку.
• Аутоиммунные
системные заболевания: болезнь
Шёнлайна-Геноха, системная красная
волчанка, васкулиты, лёгочно-почечный
наследственный синдром и прочие.
• Первичные
болезни почек: мезангиокапиллярный или
мезангиопролиферативный гломерулонефриты,
болезнь Берже и так далее.
• Смешанные
причины: облучение, синдром Гиена-Барре,
введение вакцин и сывороток и прочие
Патогенез
Модель
острого нефритического синдрома —
постстрептококковый гломерулонефрит.
Необходимо наличие очага инфекции
(верхние дыхательные пути, кожа, среднее
ухо), вызванной бета-гемолитическим
стрептококком группы А (штаммы 1, 4, 12,
29). Против Аг стрептококка (например,
М-протеина клеточной стенки) вырабатываются
AT, комплексы Аг-АТ откладываются в
стенках капилляров клубочков, активируя
систему комплемента, и приводят к
иммунному воспалению и повреждению
ткани почки.
Клиника.
Классическое
проявление нефритического синдрома:В
100% случаев возникает гематурия.
Макрогематурия, моча становится цвета
как мясные помои, появляется только у
30% больных. образуются отёки. При
нефритическом синдроме ко второй
половине дня образуется отёк лика,
особенно в области век, а к вечеру отёк
ног. У больных наблюдается артериальная
гипертензия, которая вместе с повышением
объёма циркулирующей крови, приводят
к развитию левожелудочковой острой
недостаточности, что проявляется в виде
учащения пульса (ритм галопа) и отёку
лёгких. В 83% случаев развивается
гипокомплементемия. в сочетании с
чувством жажды наблюдается у 52% больных.
Другие
признаки: — Повышение температуры тела
(редко). — Анорексия, тошнота, рвота,
головная боль, слабость. — Боль в пояснице.
— Боль в животе. — Прибавка массы тела.
—
Признаки инфекционных заболеваний
дыхательных путей (в т.ч. острого
тонзиллита, фарингита). — Признаки
скарлатины. — Признаки импетиго.
87. Методы диагностики острого нефритического синдрома.
Диагностические
критерии
Жалобы
и анамнез: Впервые
возникший острый нефритический синдром
(триада симптомов). Симптомы появляются
через 1—4 недели после стрептококковой
(фарингит) или другой инфекции. Очаги
инфекции, проявления острого общего
заболевания. Тошнота, рвота, головная
боль (гипертоническая энцефалопатия,
отёк мозга). Олигурия, анурия, боль в
животе, боль в пояснице. Лихорадка
(активность очаговой или острой инфекции,
иммунокомплексного воспаления).
Левожелудочковая сердечная недостаточность
(чаще всего гиперволемическая) —
ортопноэ, тахипноэ, тахикардия.
Физикальное
обследование: отёки
на лице, ногах, туловище, расширение
границ сердца, АГ.
Лабораторные
исследования: моча
цвета кофе, чая или имеет вид «мясных
помоев» (гематурия); видимые изменения
мочи могут отсутствовать при эритроцитурии
(микрогематурии, которая выявляется
при лабораторном исследовании); также
типична умеренная протеинурия — до 1-3
г/сут и больше 3г/сут. При исследовании
осадка мочи — измененные эритроциты,
эритроцитарные цилиндры. Умеренные
проявления иммунопатологического
процесса: повышение СОЭ до 20-30 мм/ч,
повышение титра антистрептококковых
АТ (антистрептолизин-О, антистрептокиназа,
антигиалуронидаза), гипокомплементемия
за счёт СЗ-компонента
и снижение общего криоглобулина. Снижение
СКФ, повышение концентрации в крови
креатинина.
Неспецифические
показатели воспаления: повышены
концентрации СРБ, фибриногена, снижены
— общего белка, альбуминов; возможна
лёгкая анемия (за счёт гидремии).
Инструментальные
исследования:
1.
УЗИ почек: контуры гладкие, размеры не
изменены или увеличены (при ОПН),
эхогенность снижена.
2. ЭКГ при АГ
выявляет перегрузку левого желудочка
и возможные нарушения ритма.
3. Биопсия
почки по показаниям. По результатам
биопсии дифференцация пациентов согласно
клинической и лабораторной картине, а
так же атипичному течению заболевания:
—
более одной недели без положительной
динамики;
— сохраняющийся низкий
уровень С3 комплемента;
— прогрессивное
снижение функции почек (БПГН);
— если
выявляется нефритический/нефротический
синдром, то больше вероятность наличия
люпус-нефрита.
Показания
для консультации специалистов: ревматолог,
гематолог — появление новых симптомов
или признаков системного заболевания.
Окулист – при вторичной (ренальной)
артериальной гипертензии.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Нефротический
синдром — симптомокомплекс, характеризующийся
выраженными протеинурией, гипопротеинемией,
гиперлипидемией и отеками.
Из
клинических форм нефротического синдрома
особого заслуживает липоидный нефроз.
Этиология
и патогенез этого заболевания неясны,
но чаще он встречается у детей с
аллергическими явлениями в анамнезе.
Гистологически определяются неизменные
клубочки, преобладают поражения канальцев
с гиалиновыми образованиями. Изменения
эти, как правило, обратимы.
Липоидный
нефроз встречается преимущественно у
детей первых лет жизни. Начало заболевания
скрытое. Инфекция ему, как правило, не
предшествует. Первым симптомом являются
отеки, носящие генерализованный характер.
Может наблюдаться скопление жидкости
в плевральной и брюшной полостях.
Типичным проявлением является олигурия.
Дети вялые, малоподвижные. Основными
признаками заболевания являются
значительная протеинурия, гипопротеинемия,
гиперлипидемия без гипертензии. В моче
количе-ство форменных элементов невелико,
содержание остаточного азота в
крови
нормальное, СОЭ резко увеличена.
Количество белка, выводимого за сутки
ребенком, может достигать 10 г. Протеинурия
не зависит от величины диуреза. Белки,
выводимые с мочой, преимущественно
альбумины, идентичны белкам крови.
Характерна
гипопротеинемия с выраженным снижением
уровня альбуминов и повышением глобулинов.
В результате пони-жения онкотического
давления уменьшается объем плазмы,
образуются отеки, развивается гиповолемия,
которая может привести к шоку. Наблюдается
увеличение в плазме крови всех липидных
фракций.
Заболевание
лечится в условиях стационара. Необходима
богатая белками диета (до 3-4 г/кг в сутки),
особенно во время лечения кортикостероидами.
Из препаратов глюкокортикоидного ряда
чаще всего применяется преднизолон из
расчета 3 мг/кг в сутки. Он назначается
ежедневно с постепенным снижением дозы
препарата. Длительность дачи
глюкокортикоидов — от 3 месяцев до одного
года и более.
При
наступлении ремиссии лечение продолжается
3-5 месяцев прерывистым курсом через
день. В случаях устойчивости к
глюкокортикоидам добавляют
иммунодепрессанты. Имуран применяется
в дозе 2,5 мг/кг в сутки под контролем
уровня лейкоцитов и тромбоцитов в крови,
можно сочетать его с преднизолоном.
Дифференциальный
диагноз следует проводить с вторичными
формами нефротического синдрома при
остром и хроническом гло-мерулонефритах,
токсических воздействиях, инфекциях,
сосудистых нарушениях.
Из
других форм нефротического синдрома
следует выделить врожденный нефротический
синдром. При этом заболевании отеки
появляются в течении нескольких дней
после рождения, выражены асцит,
протеинурия. Летальный исход наступает
в тече-нии нескольких месяцев.
Наиболее
тяжелые осложнения являются следствием
присоединения инфекции, в частности —
развития гнойных перитонитов, менингитов.
При правильном и своевременном лечении
в 98% случаев больные выздоравливают.
81. Гломерулонефрит у детей. Этиология, патогенез, классификация, клиника и диагностика, лечение, профилактика.
Гломерулонефрит
– двустороннее приобретенное
полиэтиологичное заболевание почек, в
основе которого лежит иммунное воспаление
клубочков с возможным вовлечением
тубулярной части нефрона. ОГН – о.
диффузное заболевание с преимущественным
поражением клубочков, при к-ром в них
происходят экссудативно-пролиферативные
изменения. Этиология: стрептококк
(В-гемолитический гр. А), туберкулез,
брюшной тиф, ОРВИ, вакцины. П-з:
иммунокомплексный процесс – ЦИК оседают
в клубочке? присоединение компле-мента?
разрушение клубочка. Классификация:
клинические варианты – ОГН с нефритическим
синдромом, ОГН с нефротическим син-дромом,
ОГН с нефротическим синдромом + цилиндрурия
и гематурия, ОГН с изолированным мочевым
синдромом. По активности про-цесса –
период начальных проявлений, период
обратного развития заболевания, переход
в хронич форму. Состояние почечных
функ-ций: без нарушения почечных ф-ций,
с нарушением, ОПН.
Клиника:
нефритический синдром – о. начало,
интоксикация, изменение цвета мочи, ^
АД, тахикардия, приглушенность тонов,
может быть оглушенность, заторможенность.
При нефротическом синдроме клиника
менее яркая, отеки по утрам. Нефритический
синдром: протеинурия >1 г/л кратковременная,
гематурия (мясные помои), лейкоцитурия,
цилиндрурия (зернистые, восковидные),
небольшие отеки, пастозность,
кратковременная гипертензия, анемия,
эозинофилия, гипоальбуминемия.
Нефротический синдром: массивная
протеинурия > 3 г/л, олигурия, высокая
плотность мочи, скудный осадок, гематурии
и лейкоцитурии нет, гиалиновые цилиндры,
огромные отеки, нормальное АД, высокое
содержание Эр и Нв (сгущение), СОЭ 60-80,
выраженная гипоальбуминемия.
Диагностические
критерии: Опорные признаки: отёки
различной степени выраженности, ^ АД,
гематологический синдром (анемия,
эозинфилия, ^ СОЭ), мочевой синдром (
протеинурия, цилиндрурия, гематурия,
лейкоцитурия), появление мочи цвета
мясных помо-ев. Факультативные признаки:
— недомогание, слабость, тошнота, рвота,
гол боль, ^ t? тела, олигурия, дизурия,
боли в живо-те и пояснице.
Лабор
и инстр методы исслед: Основные: ОАК,ОАМ,
ан по Зимницкому, Адиссу-Каковскому,
суточная экскреция белка, биохим АК (
общий белок, белковые фракции, электролиты,
мочевина, креатинин, СРБ), клиренс
креатинина, коагулограмма, УЗИ почек.
Допол-нительные: иммунограмма, экскреторная
урография, селективная протеинурия,
исследование гормонального статуса,
биопсия почек.
Терапия
б-х гломерулонефритом осуществляется
в стационаре. Лечен включает базисную
и патогенетическую терапию. Базисная
проводится в дебюте любой формы
заболевания:
1.Постельный
режим – на время наличия у больного
отеков, но проведение ЛФК необходимо
начинать с первого дня.
2.Диета
– стол № 7а, 7б по Певзнеру.
Общие
принципы диеты: ограничение соли,
жидкости, белка, экстрактивных веществ.
Соль ограничивают строго. При наличии
оли-гурии и гипертонии – без соли. 0.5г
повраенной соли на руки на 4-5 неделю
(если нет олигур и гипертон), к 8 неделе
– 1.5г/сутки. Суточное кол-во жидкости =
диурез+инфузия из-за перспирации (15
мл/кг/сут). Ограничение белка – б-м с
азотеми-ей. В 1-е дни б-ни – опасность
появления гиперкалиемии – т о диета д
б гипокалиевой.
3.Антибиотикотерапия
– всем б-м. Предпочтение – полусинт
пенициллины на 8-10 дней, далее – перерыв,
далее – снова АБ на 8-10 дней. При наличии
хронич очагов инфекции – использование
циклического назначен АБ (3-4 цикла).
Санация очагов инф – обя-зательно.
4.Симптоматич
терапия. Мочегонные препараты –
салуретики (при уменьшен отеков). Нужен
контроль К+ (и прием к+ при необходи-мости)
при изолированном их назначении.
При
^ АД – гипотензивные с-ва. Антигистаминные
при аллергии. Так же лечат О Глометулон
с нефритическим синдромом. Если в течении
3 мес на базисной терапии нет положит
эффекта – назнач патогенетическое
лечение (сначала лучше сделать
нефробиоп-сию).
При
нефротическом синдроме и нефротическом
синдроме с гематурией в стационаре,
помимо базисной, назначается
патогенетическая терапия с-вами,
воздействующими на липидную систему.
Патогенетическая
терапия: 1.назначение кортикостероидов;
2.Цитостатики (азатиоприн, лейкеран);
3.Антикоагулянты в начале прямого дейст
– гепарин 250-400 ЕД/кг/сут, далее – непрямого
(фенилин). Дезагреганты – курантил.
Кортикостероидная
терапия: при лечении дебюта первоначальная
макс доза составл 2мг/кг/сут (не ^ 60-80
мг/сут). Назначают 4-6 недель в 3-4 приема
на день. Преднизолон снижают при
отсутствии протеинурии в 3-х последоват
анализах суточной мочи. Дозы уменьшают
на 2.5-5 мг каждую неделю. ГКС-терапия
проводится по непрерывной схеме ежедневно
3-4 раза/день или по прерывистой
альтернирующей – через день или
интермитирующей – 3 дня подряд с
4-хдневным перерывом. Первоначальный
курс не менее 3 мес.
При
рецидиве – ежедневная терапия
преднизолоном в макс дозе 2 мг/кг/сут,
2-6 недель, снижая дозу после исчезновения
белка в 3-х последовательных анализах
суточной мочи. Продолжительность терапии
рецидива – 1.5-2 мес (до 6 мес)
Проф
– ка: Раннее АБ лечение всех стрептококковых
заболеваний, курс лечен – не менее 10
дней.
Реабилитация:
Постоянное наблюдение не менее 5 лет,
после выписки из стационара. Лучшие
рез-ты реабилитации – в специализи-рованных
нефрологических санаториях.
Осложнения:
гнойно-септические, нарушения ЦНС, ОПН.
Прогноз:
ОГН с нефритическим синдромом как
правило благоприятн. Часто заб-е заканч
выздоровлением в течен 1 года. Нефротиче-ский
с-м и нефротический с-м с гематурией и
гипертензией в большинстве случаев
приобретает хронич течен (тогда прогноз
весь-ма серьезен, т к формир ХПН).
Диф
диагн с быстропрогрессирующим
гломерулонефритом и обострением хрон
гломерул, интерстициальным нефритом,
пиелонефритом, почечнокаменной б-ю,
туберкулезом почек.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
