Недостаточность лютеиновой фазы код мкб

Рубрика МКБ-10: E28.3
МКБ-10 / E00-E90 КЛАСС IV Болезни эндокринной системы, расстройства питания и нарушения обмена веществ / E20-E35 Нарушения других эндокринных желез / E28 Дисфункция яичников
Определение и общие сведения ( в т.ч. эпидемиология)[править]
Первичная яичниковая недостаточность (первичный гипогонадизм) — состояния, обусловленные патологией яичников. Наблюдается недостаточная продукция ими половых гормонов, а также компенсаторно увеличенный уровень ФСГ в крови.
Синдром недостаточности желтого тела
Синонимы: недостаточность лютеиновой фазы (НЛФ), гипофункция желтого тела
Недостаточное повышение содержания прогестерона после овуляции приводит к недостаточной секреторной трансформации эндометрия, функциональным расстройствам маточных труб, нарушению имплантации оплодотворенной яйцеклетки, что клинически проявляется бесплодием либо самопроизвольными абортами на ранних сроках беременности.
Этиология и патогенез[править]
а. Недостаточность желтого тела (нарушение лютеиновой фазы менструального цикла) — это состояние, когда желтое тело образует прогестерон в количествах, недостаточных для имплантации оплодотворенной яйцеклетки и ее развития в эндометрии. К недостаточности желтого тела может привести любое нарушение роста и развития фолликула.
б. Основные причины: аберрации X-хромосомы, низкий уровень ФСГ в фолликулярной фазе менструального цикла (синдром поликистозных яичников), низкий базальный уровень и овуляторный пик ЛГ, дефекты рецепторов ЛГ на клетках желтого тела.
в. Другие причины: тяжелые хронические заболевания, в том числе печеночная, сердечная и почечная недостаточность, гиперпролактинемия (в последнем случае укорачивается лютеиновая фаза и снижается продукция прогестерона желтым телом).
Клинические проявления[править]
Недостаточность желтого тела почти всегда проявляется привычным самопроизвольным абортом на ранних сроках беременности и нарушениями менструального цикла, реже — первичным бесплодием. Однако больные впервые обращаются к врачу с другими жалобами, вызванными заболеванием, лежащим в основе недостаточности желтого тела. Например, при гиперандрогении яичникового происхождения (при синдроме поликистозных яичников) больные жалуются на избыточное оволосение, при гиперпролактинемии — на галакторею.
Первичная яичниковая недостаточность: Диагностика[править]
Обследование
а. Диагноз подтверждается, если доказано снижение продукции прогестерона и сокращение срока существования желтого тела. Поэтому недостаточность желтого тела следует заподозрить при отклонении базальной температуры от нормы. Однако надо помнить, что базальная температура может быть нормальной и при низком уровне прогестерона.
б. Для подтверждения диагноза проводят биопсию эндометрия на 26-й день менструального цикла. При недостаточности желтого тела изменения эндометрия отстают от нормального цикла, отмечается асинхронность созревания стромы и желез эндометрия.
в. В норме в лютеиновой фазе цикла уровень прогестерона в сыворотке > 5 нг/мл. Если сумма концентраций прогестерона, определенных трижды в разные дни середины лютеиновой фазы, > 15 нг/мл, то недостаточность желтого тела исключена.
Дифференциальный диагноз[править]
Первичная яичниковая недостаточность: Лечение[править]
а. Лечат основное заболевание. При гиперпролактинемии назначают бромокриптин (см. гл. 10). Для стимуляции роста фолликулов и индукции овуляции назначают кломифен или препараты ФСГ (например, урофоллитропин). Дозы кломифена (50 мг/сут внутрь с 5-го по 9-й день менструального цикла, в отсутствие овуляции до 100—150 мг/сут) и препаратов ФСГ подбирают индивидуально. При гиперандрогении, кроме случаев гормонсекретирующих опухолей надпочечников, применяют глюкокортикоиды в низких дозах, например дексаметазон, 0,25 мг/сут внутрь на ночь.
б. Назначают влагалищные или ректальные свечи с прогестероном, 25 мг 2 раза в сутки. Это позволяет создать физиологический уровень прогестерона в сыворотке и примерно на 3 дня удлиняет менструальный цикл.
в. Синтетические прогестагены, в отличие от прогестерона, противопоказаны, потому что обладают тератогенным действием.
Профилактика[править]
Прочее[править]
Синдром истощения яичников
Синонимы: преждевременная недостаточность яичников
Определение и общие сведения
Синдром истощения яичников — это симптомокомплекс, характеризующийся вторичной аменореей, симптомами дефицита эстрогенов (приливы, потливость и др.) и повышением содержания гонадотропинов (ФСГ и ЛГ) у женщин в возрасте до 40 лет, имевших в прошлом нормальную менструальную и генеративную функцию.
Синдром истощения яичников встречается у 1-3% женщин в популяции и занимает до 10% в структуре различных форм аменореи.
Этиология и патогенез
Преждевременное истощение фолликулярного аппарата яичников объясняют различными причинами: хромосомными аномалиями (три Х-хромосомы), влиянием различных неблагоприятных факторов (радиация, химические вещества, тератогенные лекарственные препараты, вирусы гриппа, краснухи, паротита), приводящих к повреждению гонад и замещению их соединительной тканью и апоптозу гормонально-активных клеток фолликулов. Вероятно, на фоне неполноценного генома любые экзогенные воздействия могут способствовать развитию синдрома истощения яичников. В результате резкого прекращения гормональной функции яичников по механизму отрицательной обратной связи повышается продукция гонадолиберина и, соответственно, гонадотропинов, поэтому данную форму аменореи относят к гипергонадотропным.
Синдром истощения яичников может развиться после субтотальной резекции яичников по поводу цистаденомы, эндометриоидных кист яичников. Резекция яичников снижает их фолликулярный резерв и приводит впоследствии к их истощению. Именно поэтому резекцию яичников производят строго по показаниям с максимальным сохранением их коры, содержащей запас примордиальных фолликулов.
Клинические проявления
Для клинической картины характерны типичные для постмено паузы вегетативно-сосудистые проявления: приливы, потливость, слабость, головные боли, что часто нарушает трудоспособность. Менархе своевременно, менструальная и генеративная функции не нарушены длительное время. Заболевание начинается с амено реи, внезапно, без периода олигоменореи. Прекращается не только менструальная, но и гормональная функция яичников по типу кастрации, фолликулярный аппарат яичников отсутствует, поэтому стимуляция овуляции неэффективна. Пациентки с синдромом истощения яичников часто обращаются именно по поводу вторичного бесплодия. Ожирение для таких женщин не характерно. На фоне аменореи прогрессируют атрофические процессы в молочных железах и половых органах.
Диагностика
Содержание гонадотропинов, особенно ФСГ, значительно повышено, а концентрация эстрадиола резко снижена. Пробы с гестагенами, эстрогенами и гестагенами, кломифеном отрицательные.
При трансвагинальной эхографии визуализируются уменьшенные яичники, в которых отсутствуют фолликулы, матка меньше нормы, эндометрий линейный.
Дифференциальная диагностика
Дифференциальную диагностику проводят с синдромом резистентных яичников и преждевременной менопаузой, при которой функции репродуктивной системы угасают постепенно. Прекращение менструаций не свидетельствует о прекращении гормональной функции яичников, которая продолжается в пост менопаузе достаточно длительное время. При синдроме истощения яичников гестагеновая проба отрицательная, тогда как при преждевременной менопаузе может быть положительной.
Лечение
Проводят профилактику и лечение эстрогендефицитных со стояний: вегетативно-сосудистых нарушений, урогенитальных расстройств, остеопороза и сердечно-сосудистых заболеваний. Назначают ЗГТ препаратами натуральных эстрогенов до возраста естественной менопаузы. Восстановление генеративной функции возможно путем ЭКО с донацией яйцеклетки.
Преждевременная менопауза
Менопаузу считают преждевременной, если она наступает до 40 лет. Самая частая причина преждевременной менопаузы — первичная яичниковая недостаточность вследствие эпидемического паротита, аутоиммунного оофорита, химио- или лучевой терапии или двусторонней овариэктомии. В редких случаях преждевременная менопауза обусловлена мутациями генов на X-хромосоме или аутосомными мутациями. При преждевременной менопаузе строение яичников такое же, как в постменопаузе: они уменьшены, фолликулов мало или они отсутствуют.
Источники (ссылки)[править]
«Гинекология [Электронный ресурс] : Национальное руководство. Краткое издание / Под ред. Г. М. Савельевой, Г. Т. Сухих, И.Б. Манухина — М. : ГЭОТАР-Медиа, 2013. — (Серия «Национальные руководства»).»
Дополнительная литература (рекомендуемая)[править]
1. Carr BR. Disorders of the ovary and male reproductive tract. In JD Wilson, DW Foster (eds), Williams Textbook of Endocrinology (8th ed). Philadelphia: Saunders, 1992. Pp. 733.
2. Yen SSC. The human menstrual cycle: Neuroendocrine regulation. In SSC Yen, RB Jaffe (eds), Reproductive Endocrinology (3rd ed). Philadelphia: Saunders, 1991. Pp. 273.
3.Yen SSC. Chronic anovulation caused by peripheral endocrine disorders. In SSC Yen, RB Jaffe (eds), Reproductive Endocrinology (3rd ed). Philadelphia: Saunders, 1991. Pp. 576.
Действующие вещества[править]
- Гексэстрол
- Гонадотропин хорионический
- Эстрадиол
- Эстрадиол/норгестрел
- Эстрадиол/норэтистерон
- Эстрадиол/ципротерон
- Эстрадиола валерат
- Эстриол
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Прогестероновая недостаточность.

Прогестероновая недостаточность
Описание
Прогестероновая недостаточность. Эндокринное расстройство, характеризующееся недостаточным выделением желтым телом гормона прогестерона во вторую фазу менструального цикла. Симптомами нарушения выступают нерегулярные и болезненные менструации, патологическое течение беременности или бесплодие из-за нарушений имплантации. Для диагностики определяют уровень основных половых гормонов в сыворотке крови, проводят ультразвуковое исследование матки и ее придатков, биопсию и гистологию эндометрия. Лечение сводится к заместительной терапии препаратами прогестерона, схема приема которых разрабатывается индивидуально.
Дополнительные факты
Прогестероновая недостаточность иначе называется недостаточностью желтого тела или лютеиновой фазы. Синонимичные названия связаны с тем, что желтое тело в норме вырабатывает гормон прогестерон во вторую (лютеиновую) фазу менструального цикла – если его функция понижена, возникает данный эндокринный синдром. Точных данных о распространенности расстройства в гинекологии нет, так как часто его путают с другими формами гормонального дисбаланса у женщин. Диагноз ставится при наличии низкого уровня гормона на фоне овуляторного менструального цикла. В то же время, это состояние способно само спровоцировать каскад эндокринных нарушений, в том числе привести к ановуляторному циклу, что дополнительно осложняет диагностику основной патологии. Считается, что нарушение чаще развивается у женщин в возрасте 18-25 лет.
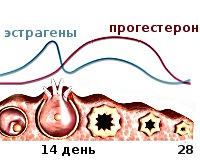
Прогестероновая недостаточность
Причины
Достоверные причины эндокринного синдрома неизвестны, имеются лишь предположения о влиянии нарушений различной природы на его развитие. В их числе:
• Генетические факторы, например, абберации Х. Хромосомы и некоторые мутации, затрагивающие работу яичников, гипофиза, ферментных систем. Такие нарушения могут приводить к наследственной передаче эндокринного расстройства от матери дочерям.
• Поражение яичников. Патология может быть обусловлена поликистозом, травматическими поражениями или опухолями яичников.
• Нарушение работы гипофиза. Травмы и опухоли железы приводят к многочисленным эндокринным сбоям, в том числе затрагивающим и половые гормоны.
• Заболевания других органов и систем. Развитие прогестероновой недостаточности отмечается на фоне патологий почек (ХПН, пиелонефриты), печени, сахарного диабета, тиреотоксикоза и других нарушений.
• Образ жизни женщины. Вредные привычки (курение, употребление алкоголя), ожирение, чрезмерные физические (включая спортивные) нагрузки, диеты также могут способствовать развитию дефицита прогестерона.
В развитии синдрома играет роль сразу множество факторов. Имеются указания на стойкое снижение уровня прогестерона в лютеиновую фазу у некоторых женщин после длительного приема и отмены комбинированных оральных контрацептивов. Описаны отдельные случаи возникновения прогестероновой недостаточности на фоне лечения гипотиреоза, применения гормона роста и других гормональных препаратов.
Патогенез
При прогестероновой недостаточности образующееся после овуляции желтое тело продуцирует недостаточное количество прогестерона, что становится причиной каскада нарушений. В норме этот гормон переводит эндометрий в секреторную фазу, подготавливая условия для имплантации эмбриона. При наступлении беременности он снижает двигательную активность матки и купирует развитие иммунных реакций на плод. Недостаточный уровень прогестерона нарушает структуру эндометрия, затрудняя имплантацию. Если она все же произошла, то недостаточное снижение тонуса матки и активности иммунной системы создает угрозу прерывания беременности. В дальнейшем по принципу обратной связи дефицит прогестерона ведет к сниженному образованию ФСГ, уменьшению выделения эстрогена и замедлению формирования фолликула для следующей овуляции. Развивается эстроген-прогестероновая недостаточность, возникает ановуляторный менструальный цикл.
Существует несколько теорий молекулярного патогенеза прогестероновой недостаточности. Общепринятая гипотеза видит причину синдрома в изменении эндокринной обратной связи, что приводит к нарушению пропорции между уровнями фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов. Это может быть следствием изменения чувствительности рецепторов или аномалий сигнальных цепей по причине генетического дефекта. К такому же нарушению приводит аномальный уровень иных гормонов (половых, тиреоидных, гипофизарных). Другие теории развития расстройства указывают на возможность дефектов в рецепторах эндометрия или возникновение оксидантного стресса с выделением большого количества свободных радикалов в тканях матки и яичников.
Симптомы
Первоначально проявления стертые, симптомы постепенно нарастают по мере прогрессирования гормональных сбоев. Первым признаком является нарушение менструального цикла – его длительность увеличивается или уменьшает, менструации становятся болезненными, изменяется количество выделений. Такая картина может сохраняться на протяжении длительного времени (месяцы и годы). Следующим по распространенности проявлением синдрома является бесплодие, проявляющееся либо отсутствием зачатия, либо частыми самопроизвольными выкидышами. В случае сохранения плода беременность протекает с осложнениями – гипоксией плода, много- или маловодием, преждевременными родами.
Раздражительность.
Возможные осложнения
Самыми частыми осложнениями прогестероновой недостаточности являются бесплодие и невынашивание беременности. Ослабление обратной связи между выделением прогестерона, фолликулостимулирующего гормона и эстрогена ведет к большей разбалансировке эндокринной части половой системы. Следствием этого является развитие кист яичников и ановуляторного менструального цикла. Аномалии трофики эндометрия и изменение характера секрета цервикального канала повышают риск инфицирования слизистой матки патогенной микрофлорой (эндометрит). Гормональный дисбаланс приводит к патологиям молочных желез. На фоне этого состояния возникает мастопатия, при беременности с недостатком прогестерона очень часто регистрируется галакторея. Длительное течение эндокринного расстройства без лечения может спровоцировать развитие опухолей молочных желез – как доброкачественного, так и злокачественного характера.
Диагностика
Для подтверждения диагноза прогестероновой недостаточности требуется комплексное и многостороннее обследование. Оно может занимать много времени, так как ряд диагностических процедур информативны только в определенные фазы менструального цикла.
• Консультация и осмотр гинеколога. В его ходе врач выясняет фазу менструального цикла и общее состояние репродуктивной системы. При расспросе определяются даты и продолжительность нескольких последних менструаций, возникающие в их ходе необычные явления (боли, изменения объема выделений). На основании этих данных назначается дата проведения следующих исследований.
• Анализ уровня половых гормонов. Исследование производится в режиме скрининга, т. Е. На протяжении нескольких месяцев в разные дни цикла для определения динамики изменений. Изучают уровень прогестерона, эстрогена, фолликулостимулирующего и лютеинизирующего гормонов.
• УЗИ органов малого таза. В ходе диагностики определяют строение и структуру яичников, эндометрия, матки, их соответствие возрасту женщины и дню цикла, наличие или отсутствие лидирующих фолликулов. Так же как и анализ на гормоны, УЗИ проводят неоднократно в разные фазы для оценки функциональной активности репродуктивной системы.
• Биопсия эндометрия микрокюреткой или аспирацией. Определение гистологического строения эндометрия в разные фазы используют в качестве дополнительного метода диагностики бесплодия и причин частых выкидышей. В отдельных случаях проводят биохимические тесты для определения реакции ткани на женские половые гормоны.
Иногда дополнительно назначают анализы для определения уровня гормонов щитовидной железы, активности почек и печени, основных ферментных систем. Рекомендуется также производить диагностику воспалительных заболеваний женской половой сферы. При наличии у женщины беременности определяют состояние плода, соответствие его развития сроку, наличие или отсутствие внутриутробной патологии.
Лечение
При дефиците прогестерона используют заместительную терапию – препараты прогестерона. Они могут применяться в виде таблеток, капсул, вагинальных суппозиториев, в условиях стационара назначают масляные растворы для внутримышечного введения. Курс лечения разрабатывается акушером-гинекологом или эндокринологом, строго с учетом индивидуальных особенностей. Таковыми являются наличие или отсутствие беременности, продолжительность менструального цикла, уровень эндогенного прогестерона в разные фазы. Длительность лечения зависит от его целей (например, удачная беременность и вынашивание ребенка), причин синдрома, возраста и других факторов.
Вспомогательную роль в терапии состояния играет нормализация общего гормонального фона, устранение или купирование патологий других органов и систем. Необходимо избавиться от вредных привычек при их наличии, избегать изнуряющих диет, значительных физических нагрузок. Для уменьшения последствий эмоционального стресса могут назначаться седативные препараты, в отдельных случаях – антидепрессанты. Лечение осложнений прогестероновой недостаточности – железодефицитной анемии, эндометритов, мастопатий – производится у соответствующих специалистов согласно показаниям. В отдельных случаях (при поликистозе яичников) может назначаться хирургическое вмешательство.
Прогноз
Прогноз для жизни обычно благоприятный, эндокринный синдром крайне редко приводит к тяжелым жизнеугрожающим состояниям. В отношении возможности женщины забеременеть и выносить ребенка исход патологии зависит от множества факторов – причин прогестероновой недостаточности, длительности ее течения, соблюдения плана лечения. При правильно подобранных дозировках препаратов прогестерона зачатие возможно уже через 2-3 месяца после начала терапии, в ходе беременности ее продолжают с учетом изменения гормонального фона.
Профилактика
Для профилактики состояния следует отмечать в календаре начало и конец каждой менструации, тем самым ведя мониторинг длительности цикла, своевременно лечить воспалительные заболевания половых органов, эндокринной системы, почек. При изменении длительности менструального цикла или характера менструаций следует обратиться к врачу.
Источник
