Наружный свищ код по мкб 10

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Лигатурный свищ.
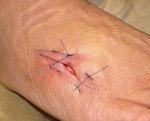
Лигатурный свищ
Описание
Лигатурный свищ. Окруженный воспалительным инфильтратом патологический ход в области нерассасывающейся шовной нити, которая использовалась для ушивания тканей в ходе различных оперативных вмешательств. Склонен к рецидивирующему течению. Проявляется наличием уплотнения, в центре которого расположено небольшое отверстие со скудным серозно-гнойным отделяемым. Кожа вокруг очага поражения имеет багрово-синюшную или темную окраску. Лигатурный свищ диагностируется с учетом симптоматики, наличия операции в анамнезе, данных фистулографии, УЗИ. Лечение – выскабливание грануляций и удаление лигатур или иссечение свища.
Дополнительные факты
Лигатурный свищ – достаточно распространенное осложнение. Возникает у 5% пациентов, перенесших различные оперативные вмешательства. Достоверно чаще диагностируется после хирургических манипуляций на полых органах брюшной полости и малого таза (условно-асептические операции), что обусловлено повышенной вероятностью инфицирования окружающих тканей даже при строгом соблюдении правил асептики и антисептики. Распространенность данного осложнения после гинекологических вмешательств составляет 8,9%, пластики грыж – 9,5%, операций по поводу язвенной болезни желудка и ДПК – 7,8%. Лигатура может располагаться как поверхностно, так и на значительной глубине. Из-за склонности к рецидивированию патология нередко становится причиной длительной нетрудоспособности. Утяжеляет течение основного заболевания.

Лигатурный свищ
Причины
Причиной развития данной патологии является реакция отторжения инородного тела – нити, использованной для ушивания глубоких и поверхностных тканей в процессе оперативного вмешательства. Обычно патологические ходы возникают при отторжении нерассасывающихся нитей. Чаще в свищевом ходе обнаруживаются шелковые нити, несколько реже – лавсановые и капроновые. Несмотря на то, что кетгут является рассасывающейся нитью, в литературе есть упоминания о кетгутовых лигатурных свищах. Заболевание практически никогда не вызывается викриловыми или проленовыми нитями. К числу провоцирующих факторов относятся:
• Инфицирование. Патогенные микроорганизмы проникают в область шва в результате нагноения операционной раны, которое может быть обусловлено нестерильностью операционного поля и инструментария, нарушением врачебных рекомендаций, присоединением госпитальной инфекции, изменением реактивности или истощением организма и пр. При нарушении правил стерилизации шовного материала инфекционные агенты могут находиться на нити в момент ушивания тканей.
• Реакция иммунного отторжения. Возникает в ответ на внедрение инородного тела, вероятность появления зависит от индивидуальных иммунологических особенностей. Нить не покрывается капсулой, а становится мишенью для иммунных клеток, которые распознают ее как чужеродный антиген.
• Прошивание полого органа. Наблюдается при случайном захвате всей стенки органа и выходе нити в его просвет. При контакте с нестерильным содержимым органа нить инфицируется, болезнетворные микробы распространяются по всей ее длине и дают начало очагу воспаления.
Патогенез
Обычно со временем вокруг нерассасывающихся нитей образуется слой рубцовой соединительной ткани, нити оказываются заключенными в капсулу. При развитии гнойно-воспалительного процесса инкапсуляции не происходит, вокруг нити формируется абсцесс. В последующем полость гнойника вскрывается в зоне послеоперационного рубца, явления острого воспаления уменьшаются, благодаря постоянному оттоку содержимого. Нить может оставаться на месте или мигрировать по патологическому ходу.
При самостоятельном выходе нити наружу или ее хирургическом удалении причина воспаления исчезает, свищ закрывается. В противном случае воспаление приобретает рецидивирующий характер, может осложняться вторичной инфекцией. Свищи могут быть как одиночными, так и множественными, образовываться в зоне нитей, использованных для ушивания поверхностно расположенных тканей, или в глубине раны, например, в брюшной полости. В последнем случае существует вероятность вовлечения внутренних органов в гнойно-воспалительный процесс.
Симптомы
Патология может возникать как в раннем, так и в позднем послеоперационном периоде. Иногда свищи образуются через несколько лет после вмешательства. В период формирования абсцесса выявляются локальные и общие признаки гнойного воспаления. Возникают боли, локализация которых определяется расположением инфицированной нити. Может отмечаться слабость, разбитость, повышение температуры. Затем в проекции послеоперационного рубца появляется болезненное уплотнение. Кожа над участком воспаления приобретает багровый или синюшный оттенок. Через несколько дней абсцесс самопроизвольно прорывается. Образуется небольшой свищ, из которого выделяется скудное серозно-гнойное отделяемое. Воспалительные явления уменьшаются, синдром интоксикации исчезает. В последующем свищ обычно периодически закрывается и открывается до момента удаления или самостоятельного отхождения нити.
Разбитость.
Возможные осложнения
Наиболее опасным осложнением лигатурного свища является вторичное инфицирование с распространением гнойного процесса. В зависимости от расположения лигатуры возможно образование поверхностных и глубоких абсцессов и затеков, поражение близлежащих органов. При гнойном расплавлении тканей иногда отмечается эвентрация внутренних органов. Вторичный инфекционный процесс, в свою очередь, может осложниться сепсисом. В тяжелых случаях существует риск летального исхода.
Из-за подтекания отделяемого в области наружного отверстия свища нередко развивается дерматит. Мягкие ткани вокруг свища становятся отечными, уплотняются, кожа приобретает багрово-синюшную окраску, со временем образуется участок гиперпигментации, в зоне рубца формируется косметический дефект. При неудачной попытке извлечения глубоко расположенной лигатуры в отдельных случаях наблюдается повреждение окружающих тканей и внутренних органов.
Диагностика
Диагностику и лечение осуществляют специалисты, выполнявшие операцию. Из-за повышенной вероятности образования лигатурных свищей после вмешательств с вскрытием полых органов патологию чаще всего выявляют гинекологи и абдоминальные хирурги, несколько реже – урологи, еще реже – торакальные хирурги, травматологи, нейрохирурги и другие специалисты. Постановка диагноза обычно не вызывает затруднений из-за типичного анамнеза (наличие хирургического вмешательства) и расположения свища в области послеоперационного рубца. Основной задачей становится определение глубины свища и конфигурации свищевого хода, выявление других факторов, влияющих на тактику лечения. Перечень диагностических мероприятий включает:
• Осмотр. Производится в условиях перевязочной. Врач оценивает количество и характер отделяемого, отмечает изменения окружающих тканей, исследует свищевой ход при помощи зажима. При незначительной извитости патологического хода и расположении лигатуры над апоневрозом данная методика обычно не представляет затруднений. Иногда нить удается извлечь во время диагностического исследования. При значительной извитости свищевого хода или его проникновении под апоневроз метод используют с осторожностью, стараясь не нарушить демаркационный вал и не повредить внутренние органы.
• Визуализационные методики. Классическим способом определения глубины и формы свищевого хода является фистулография. Контрастное вещество вводят в свищ, затем выполняют снимки в разных проекциях, на рентгенограммах полости и ходы отображаются в виде участков затемнения. В последние годы с этой же целью иногда назначают УЗИ. Свищевые ходы визуализируются как гипоэхогенные структуры с гиперэхогенным контуром, узлы – как округлые гиперэхогенные структуры.
Лечение
На начальном этапе обычно осуществляют перевязки, назначают физиотерапевтические мероприятия, но эффективность консервативных методик невелика, что вынуждает специалистов в области хирургии прибегать к инвазивным манипуляциям. Если лигатурная нить не отходит самостоятельно, ее пытаются извлечь с помощью зажима, однако эта методика имеет ряд недостатков, поскольку врачу приходится действовать вслепую, что увеличивает риск развития осложнений. Одномоментно выполняют выскабливание грануляций для лучшего заживления раны.
В специальной литературе встречаются упоминания об извлечении лигатур под контролем УЗИ, что позволяет предотвратить случайную перфорацию стенки патологического хода. При длительном существовании свищей, наличии затеков и свищевых ходов сложной формы, глубоком расположении лигатур производят иссечение свища. Недостатком метода является необходимость проведения масштабного хирургического вмешательства в области рубцово-измененных тканей.
Прогноз
Прогноз при лигатурных свищах обычно благоприятный для жизни и условно благоприятный для выздоровления. В большинстве случаев наблюдается выздоровление, однако для устранения патологии нередко требуются повторные открытые манипуляции или оперативные вмешательства. Успешно извлечь лигатуру зажимом удается у 65% пациентов, при этом у 21% больных в последующем наблюдается рецидив. Распространенность гнойно-воспалительных осложнений после иссечения свищевых ходов достигает 30%, 17% пациентов требуются повторные операции.
Профилактика
Профилактика заключается в тщательном обеспечении стерильности при проведении операций, правильной обработке нитей, использовании шовного материала, дающего меньшее количество осложнений, проведении адекватной антибиотикотерапии в послеоперационном периоде. Больным необходимо точно соблюдать рекомендации врача: не снимать повязку, не мочить рану, принимать назначенные препараты.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Преаурикулярная фистула, Ушная пазуха, Ушной синус.
Названия
Название: Околоушный свищ.
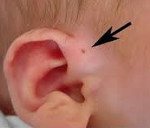
Околоушный свищ
Синонимы диагноза
Преаурикулярная фистула, Ушная пазуха, Ушной синус.
Описание
Это врожденная аномалия в формировании наружного уха, представляющего собой узкий извилистый канал, который открывается в начале искривления ушной раковины. С развитием нагноения это проявляется в снижении слуха, общем отравлении, выделении гнойного или серозного содержимого из устья свища. Диагноз основывается на физикальном обследовании, аудиометрии, фистулографии, ультразвуковом исследовании хода свища и бактериальной инокуляции биологического материала. Радикальное лечение — удаление свища, консервативная терапия (антибиотики, физиотерапия) — помощь.
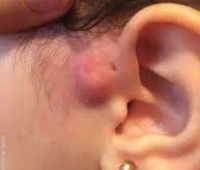
Околоушный свищ
Дополнительные факты
Околоушная фистула (пазухи / пазухи уха, околоушная фистула) — это врожденный дефект наружного уха, возникающий во время эмбриогенеза. Впервые описан немецким врачом Карлом Гейзингером в 1864 году. Синус может быть двусторонним (до 50% всех случаев) или односторонним (чаще слева), одинаково затрагивая мужчин и женщин. Распространенность среди афроамериканцев и азиатов составляет 1-10%, среди европейцев — 0,6%. Врожденная ушная фистула выявляется в основном в раннем детстве. Патология может протекать бессимптомно вплоть до инфекции со свищевым течением.
Причины
Надежные причины формирования порока еще не определены. Известно, что праурикулярный свищ может возникать самопроизвольно при воздействии тератогенных факторов или входить в структуру наследственных заболеваний. На развитие аномалий в наружном ухе, включая околоушную фистулу, влияют:
• Физико-химические тератогены. Ионизирующее излучение и рентген, лучевая терапия неблагоприятно влияют на развитие плода, вызывая развитие различных дефектов. Опасные состояния включают контакт беременной женщины с тяжелыми металлами, растворами спирта, алкогольным, наркотическим и никотиновым отравлением. Среди лекарств ототоксическое действие оказывают антибиотики, гормоны и цитостатики на основе тетрациклина.
• Инфекционные заболевания матери. Все инфекции группы TORCH (токсоплазмоз, краснуха, цитомегаловирус, герпес) чрезвычайно опасны для плода. Потенциальные тератогены также включают вирус кори и бледную трепонему. Патогены способны проникать через гематоплацентарный барьер и оказывать негативное влияние на эмбриогенез (особенно в 1-м триместре беременности).
• Наследственные факторы. Черепно-лицевые аномалии, в том числе хрящевые свищи, характерны для ряда генетических патологий. Эти заболевания включают синдром Трихера-Коллинза, гемифациальную микросомию и брахио-торенальный синдром. Сообщалось об одном случае околоушного синуса, связанном с врожденной холестеатомой и сопровождающемся параличом Белла.
Патогенез
Независимо от причинного фактора, образование свища основано на нарушении слияния жаберных дуг на 5-6 неделе беременности. Жаберные дуги представляют собой мезодермальные структуры, выстланные эндодермой и покрытые эктодермой. Они ограничены жаберными разрезами и энтодермальными глоточными мешочками. Первая и вторая жаберные дуги каждый образуют 3 бугорка, которые должны объединиться в течение следующих 1-2 недель эмбриогенеза. При нарушении этого процесса возникает околоушный свищ.
При гистологическом исследовании выявляется свищевой проход, выстланный многослойным плоским или цилиндрическим эпителием. Он может продолжаться до кости или барабанной полости, воздействуя на околоушную железу. Соединительная ткань, окружающая околоушную фистулу, содержит волосяные фолликулы, сальные и потовые железы. Просвет свища заполнен клетками дескваматированного эпителия и казеозного содержимого, что создает условия для его закупорки. С развитием воспаления в тканях появляются лимфоциты, плазматические клетки, полиморфно-ядерные лейкоциты, которые образуют грануляционный стержень.
Симптомы
У большинства пациентов с праурикулярным свищом нет клинических проявлений. Устье свища не всегда можно обнаружить сразу после рождения ребенка: это связано с его небольшим размером. Открытие наружного свища у 90% пациентов расположено у основания серьги чуть выше козелка и выглядит как темное пятно. Реже устье фистулы находится в области анти-спирали, анти-трагуса или на доле.
Свищистое течение тонкое и извилистое, оно может достигать 3-4 см в глубину, проходит над и позади лицевого нерва, раскрывается в среднем или внутреннем ухе. Реже синус ушной раковины может сообщаться с тем же свищом, расположенным в боковой области шеи. Плотное беловатое содержимое — отмершие клетки кожи — может быть выделено из фистулы.
При проникновении бактерий в течение свища развивается воспалительный процесс. Это сопровождается локальными и общими изменениями. Сначала в кудрявой зоне развивается небольшая боль, она отекает, усиливается. Постепенно боль пульсирует в природе и усиливается, когда голова наклоняется при физической нагрузке. Отек и гиперемия распространяются на подлежащие ткани, деформируя ушную раковину. Желто-зеленое гнойное или кровянистое содержимое с неприятным запахом выходит из наружного отверстия фистулы.
В первые несколько дней отмечается небольшое субфебрильное состояние, которое по мере прогрессирования воспаления превращается в фебрильную температуру. Явления общего отравления усиливаются: потеря аппетита, головная боль, слабость. На фоне повреждения наружного уха происходит потеря слуха, при которой поражается околоушная железа, резко уменьшается поток слюны и возникает сухость во рту. Подчелюстной подбородок за ухом и задние шейные лимфатические узлы увеличиваются в размерах и становятся чрезвычайно болезненными при пальпации.
После того, как гнойно-воспалительный процесс разрешен, в устье свища образуется корочка, которая затем выбрасывается. Через 1,5-2 месяца в этой области образуется тонкий рубец. Инфекция ушной пазухи имеет тенденцию появляться вновь: у многих пациентов после начального развития гнойного воспаления рецидив возникает в течение нескольких лет.
Отсутствие аппетита. Сухость во рту.
Возможные осложнения
Длительное гнойное воспаление свищевого канала может способствовать развитию абсцесса или флегмоны. Поскольку очаг инфекции находится вблизи головного мозга, при преждевременном лечении развивается менингит или энцефалит. Если процесс распространяется на среднее и внутреннее ухо с расплавлением подлежащей ткани, пациент может потерять слух. У людей с иммунодефицитом нагноение предсердного синуса может привести к развитию сепсиса, даже смерти.
Диагностика
Диагностика заболевания проводится на основании жалоб пациентов, данных осмотра отоларинголога, инструментальных и лабораторных исследований. Неонатолог или педиатр также могут заподозрить дефект. Если околоушный синус сочетается с другими аномалиями развития, это обнаруживается благодаря ультразвуковому скринингу на 20, 31-32 неделе беременности. Наиболее информативные методы диагностики включают в себя:
• Физический экзамен. Когда видно в области основания завитка уха, обнаруживается отверстие, полное казеозных масс. Когда прикрепляется инфекция, ушная раковина гиперемирована, болезненна и опухшая. Из отверстия при нажатии зеленовато-желтый контент выделяется.
• Лабораторные исследования. Если в общем анализе крови возникает воспалительный процесс, уровень лимфоцитов, нейтрофилов увеличивается, СОЭ увеличивается. Бактериологическая культура отдельной околоушной фистулы позволяет выделить возбудителя и выбрать этиотропную терапию.
• Инструментальные исследования. УЗИ показывает ход свища, демонстрирует его связь с полостью среднего уха. Фистулография позволяет оценить расположение канала по отношению к сосудисто-нервным пучкам и околоушной железе, его толщину и длину. Магнитно-резонансная томография и КТ височной кости определяют наличие гнойного содержимого, а также предоставляют информацию о прогрессировании свища.
• Изучение функции органов слуха. Для диагностики потери слуха выполняются камертоны. При околоушном свище чаще всего обнаруживается кондуктивная потеря слуха, связанная с затруднением проведения звуковых волн. Аудиометрия используется для измерения остроты слуха, которая значительно снижается при заболевании.
Дифференциальный диагноз инфекции околоушного свища ставится при мастоидите, наружном отите, фурункулезе. Генетическая консультация необходима для исключения наследственных заболеваний. В этом случае семейный анамнез и дополнительные методы обследования могут определять другие патологии, связанные с пороком развития.
Лечение
Комплексное хирургическое и консервативное лечение врожденного околоушного свища используется в практической ЛОР. Операция планируется в больнице под общим наркозом. Классическая техника используется, чтобы изолировать фистулу от окружающих тканей и затем удалить их. Послеоперационная рана ушивается, через несколько месяцев образуется незаметный рубец.
Если канал заражен, его осушают и промывают антисептическим раствором, антимикробными средствами. Если нагноение повторяется, рубцовая ткань удаляется. На последнем этапе операции восстанавливается целостность ушной раковины и накладываются косметические швы. Для послеоперационного лечения инфицированных свищей используются:
• Этиотропная антибиотикотерапия. Антимикробные агенты отбираются на срок не более 10-14 дней с учетом разнообразия и стабильности возбудителя. Наиболее часто используются защищенные пенициллины и цефалоспорины, а препараты второго ряда — аминогликозиды и макролиды.
• Симптоматическая терапия. Для уменьшения отеков, ускорения процессов регенерации назначаются нестероидные противовоспалительные препараты, антиоксиданты и глюкокортикоиды. Если во время болезни развивается тяжелая потеря слуха, используются классические слуховые аппараты. Они позволяют полностью или частично компенсировать потерю слуха. Для устранения остаточных явлений широко используются ультрафиолетовое излучение, УВЧ-терапия и индуктотермия. Кроме того, используется электрофорез с антибиотиками и глюкокортикоидами.
Список литературы
1. Преаурикулярные свищи и кисты/ Тимен Г. Э. , Писанко В. Н. // Журнал болезней уха, носа и горла. – 2008 – №4.
2. Детская отоларингология. Учебное пособие/ Богомильский М. Р. , Чистякова В. Р. — 2002.
3. Врожденные околоушные свищи у детей: диагностика и хирургическое лечение/ Богомильский М. Р. , Иваненко А. М. , Мазур Е. М. , Булынко С. А. , Солдатский Ю. Л. // Вестник оториноларингологии. — 2016 — №81 (1).
Источник
