Мышцы при синдроме длительного сдавления


Нарушается кровоснабжение на том участке тела, который оказался зажат.
Если долгое время человек оказывается прижат тяжелым предметом, возникает краш-синдром (травматический токсикоз, синдром сдавливания, позиционный). Нарушается кровоснабжение на том участке тела, который оказался зажат. Чаще всего это происходит при землетрясениях и прочих бедствиях, ДТП. Если воздействие было длительным, необходимо правильно оказать первую помощь при синдроме длительного сдавливания. При некорректных действиях человек может скончаться еще до прибытия медицинской бригады.
Коротко о том, что происходит при краш-синдроме
При воздействии тяжелого предмета нарушается кровоснабжение пораженных тканей. Сдавливание вызывает гипоксию на клеточном уровне, ткани постепенно начинают отмирать. Одновременно возможны переломы, кровотечения, некроз.
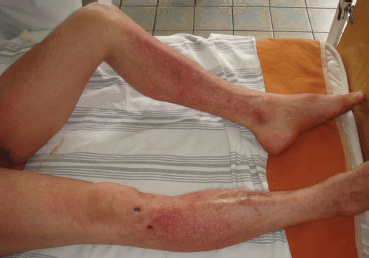
Синдром сдавливания появляется после того, как мышцы освобождают от тяжестей.
Однако пока тело находится под давлением, краш-синдром отсутствует. Он проявляется после того, как мышцы освобождают от тяжестей. По кровеносным сосудам мгновенно начинает циркулировать кровь, которой передаются токсические вещества, выделяющиеся при отмирании клеток. Блокируется выработка мочи, как только миоглобин попадает в почки. Уже за 3 — 4 часа может развиться острая почечная недостаточность, отек тканей.
Признаки
Нарушения гемодинамики зависят от того, какая часть тела оказалась под давлением, как долго оно длилось, и насколько тяжелым был предмет. Хуже переносится сдавливание, которому подвергаются ноги. При поражениях рук, предплечий прогноз более оптимистичный.
При синдроме сжатия симптомы будут следующими:
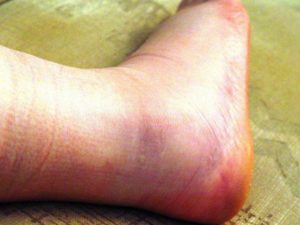
Бледность и отек после сдавливания.
- бледность конечностей, отек;
- кожа холодная на ощупь;
- отсутствует специфическая пульсация на пережатых артериях;
- ишемия мягких тканей резко снижает чувствительность;
- невозможно пошевелить конечностью.
Если воздействие длительное, травма будет более серьезной. После начала компрессии заболевание будет прогрессировать. К основным признакам добавится изменение оттенка кожи до красно-синего, выраженный отек, сильная боль при попытке пошевелить пораженной конечностью.
Степени и стадии синдрома
Первая помощь при синдроме длительного сдавления должна быть оказана своевременно, чтобы снизить последствия и осложнения после краш – синдрома.
Выделяют несколько основных стадий, с которыми сталкивается пострадавший:
- в первом периоде (1 – 2 дня после освобождения от тяжести) возникает токсический шок. После удаления тяжелого предмета появляется сильная боль, которая длится несколько часов. Кожа приобретает красно-фиолетовый оттенок. Спустя 1 – 2 часа после ПМП увеличивается отечность тканей. Уже в первые сутки развивается острая почечная недостаточность, от которой нельзя застраховаться даже при оказании неотложной помощи при синдроме длительного сдавления;
- после первого периода наступает так называемый «светлый промежуток». В это время состояние пациента стабилизируется, улучшается самочувствие, однако уже через несколько часов вновь наступает ухудшение;
- следующая стадия длится с 3 дня до 12 дней. Продолжает увеличиваться отек конечностей. В кровь по-прежнему поступают токсические продукты распада. Снижается выделение мочи, развивается острая почечная недостаточность. Человек чувствует себя плохо, его тошнит. Понижается давление. Часто в организме развиваются острые очаги воспаления;

Из-за развития острых очагов воспаления, человека начинает тошнить.
- последний период начинается с 3 – 4 недели и длится несколько месяцев. Пострадавший восстанавливает силы. Состав крови приближается к нормальным значениям, нормализуется деятельность почек. Существует риск образования сепсиса.
Первая медицинская помощь при синдроме длительного сдавливания
Главное правило оказания помощи при длительном сдавливании – нельзя немедленно извлекать пострадавшего из-под тяжестей. В противном случае синдром приведет к моментальному поражению почек, увеличению риска летального исхода. Достаточно слегка
Первая помощь при сдавливании конечности оказывается по следующей схеме:
- освободить тело от одежды, которая может стеснять движения;
- забинтовать конечность (наложить жгут), охладить ее с помощью льда, холодной воды. Обязательно нужно записать время наложения давящей повязки. Жгут нельзя использовать дольше 30 минут зимой и часа – летом;
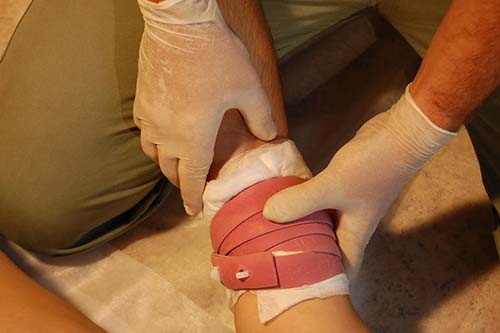
Накладывают жгут выше места сдавливания.
- дать пострадавшему от синдрома сдавливания обезболивающие (анальгетики), а также препараты для нормализации сердечно-сосудистой деятельности. Это позволит избежать резкой остановки сердца;
- если есть открытые раны, их обрабатывают при помощи антисептических растворов;
- при отсутствии подозрения на травмы внутренних органов обеспечить обильное питье для восстановления кислотно-щелочного баланса;
- удаляют тяжесть и пораженную конечность сразу туго фиксируют давящей повязкой от пальцев до места наложения жгута;

После удаления тяжести пораженную конечность туго фиксируют при помощи давящей повязки.
- ногу или руку поднимают выше уровня сердца, снимают жгут (за исключением случаев, когда открылось кровотечение).
Пострадавшего обязательно госпитализируют в медицинское учреждение, где синдром сдавливания будут лечить при помощи медикаментозных средств. Если вы сами осуществляете доставку пациента, после оказания помощи обязательно придайте ему лежачее положение и следите за тем, чтобы повязка не ослаблялась.
Лечение
Правильно оказанная неотложная помощь позволит снизить риск развития осложнений и летального исхода при сдавливании. В дальнейшем мероприятия по восстановлению пострадавшего оказывают в условиях медицинского учреждения. Обязательно используют внутривенное введение растворов, нормализующих кислотно-щелочной баланс.
Применяют обезболивающие.
Помощь также включает применение обезболивающих, поскольку на первых стадиях синдрома сдавливания пациент будет испытывать сильную боль. Также назначают средства для нейтрализации токсичных веществ и ускорения выведения продуктов распада. Применяют мочегонные препараты, очищают кровь.
Антибиотики в качества средства помощи используют нечасто, только если присоединилась инфекция. В особо тяжелых случаях, при которых происходит сильный некроз тканей, спасти конечность невозможно. Назначают хирургическое вмешательство и ампутируют руку или ногу.
Если человек оказался придавлен тяжелым предметом, риск сдавливания тканей будет высоким. Чем дольше пострадавший находится под обломками, тем выше вероятность развития осложнений. До прибытия бригады скорой нужно правильно оказать первую помощь. При корректных действиях можно избежать летального исхода и ампутации конечностей.
Источник
Синдром длительного сдавления (СДС) возникает в тех случаях, когда конечности или туловище длительно (более 2 ч) придавлены какой-либо тяжестью (камнями, землей).
В 80% случаев сдавливаются конечности, преимущественно нижние. Почти у половины пострадавших синдром длительного сдавления комбинируется с переломами конечностей и повреждениями других частей тела. При сдавлении грудной клетки, живота, лица и головы, если это не приводит к немедленной смерти из-за острой асфиксии, сохранение жизни возможно в течение небольшого времени, при сдавлении конечностей — в течение нескольких часов и более.
В результате длительного сдавления мягких тканей конечностей и прекращения кровотока развиваются глубокие некробиотические изменения в мышцах, клетчатке и коже вплоть до полного омертвения конечности. При длительном нахождении под завалом может возникнуть даже трупное окоченение мышц конечностей. Развитие глубоких некробиотических изменений в мышцах, сопровождающихся выбросом в кровь миоглобина и других токсичных продуктов, является причиной тяжелого токсического шока. В дальнейшем миоглобин оседает в почечных канальцах, что приводит к окончательной их блокаде и тяжелой почечной недостаточности. Пострадавшие в ранние сроки после травмы погибают от шока, в течение первых 7—10 дней — от почечной недостаточности. Тяжесть проявления СДС зависит от объема сдавления: сдавление дистальных частей конечностей с небольшим количеством мышц не сопровождаются такой тяжелой интоксикацией, как сдавление бедра и голени, и могут окончиться только ампутацией без развития почечной недостаточности. Относи тельно редко наблюдаются комбинированные травмы, чаще всего при обрушивании зданий во время пожара.
При синдроме длительного сдавления конечность холодная на ощупь, кожа осаднена, с гематомами и имбибицией кровью, нередко ранениями, которые не кровоточат. При наличии переломов имеются их характерные признаки. При глубокой ишемии движения в конечности отсутствуют, тактильная и болевая чувствительность резко снижена или отсутствует, пульс на дистальных отделах конечности снижен или не определяется. В более позднем периоде быстро нарастает отек конечности, появляются нестерпимые ишемические боли. Моча лаково-красного цвета из-за примеси миоглобина и гемоглобина, количество ее снижено.
При освобождении от сдавления в сроки менее 2 ч от момента травмы общих явлений обычно не бывает, кровоток в конечности восстанавливается, ишемия наблюдается в области отдельных групп мышц в местах наибольшего сдавления.
В повседневной практике травматологических отделений пациенты с синдромом длительного сдавления представляют большую редкость и являются жертвами производственных травм — завалов землей и камнями в траншеях, придавливания автомобилем во время его ремонта, если автомобиль срывается с домкрата, и др. Производственными эти травмы можно назвать с известной натяжкой, так как пострадавшие с СДС занимались этой работой самостоятельно, не соблюдая правил техники безопасности. Однако в условиях стихийных бедствий, терактов и военных действий СДС может принять характер массовой катастрофы.
В отечественной литературе наибольший вклад в разработку проблемы синдрома длительного сдавления внесли М.В. Кузин, М.В. Гринев и Г.М. Фролов (1994), Ю.В. Грошев и соавт. (2003), руководившие оказанием помощи при катастрофических землетрясениях в Ашхабаде (1947) и Спитаке (1988). А.Л. Кричевский и его школа клинически и экспериментально глубоко исследовали этот синдром. НИИ скорой помощи им. Н.В. Склифосовского имеет большой опыт лечения СДС, поскольку после землетрясения в Спитаке в очаге работала выездная бригада специалистов, а затем наиболее тяжелопострадавшие были транспортированы в Москву и долечивались в нашем институте. Результаты этой работы обобщены М.В. Звездиной (1995).
В зависимости от площади и продолжительности сдавления, а также силы сдавления различают СДС легкой, средней и тяжелой степени. При легкой степени СДС срок сдавления не превышает3 ч, магистральный кровоток конечности во время сдавления сохраняется, объем сдавления не превышает дистального сегмента конечности. После освобождения сдавленной части конечности снижения АД не бывает, а функция почек в дальнейшем нарушается незначительно.
При средней степени синдрома длительного сдавления обычно придавлена нижняя или верхняя конечность до средней или верхней трети плеча или бедра, срок сдавления составляет 3— 6 ч, сила сдавления значительная с частичным выключением магистрального кровотока. После освобождения конечности наблюдается падение САД до 70-80 мм рт.ст., в дальнейшем развиваются олигурия и другие нарушения функции почек в течение 1— 2 нед после травмы.
Тяжелая степень синдрома длительного сдавления возникает в тех случаях, когда сдавлена полностью одна или более конечностей в сроки свыше 6 ч с полным перерывом магистрального кровотока. В большинстве случаев эти пациенты погибают на месте происшествия в момент освобождения конечности (турникетный шок). Если первая помощь оказана правильно и в полном объеме, то пострадавшие находятся в тяжелом шоке, у них быстро развивается острая почечная недостаточность с анурией. Сдавленные конечности обычно нежизнеспособны, и для спасения жизни пострадавшего приходится выполнять ампутации проксимальнее границы сдавления.
Лечение.
Общее лечение синдрома длительного сдавления — прерогатива специалистов по интенсивной терапии и почечной недостаточности и заключается в коррекции водно-солевого обмена, прежде всего, метаболического ацидоза и гиперкалиемии, поддержании жизненно важных функций, при олиго- и анурии — в проведении искусственного гемодиализа.
В задачи травматолога на реанимационном этапе входят хирургическая обработка ран, открытых переломов, стабилизация (иммобилизация) переломов, решение вопроса об ампутации и фасциотомии.
Раны и открытые переломы обрабатывают по общим хирургическим правилам, не накладывая швов и ведя в дальнейшем раны открыто. Иммобилизацию переломов выполняют только внеочаговую — на голени и предплечье аппаратами Илизарова, на бедре и плече — стержневыми АНФ.
При явных признаках нарушения магистрального кровотока конечности, что наблюдается при СДС тяжелой степени, после стабилизации гемодинамики (САД выше 90 мм рт.ст., пульс ниже 12 в минуту в течение не менее 2 ч) производят ампутацию. Уровеньампутации определяют по данным ангиографии или путем пробных разрезов, аналогично тому, как это делают при анаэробной инфекции. В основном приходится пользоваться вторым способом, так как ангиография недоступна большинству лечебных учреждений, а если доступна, то в условиях массового поступления пострадавших для выполнения ее просто нет времени и сил. Культю всегда оставляют открытой. Если конечность в первый период внешне жизнеспособна, то быстро развивается массивный отек, приводящий к компартмент-синдрому с образованием некроза мышечной ткани в фасциальных пространствах. Единственный шанс в этих случаях спасти конечность — ранняя фасциотомия.
В промежуточном периоде СДС (4-20-й день) пациенты продолжают находиться в отделении интенсивной терапии, в котором есть средства гемодиализа. В НИИ скорой помощи им. Н.В. Склифосовского наиболее тяжелопострадавшие из Армении проходили лечение в лаборатории острой печеночно-почечной недостаточности. В этот период наблюдается самый большой риск острой почечной недостаточности с анурией, высоким уровнем мочевины, креатинина и калия в плазме крови. Местно формируются некроз мышечной ткани, кожи и клетчатки, нагноение ран и открытых переломов. Инфекционные осложнения имеют тенденцию к генерализации с исходом в сепсис и формированием гнойных очагов в местах, где имеются гематомы, раздавленные и некротизированные ткани.
Некрозы при синдроме длительного сдавления отличаются тем, что, помимо кожи и клетчатки, захватывают подлежащие мышцы. Нередко очаг некроза кожи может быть небольшим, а мышца некротизирована полностью. Некрозы мышц происходят при целой фасции, если не была выполнена фасциотомия.
При формировании некрозов следует стремиться к ранней некрэктомии, так как некротизированные ткани являются дополнительным источником интоксикации и способствуют усилению почечной недостаточности. Оптимальным сроком некрэктомии являются первые 7 дней с момента травмы. После иссечения некротизированных тканей кожи и клетчатки нужно вскрыть фасцию и, если имеется некроз подлежащих мышц, иссечь их. Если мышца находится вблизи магистрального сосуда конечности, операцию производят вместе с ангиохирургом.
Во всех случаях следует стремиться к сохранению если не всей конечности, то возможно более дистальной ее части. После иссеченияраны ведут открыто во влажной среде с применением гелевых повязок. Некрэктомию у большинства больных приходится делать повторно. После очищения ран и заполнения их грануляциями выполняют аутодермопластику ращепленным лоскутом. Во время лечения следует проводить профилактику контрактур в порочном положении, для чего приходится использовать в большинстве случаев аппараты Илизарова. Гипсовые повязки непригодны, так как исключают доступ к ране, быстро намокают гноем и размягчаются.
При развитии сепсиса в задачи травматолога входят своевременная диагностика и вскрытие абсцессов и флегмон конечностей. Они образуются на месте некроза мышц, поэтому необходимы большие разрезы с вскрытием фасции, чтобы осмотреть мышцы и удалить их некротизированные участки (или всю мышцу). После этого рану можно дренировать двухпросветным дренажем из отдельного прокола, зашить и в дальнейшем проводить аспирационно-промывное лечение по Каншину.
При благоприятном течении состояние пациентов с синдромом длительного сдавления постепенно стабилизируется, начинает снижаться уровень креатинина и мочевины, появляется моча. Восстановлению функции почек предшествует фаза полиурии, когда пострадавший выделяет до 4—5 л низкоконцентрированной мочи за сутки. После достижения нормального или слегка повышенного уровня мочевины и креатинина пациента обычно переводили в травматологическое отделение, где основное внимание уделяли лечению ранений и переломов и активной реабилитации. Части пациентов требуется коррекция порочного положения конечностей, большинству из них — восстановление движений в суставах, обучение приемам самообслуживания и ходьбе.
В.А. Соколов
Множественные и сочетанные травмы
Источник
Синдром длительного сдавливания чаще всего возникает при многочасовом сдавливании конечностей большими тяжестями. Однако он может развиться и при кратковременной резкой и тяжелой травме мышц: после прижатия конечности в течение 30—45 мин. (А.Я. Пытель), после сильного придавливания ее в течение 3—5 и 20 мин. (П.С. Гуревич), после снятия жгута, долгое время находившегося на конечности (В.М. Кушко). Е.А. Маслаков описал синдром сдавливания, развившийся у человека, который в создавшейся ситуации в течение 6 суток не имел возможности снять сапоги. Сапоги были чуть тесны, но особых неудобств при обычной носке не причиняли. Синдром сдавливания развился сразу же после снятия сапог.
Нам встретилось 2 случая с необычным механизмом возникновения синдрома длительного сдавливания.
Гр-н Б., 33 лет, в состоянии тяжелого опьянения спал на полу на правом боку. Через 10 часов он проснулся, жаловался на сильные боли и жжение в правой руке (она была резко отечна) и правой половине грудной клетки.
При поступлении в больницу у него отмечена деревянистая плотность мышц правого плеча, отек всей правой верхней конечности и небольшая припухлость в области большой грудной мышцы справа. На коже правого плеча и груди имелись сине-красные пятна.
На 2-й день заболевания отек увеличился, на правом плече и грудной клетке следы ожога — гиперемия с мелкими пузырьками. Чувствительность на правой руке снижена, активные движения в ней резко ограничены. В последующие дни состояние больного постепенно ухудшалось, отек увеличивался. На 7-й день болезни (день смерти) за сутки выделилось 600 мл мочи (введено 3000 мл жидкости). Остаточный азот крови 186 мг%. Следует отметить, что при исследовании мочи на 2, 4 и 7-й день заболевания удельный вес ее 1005, содержание белка соответственно от 0,33 до 0,99‰. При анализах крови на 1, 2 и 5-й день заболевания отмечено ускорение РОЭ до 12 мм в час, нейтрофильный лейкоцитоз (до 21 400).
При исследовании трупа обнаружена небольшая иктеричность склер. Шея, правая половина грудной клетки и правая верхняя конечность вплоть до кисти отечны. В поясничной области отмечено студневидное пропитывание подкожной клетчатки янтарной серозной жидкостью. Мышцы переднебоковой поверхности грудной клетки справа и правой верхней конечности очень отечные, тусклые, серо-красные, местами желто-красные и желтые, некротизированы, с поверхности разреза стекает большое количество прозрачной жидкости. Артерии и вены правой верхней конечности проходимы. В правой плевральной полости 300 мл прозрачной светло-янтарной жидкости. Кора почек бледно-желтая, мозговой слой темно-красный, резко выделяется на фоне хоры. При гистологическом исследовании почек выявлено, что эпителий извитых канальцев набухший, протоплазма зернистая. В просвете некоторых капсул Боумена—Шумлянского розовая жидкость (белковые массы). Сосуды мозгового слоя полнокровные. В межуточной ткани коркового слоя и фиброзной капсуле круглоклеточные инфильтраты. В скелетных мышцах из пораженных зон часть мышечных волокон представляет собой базофильную глыбчатую массу; в прилегающих пучках мышечных волокон отмечается слабо базофильная саркоплазма. Межуточная ткань повсеместно разволокнена, местами видны скопления эритроцитов и отечной жидкости. Вокруг некротизированных мышечных волокон имеются скопления молодых соединительнотканных клеток и лейкоцитов.
Гр-н П., 25 лет, при аналогичных обстоятельствах провел ночь лежа на полу лицом вниз, при этом правая рука находилась под туловищем. Утром жаловался на сильную боль и припухлость в правом плече. Доставлен в больницу через 14 часов. При поступлении артериальное давление 100/70 мм, пульс 92 удара в минуту, ритмичный. В области правой верхней конечности деревянистой плотности отек, который за сутки увеличился и дошел до крыла правой подвздошной костя. На шее и по переднему краю правой подмышечной впадины имелись сине-багровые пятна, на месте которых впоследствии образовались субэпидермальные пузыри с серозного характера содержимым янтарного цвета. На 2-й день заболевания была рвота, отмечалась олигурия (500 мл мочи). Ввиду подозрения на анаэробную инфекцию произведены разрезы правого плеча и задней поверхности грудной клетки справа до мышц. В раны выбухали бледные, цвета вареного мяса мышцы; из подкожной клетчатки вытекало большое количество светло-желтой жидкости. На 3-й день заболевания артериальное давление 160/110 мм. Мочи не выделял, при катетеризации получено 5 мл. На 4-й день заболевания (день смерти) мочи не выделял. При анализах крови, проведенных на 1, 2 и 3-й день заболевания, выявлено: содержание гемоглобина от 81 до 93 ед., количество эритроцитов до 5 600 000, РОЭ до 39 мм в час, нейтрофильный лейкоцитоз до 26 100, относительная лейкопения (6%).
На 2-й и 3-й день заболевания удельный вес мочи 1015, альбуминурия 0,99‰, гиалиновые и зернистые цилиндры, лейкоциты 6—10 в поле зрения, эритроциты 1—2 в поле зрения.
При исследовании трупа обнаружены изменения в мышцах правой верхней конечности и почках, аналогичные первому наблюдению. При гистологическом исследовании скелетных мышц из зоны повреждения установлено, что межуточная ткань разволокнена и пропитана отечной жидкостью, местами видны кровоизлияния. Мышечные волокна лишены ядер, гомогенизированы и базофильно окрашены. Кое-где небольшие скопления лейкоцитов. В почках имеются клубочки, местами набухшие за счет полнокровия капилляров или несколько сдавленные за счет наличия в просветах капсул Боумена—Шумлянского оксифильной сетчатой массы. Эпителий извитых и прямых канальцев набухший, в просветах последних содержится глыбчатая розовая, местами коричневая масса. Остаточный азот в крови из трупа 200 мг%.
Совокупность обстоятельств дела и клинических данных дает нам основание считать, что в описанных выше наблюдениях имел место не диагностированный при жизни синдром длительного сдавливания с необычным механизмом образования.
Наши наблюдения представляют определенный интерес как для клиницистов, так и для судебномедицинских экспертов в том отношении, что синдром длительного сдавливания может развиться и при длительном (10—12 часов) сдавливании верхней конечности тяжестью собственного тела при сильном алкогольном опьянении.
Источник
