Мультифокальная энцефалопатия код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Прогрессирующая мультифокальная лейкоэнцефалопатия.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Описание
Прогрессирующая мультифокальная лейкоэнцефалопатия — редкое демиелинизирующее заболевание, обусловленное реактивацией находящегося в организме большинства людей вируса JC. Патология возникает на фоне угнетения иммунитета у больных СПИДом, гемобластозами, наследственными иммунодефицитами, у пациентов, получающих иммуносупрессивную терапию. Диагностика базируется на клинических данных, результатах томографии головного мозга, ПЦР-исследования ликвора на вирусную ДНК, гистологии церебральных биоптатов. Специфическая терапия не разработана.
Дополнительные факты
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) ассоциирована с JC-вирусом (JCV), возникает у иммунокомпрометированных пациентов, 85% из которых составляют ВИЧ-инфицированные. Заболевание относится к оппортунистическим инфекциям, носителями вируса являются 90% человечества. До 90-х годов ХХ века заболеваемость ПМЛ не превышала 1 случая на 100 тыс. Населения. С ростом числа больных СПИДом этот показатель увеличился до 1 на 20 тыс. Человек. Сегодня прогрессирующая лейкоэнцефалопатия наблюдается у 5% больных СПИДом. Некоторые авторы сообщают о снижении заболеваемости за последнее десятилетие в связи с успешным применением антиретровирусной терапии. Одновременно отмечается увеличение распространённости ПМЛ среди лиц с аутоиммунными заболеваниями, что обусловлено использованием в их лечении агрессивной иммунотерапии.

Прогрессирующая мультифокальная лейкоэнцефалопатия
Причины
Прогрессирующая мультифокальная лейкоэнцефалопатия развивается в результате реактивации полиомавируса JC. Вирус распространён повсеместно. Источником инфекции является человек, заражение происходит воздушно-капельным, алиментарным путём. Подавляющее большинство людей заражаются в детстве, являются здоровыми носителями. В течение жизни вирус находится в латентном состоянии, персистирует в почках, селезёнке, костном мозге. Реактивация возбудителя происходит на фоне резко сниженного иммунитета. В группу риска развития заболевания входят следующие состояния:
• ВИЧ. Инфекция, протекающая в виде СПИДа. Сопровождается угнетением клеточного иммунитета. Выступает самой частой причиной ПМЛ.
• Гемобластозы. Миелопролиферативные (лейкемия) и лимфопролиферативные (лимфомы) процессы приводят к развитию иммунодефицита.
• Аутоиммунная патология. Системная красная волчанка, склеродермия, ревматоидный артрит. Иммунодефицит формируется на фоне активного иммуносупрессивного лечения, особенно препаратами моноклональных антител.
• Наследственные заболевания с иммунодефицитом. Синдром Ди Джорджи, Вискотта — Олдрича, атаксия — телеангиэктазия.
• Иммуносупрессия на фоне трансплантации органов.
• Вторичный иммунодефицит в результате цитостатической терапии при онкологических заболеваниях.
Патогенез
Расстройство клеточного иммунитета провоцирует перестройку последовательности ДНК JC-вируса, приводит к его активации. Вирус обладает тропностью к клеточным элементам нейроглии (олигодендроцитам, астроцитам), поражение которых сопровождается разрушением миелина. В результате в веществе головного мозга происходит мультифокальная прогрессирующая демиелинизация с ростом и слиянием очагов поражения. Микроскопически обнаруживается увеличение астроцитов, деформация их ядер, окрашивание олигодендроцитов выявляет ядерные включения — скопления частиц JCV. Первостепенную роль в иммунной антивирусной реакции играют цитотоксические Т-лимфоциты, убивающие инфицированные активным вирусом клетки. Снижение выработки специфических Т-лимфоцитов вследствие иммунодефицита обуславливает развитие ПМЛ.
Симптомы
Дебют заболевания носит подострый (2-3 дня) или постепенный (1-3 недели) характер. На первый план выходит патопсихологическая симптоматика и очаговый неврологический дефицит. В типичном варианте прогрессирующая мультифокальная лейкоэнцефалопатия протекает без свойственных нейроинфекциям общемозговых симптомов, менингеального синдрома. Отмечается изменение поведения, агрессивность, эмоциональная лабильность, подозрительность, прогрессирующее ослабление когнитивной сферы (памяти, мышления, внимания). Очаговый дефицит представлен мышечной слабостью конечностей одной половины тела (гемипарезом), афазией, гемианопсией, атаксией, парестезиями в паретичных конечностях. Вначале гемипарез может отсутствовать, в дальнейшем наблюдается у 75% больных. 20% случаев протекают с пароксизмами эпилепсии. Психические расстройства отмечаются у 38% пациентов. Прогрессирование когнитивного дефицита приводит к деменции.
Агрессивность. Эмоциональная лабильность.
Диагностика
Прогрессирующая лейкоэнцефалопатия диагностируется специалистами в области неврологии на основании клинических данных, результатов нейровизуализирующего исследования, обнаружения специфической ДНК. Диагностический алгоритм включает:
• Осмотр невролога. В классическом варианте в неврологическом статусе определяется гемипарез, гемигипестезия, шаткость, неустойчивость в позе Ромберга, дискоординация, сенсомоторная афазия, когнитивные нарушения. Наблюдается лабильность психики, психопатологические симптомы, возможно неадекватное поведение.
• Осмотр офтальмолога. У большинства пациентов диагностируют снижение зрения, периметрия выявляет гомонимную гемианопсию.
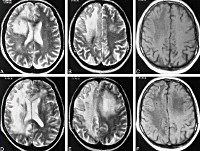
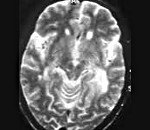
• МРТ головного мозга. Обнаруживается диффузная мультифокальная демиелинизация, очаги имеют различный размер, асимметрично располагаются в белом веществе, таламусе, базальных ядрах.
• ПЦР. Исследование. Направлено на выявление ДНК вируса JC в цереброспинальной жидкости, полученной путём люмбальной пункции. Специфичность анализа 90-100%, чувствительность — 70-90%. Проведение антиретровирусной терапии больным СПИДом понижает чувствительность исследования до 58%, отрицательный результат не исключает наличие заболевания.
• Биопсию мозговых тканей. Инвазивная методика, проводится в диагностически затруднительных случаях. Гистологическое исследование образцов церебральных тканей позволяет подтвердить специфические для лейкоэнцефалопатии морфологические изменения.
Точный диагноз «прогрессирующая мультифокальная лейкоэнцефалопатия» правомочен, когда классические клинические проявления, изменения МРТ сочетаются с положительным результатом ПЦР или имеют подтверждение по данным гистологии. Наличие только клинических и МРТ признаков позволяет трактовать диагноз как вероятный.
Дифференциальная диагностика
Дифференциальная диагностика проводится с первичным нейроСПИДом, нейроревматизмом, вирусными энцефалитами.
Лечение
В настоящее время не существует препаратов для лечения прогрессирующей лейкоэнцефалопатии с доказанной эффективностью. Специфическая терапия находится в стадии разработки. Попытки лечения интерфероном, иммуностимуляторами, цитарабином, их комбинациями оказались безрезультатными. Окончились неудачей клинические испытания препарата цидофовир, показывающего анти-JC эффективность на опытах с мышами. Недавно был предложен кардинально новый метод лечения антидепрессантом миртазапином, блокирующим распространение JCV благодаря связыванию рецепторов, через которые вирус инфицирует клетки нейроглии. Способ требует клинических испытаний.
Прогноз
Прогрессирующая мультифокальная лейкоэнцефалопатия отличается неуклонно усугубляющимся течением с исходом в кому. Продолжительность жизни варьирует от 1 мес. (острая форма) до 10-12 мес. С момента заболевания.
Профилактика
Профилактика подразумевает меры предупреждения инфицирования ВИЧ, осторожное проведение терапии аутоиммунных заболеваний, мониторинг неврологической симптоматики у больных, получающих лечение моноклональными препаратами.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 января 2018;
проверки требуют 5 правок.
Прогрессивная мультифокальная лейкоэнцефалопатия (ПМЛ) — это быстро прогрессирующее демиелинизирующее инфекционное[3] заболевание центральной нервной системы с асимметричным поражением мозга. Вызывается активацией полиомавируса человека 2, носителем которого является около 80 % населения.[4]
Полиомавирус человека 2 (вирус JC) является одним из шести видов человеческих полиомавирусов и был назван по инициалам пациента (John Cunningham), у которого он был впервые обнаружен в 1971 году.[5]. Его активации в организме человека предшествует значительная супрессия иммунной системы: в подавляющем большинстве случаев ПМЛ является проявлением синдрома приобретенного иммунодефицита (СПИД), в остальных случаях — после иммуносупресивной и иммуномодуляторной терапии, например в рамках лечения моноклональными антителами или после трансплантации органов, а также при гематологических новообразованиях — таких как болезнь Ходжкина, хронический лимфолейкоз.[6] Особенно часто заболевание после трансплантации костного мозга. Проблемой является возникновение ПМЛ у больных рассеянным склерозом, находящихся на лечении натализумабом.
Эффективного метода лечения ПМЛ к настоящему моменту не найдено[7] (кроме случаев, когда иммуносупрессия достигалась применением моноклональных антител).
Эпидемология[править | править код]
До эпидемии ВИЧ-инфекции это было крайне редкое заболевание. За 26 лет с 1954 до 1984 было описано только 230 случаев ПМЛ. Заболеваемость была 1:1 000 000. В 1990-х годах заболеваемость выросла до 1:200 000. При этом среди ВИЧ-инфицированных заболеваемость достигала 3,3 на 1000 больных. После введения в практику высокоактивной антиретровирусной терапии (ВААРТ) частота возникновения ПМЛ составляет около 1,3 случаев на 1000 ВИЧ-инфицированных в год.[7]
Патогенез и патологические изменения[править | править код]
Инфицирование вирусом JC протекает бессимптомно. Инфицирование наступает, как правило, ещё в детском возрасте, возбудитель остается в теле пожизненно.[8][9] Возможное место персистенции вируса — почки и/или костный мозг. В случае ослабления иммунной системы вирус транспортируется лейкоцитами в центральную нервную систему и начинает свою репликацию в белом веществе полушарий, ствола мозга, мозжечке и спинном мозге. Заболевание является демиелинизирующим, нейропатологически определяются множественные очаги демиелинизации, гиперхромные и увеличенные в размерах ядра олигодендроцитов, увеличенные и деформированные астроциты. Серое вещество мозга остается практически незатронутым. Гистопатологически заболевание считается доказанным в случае обнаружения JC-протеина, продуцируемого вирусом (при проведении иммуногистохимического исследования) или обнаружение генома JC-вируса при гибридизировании ткани.
Симптомы[править | править код]
Начало как правило, подострое и выражается в быстро прогрессирующем психосиндроме, диссоциированном с очаговыми неврологическими симптомами — прежде всего моно- или гемипарезами, нарушениями речи и нарушениями зрения — такими, как геми- и квадрантные анопсии. Атаксии, головокружение, головные боли, нарушения чувствительности и эпилептические приступы возникают гораздо реже. Психические нарушения выражаются в прогрессирующих когнитивных нарушениях и, в отличие от деменции при ВИЧ-инфекции, сопровождаются очаговыми неврологическими нарушениями.[6]. Было описано чисто спинальное протекание болезни (очаги только в спинном мозге) без нарушений психики.[10]
Диагностика[править | править код]
Магнитно-резонансная томография (МРТ) является по сравнению с компьютерной томографией предпочтительной методикой. В Т2-взвешенных изображениях определяются гиперинтенсивные очаги — асимметрично распределенные в белом веществе лобных и теменно-затылочных отделов, а также в корковом веществе, в стволе мозга и мозжечке, без — или с незначительным захватом контрастного вещества; увеличения объёма ткани не наблюдается. В Т1-взвешенных изображениях эти очаги гипоинтенсивны. У одной трети пациентов также обнаруживаются инфратенториальные очаги, которые могут также определяться изолированно.[11].
Изменения спинномозговой жидкости неспецифичны и характерны для таковых при заболеваниях, связанных с вирусом иммунодефицита. Прямое обнаружение вируса JC путём ПЦР-обследования удается в 74-90 %. Также может быть определена нагрузка JC-вируса по аналогии с такой при ВИЧ. Исследования показали, что снижение показателей вирусной нагрузки или даже их исчезновение в связи с проводимой терапией связаны с улучшенным прогнозом заболевания и общим числом выживания.[12]
Электроэнцефалография: неспецифическое замедление активности.
Биопсия ткани мозга: проводится при повторно негативной ПЦР и прогрессирующем заболевании.
Для окончательной постановки диагноза необходимо: наличие заболевания, обуславливающего иммуносупрессию; типичные изменения МРТ и положительная ПЦР; иногда — биопсия ткани мозга.
Дифференциальный диагноз[править | править код]
При подозрении на ПМЛ в первую очередь должны быть исключены более частые, чем ПМЛ энцефалопатии — такие, как при токсоплазмозе, криптококкозе. Далее проводится дифференциальный диагноз с лимфомой ЦНС, ВИЧ-деменцией и лейкодистрофией; у детей — с подострым склерозирующим панэнцефалитом. При подозрении на ПМЛ у больных с рассеянным склерозом, находящихся на терапии натализумабом, необходимо исключить очередное обострение основного заболевания — при этом очаги в МРТ принимают на себя контрастное вещество.
Лечение[править | править код]
Специфическая терапия неизвестна. Для подтверждения эффекта лечения различными противовирусными препаратами не хватает рандомизированных исследований[13]. Самым эффективным методом лечения является восстановление активности иммунной системы.
У пациентов с иммуносупрессивной терапией она должна быть по возможности отменена или уменьшена дозировка[14]. Пациентам, получавшим моноклональные антитела показан плазмаферез. У пациентов с возникновением ПМЛ после трансплантации органов при определенных условиях трансплантированный орган должен быть удален. Обсуждается возможность применения атипичных нейролептиков: известна их способность блокирования рецепторов- 5-HT2A — эти же рецепторы являются целью вируса JC; для подтверждения этого предположения пока нет контролируемых исследований.[13]
Прогноз[править | править код]
Негативный. Если не удалось восстановить или улучшить функцию иммунной системы, смерть наступает от 3 до 20 месяцев после постановки диагноза ПМЛ.
Литература[править | править код]
- Maschke MArent G. und Maschke M. HIV-Infektion und AIDS: neurologische Manifestation. Kohlhammer-Verlag 2013 «Therapie und Verlauf neurologischer Erkrankungen» p. 612
- C. S. Tan, I. J. Koralnik: Progressive multifocal leukoencephalopathy and other disorders caused by JC virus: clinical features and pathogenesis. In: Lancet Neurology, 2010; 9:425-437. PMID 20298966, doi:10.1016/S1474-4422(10)70040-5.
Ссылки[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ A. K. Bag, J. K. Curé, P. R. Chapman, G. H. Roberson, R. Shah. Инфекция головного мозга вирусом JC.
- ↑ Weissert R. Progressive multifokale Leukenzephalopathie. Journal of Neuroimmunologie 2011; 231: 73-74
- ↑ Padgett BL, Walker DL, Zu Rhein GM et al. Cultivation of papova-like virus from human brain with progressive multifocal leucoencephalopathy. Lancet. 1971; 1:1257-60
- ↑ 1 2 Berger JR. The clinical features of PML. Cleve Clin J Med. 2011; 78: S8-12
- ↑ 1 2 Прогрессирующая мультифокальная лейкоэнцефалопатия (обзор литературы) (недоступная ссылка)
- ↑ Kean et al. PLoS Pathog. 2009 5
- ↑ Egli et al J Infect Dis. 2009 Mar 15;199
- ↑ Stich O., Herpers M., Keil A. Et al. JC virus myelitis without cerebral involvement in acute myeloid leukemia. European Journal of Neurology 2011; 18 (11): e143-e144
- ↑ Whiteman ML, Post MJ, Berger JR, Tate LG, Bell MD, Limonte LP. Progressive multifocal leukoencephalopathy in 47 HIV-seropositive patients: neuroimaging with clinical and pathologic correlation. Radiology. 1993 Apr;187(1):233-40
- ↑ Weber T, Turner RW, Frye S, Lüke W, Kretzschmar HA, Lüer W, Hunsmann G. Progressive multifocal leukoencephalopathy diagnosed by amplification of JC virus-specific DNA from cerebrospinal fluid. AIDS 1994 Jan;8(1):49-57.
- ↑ 1 2 Progressive multifokale Leukoenzephalopathie. hivbuch.de. Дата обращения 23 сентября 2015.
- ↑ Stüve O, Marra CM, Cravens PD et al. Potential risk of progressive multifocal leukoencephalopathy with natalizumab therapy: possible interventions. Arch Neurol. 2007;64:169-76. PMID 17296831
Источник
Рубрика МКБ-10: A81.2
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / A80-A89 Вирусные инфекции центральной нервной системы / A81 Медленные вирусные инфекции центральной нервной системы
Определение и общие сведения[править]
Прогрессирующая мультифокальная лейкоэнцефалопатия
Прогрессирующая многоочаговая лейкоэнцефалопатия (ПМЛ) — тяжелое оппортунистическое заболевание ЦНС, вызываемое вирусом полиомы типа JC , который инфицирует и разрушает продуцирующие миелин олигодендроциты у людей с ослабленной иммунной защитой, что приводит к множественной демиелинизации и соответствующей неврологической картине.
Хотя паповавирус JC широко
распространен, а антитела к нему обнаруживаются
у большинства людей, заболевание развивается
только у больных с недостаточностью клеточного
иммунитета. Большинство случаев выявлено среди
больных СПИДом, однако прогрессирующая
мультифокальная лейкоэнцефалопатия возникает
также после трансплантации и у больных с
лимфомами. В последние годы отмечен рост заболеваемости ПМЛ, обусловленный агрессивной иммуносупрессивной терапией.
Этиология и патогенез[править]
До настоящего времени пути инфицирования вирусом JC неизвестны. Предполагаются воздушно-капельный и фекально-оральный механизмы передачи. Бессимптомное инфицирование происходит в ранний период жизни, при этом персистенция вируса наблюдается в CD34+ стволовых клетках костного мозга, лимфоидных органах и эпителиальных клетках почек, куда вирус попадает из лимфоцитов периферической крови и миндалин.
При иммунодефицитном состоянии происходит реактивация вируса JC с попаданием его в кровь и далее в ЦНС.
Вирус вызывает демиелинизацию белого вещества мозга
(лейкоэнцефалопатию). Воспалительная реакция и отек отсутствуют.
Клинические проявления[править]
Прогрессирующая многоочаговая лейкоэнцефалопатия характеризуется подострым (несколько дней) или постепенным (несколько недель) развитием неврологической и психопатологической симптоматики. Характерно отсутствие общеинфекционных, общемозговых и менингеальных симптомов. Наиболее часто в дебюте заболевания появляются двигательные нарушения (гемипарезы, мозжечковая атаксия), нарушения зрения (гемианопсии), нарушения высших корковых функций (афазия), психические расстройства.
Клинические проявления ПМЛ включают наличие очаговых, а затем мультифокальных неврологических симптомов, которые отражают асимметричное поражение полушарий головного мозга. Характерны нарастающие гемипарезы, гемиплегии, гемианопсии и корковая слепота, афазия и дизартрия, мозжечковая атаксия, когнитивные нарушения. Очень редко развивается спинальная симптоматика. Эпилептические припадки встречаются у 11% больных. По мере роста очагов и увеличения их количества развиваются различные психические нарушения (психозы, галлюцинации, бред). В конечной стадии заболевания наблюдается глубокая деменция, кома и гибель больного. Течение вариабельно, летальный исход наступает в течение 6-12 мес.
Прогрессирующая многоочаговая лейкоэнцефалопатия: Диагностика[править]
Диагностика ПМЛ в настоящее время основывается на клинических проявлениях заболевания, данных МРТ и результатах исследования СМЖ и головного мозга больных на наличие вируса JC.
Согласно современной классификации выделяют:
• вероятный ПМЛ с характерными клиническими и нейровизуализационными проявлениями при отсутствии вируса JC в СМЖ и мозговой ткани;
• лабораторно подтвержденный при наличии ДНК вируса JC в СМЖ больного по данным ПЦР;
• гистологически подтвержденный при выделении вируса JC методом ПЦР из биопсийного материала мозга больного.
Дифференциальный диагноз[править]
Дифференциальная диагностика ПМЛ должна проводиться со СПИД-деменцией или ВИЧ-энцефалопатией, оппортунистическими инфекциями ЦНС (энцефалиты цитомегаловирусной, токсоплазменной и грибковой этиологии), а также лимфомой головного мозга. Наибольшие трудности вызывает дифференциальная диагностика с ВИЧ-энцефалопатией, которая может не отличаться ни по клиническим, ни по нейровизуализационным признакам от ПМЛ. В данных случаях только выявление вируса JC в СМЖ и биоптатах головного мозга позволяет подтвердить диагноз ПМЛ
Прогрессирующая многоочаговая лейкоэнцефалопатия: Лечение[править]
В настоящее время эффективного лечения не существует.
При лечении ПМЛ используют различные классы препаратов:
• противовирусные препараты;
• цитостатики;
• антагонисты серотониновых рецепторов;
Также применяется трансплантация стволовых клеток костного мозга.
Наиболее эффективный терапевтический подход — восстановление клеточного иммунитета у больных путем снижения дозы иммунодепрессантов или полной их отмены (за исключением состояний после трансплантации органов). Подтверждением этому являются единичные случаи регресса симптоматики и выздоровление больных после отмены цитостатиков
Профилактика[править]
Прочее[править]
Прогноз
В большинстве случаев заболевание носит фатальный характер, особенно злокачественно оно протекает у ВИЧ-инфицированных пациентов, продолжительность жизни которых составляет в среднем 3 мес.
Источники (ссылки)[править]
Хронические нейроинфекции [Электронный ресурс] / под ред. И. А. Завалишина, Н. Н. Спирина, А. Н. Бойко, С. С. Никитина — М. : ГЭОТАР-Медиа, 2017.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
