Мукополисахаридоз типа ii синдром хантера

Мукополисахаридоз II типа (синдром Хантера) cвязан с дефицитом фермента альфа-L-идуроносульфатсульфатазы, в результате чего в соединительной ткани накапливается гликозаминогликан дерматансульфат и гепарансульфат. Синдром Хантера встречается реже, чем мукополисахаридоз I, составляя приблизительно 14-15 % от всех форм мукополисахаридозов.

Тип наследования болезни Хантера рецессивный, сцепленный с Х-хромосомой. Болезнью Хантера страдают, как правило, только мальчики, однако к настоящему моменту описано 7 случаев заболевания у девочек.
МПС II типа встречается с популяционной частотой 1:140 000 – 1:156 000.
Наследование синдрома Хантера отличается от всех остальных МПС-заболеваний, так как ген, ответственный за него, – рецессивный и сцепленный с Х-хромосомой (его называют – сцепленным с полом), как и гемофилия. Девочки могут быть носителями заболевания, но, за исключением редчайших случаев, только мальчики страдают этим типом МПС.
Если женщина является носителем МПС II, то существует 50%-ный риск, что рожденный ею сын будет страдать данным заболеванием. Кроме того, существует 50%-ный риск того, что ее дочь будет носителем этого заболевания. Важно отметить, что не все женщины, родившие ребенка с МПС II, являются носителями аномального гена. Если только один человек в семье страдает МПС II, то нельзя определить, является ли мать носителем. Однако если в семье есть и другие дети, больные синдромом Хантера, то предполагается, что именно мать является носителем заболевания. Сестры и тети больного с синдромом Хантера по материнской линии тоже могут быть носителями и с 50%-ной вероятностью передать аномальный ген своим сыновьям.
Синдром Хантера назван в честь профессора медицины Чарльза Хантера (Манитоба, Канада), которым были впервые описаны случаи нарушений подобного типа у двух братьев в 1917 г.
Кодирование по МКБ-10 — E 76.1
ПРОЯВЛЕНИЯ МПС II
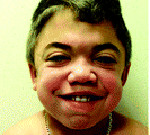
Характерны изменения черт лица по типу «гаргоилизма», которые становятся очевидными к концу первого-второго года жизни: макроцефалия, выступающие лобные бугры, запавшая переносица, короткие носовые ходы с вывернутыми кнаружи ноздрями, полуоткрытый рот, большой язык, пухлые губы. У пациентов отмечается задержка роста, короткая шея, контрактуры суставов, грыжи, позднее прорезывание зубов, отмечаются низкий рост волос на лбу, длинные густые ресницы и брови. С возрастом волосы становятся более жесткими, прямыми и светлыми (цвета соломы).
У людей с тяжелой формой синдрома Хантера наблюдается прогрессирующая задержка умственного развития и серьезные прогрессирующие физические нарушения. Люди с легкой формой синдрома Хантера имеют нормальный уровень интеллектуального развития, легкие и медленно прогрессирующие физические нарушения, продолжительность их жизни существенно выше, чем у людей с тяжелой формой МПС II.
Большинство диагностированных пациентов с синдромом Хантера имеют нормальный или близкий к нему уровень интеллектуального развития и заметные физические отклонения, что соответствует средней степени тяжести заболевания.
На сегодняшний день нет достоверного способа, позволяющего спрогнозировать степень тяжести заболевания по результатам биохимических анализов, так как при всех формах синдрома Хантера у пациентов отсутствует один и тот же фермент. Форму заболевания определяют на основании имеющихся симптомов и отклонений. Детальные исследования показали, что у людей с легкой формой синдрома Хантера фермент все-таки присутствует в организме, хотя и в малом количестве, что и объясняет легкую форму течения заболевания.
Рост
Пациенты с синдромом Хантера, как правило, ниже здоровых людей, но отклонения в росте от нормы варьируют в зависимости от тяжести заболевания. Младенцы с тяжелой формой МПС II часто рождаются довольно крупными и в течение первых двух лет растут быстрее нормы. Их рост замедляется к концу 2-го года, и в дальнейшем они растут медленнее и вырастают до 120 — 140 см. Люди с легкой формой синдрома Хантера, как правило, имеют нормальный рост.
Кожные покровы
Для данной формы мукополисахаридоза характерно узелково-папулёзное поражение кожи, преимущественно в области лопаток, наружных и боковых поверхностей плеч и бёдер. Эти изменения обусловлены отложением липидов и гликозаминогликанов в дерме.
Костная система
Отмечается деформация кисти по типу «когтистой лапы». Характерны кифоз, деформирующий остеоартроз тазобедренных суставов, множественный дизостоз, увеличение турецкого седла.
Позвонки в нормальном состоянии выровнены по линии от шеи до ягодиц. У людей с тяжелой формой синдрома Хантера позвоночник сформирован неправильно, один или два позвонка в средней части позвоночника иногда бывают меньше, чем остальные, и слегка сдвинуты. Такое смещение позвонков может стать причиной развития искривления позвоночника (кифоз или горб). Обычно при синдроме Хантера позвоночника искривлен несильно и не требует специального лечения.
Тугоподвижность суставов типична для всех типов мукополисахаридоза, и диапазон движений может быть ограничен во всех суставах. С годами тугоподвижность может привести к возникновению боли в суставах, которую снимают при помощи тепла и болеутоляющих средств, типа ибупрофена, однако принимать их следует только под контролем врача, так как прием таких лекарств может вызвать раздражение желудка и язву.
Многие люди с синдромом Хантера стоят и ходят на полусогнутых ногах из-за тугоподвижности в тазобедренных и коленных суставах. Это в сочетании с напряженным ахилловым сухожилием порой заставляет их ходить на цыпочках. Иногда встречается Х-образное искривление ног, как правило, не требующее лечения. В случае серьезных деформаций требуется операция на больших берцовых костях (при синдроме Хантера такая операция требуется крайне редко). Ступни ног широкие и негибкие с поджатыми и искривленными, как на руках, пальцами.
Органы дыхания
Характерны частые респираторные заболевания; повторные отиты, часто приводящие к прогрессирующей потере слуха; обструктивные заболевания дыхательных путей.
Как правило, у людей с синдромом Хантера уплощенная переносица. В результате изменения костей в средней части лица и утолщения слизистой оболочки носовой проход уже, чем обычно. Такое строения носоглотки в совокупности с накоплением вещества в мягких тканях носа и горла может привести к тому, что носовые проходы легко блокируются. Одной из отличительных черт детей с синдромом Хантера являются слизистые выделения из носа (ринорея) и хронические инфекционные заболевания ушей и пазух носа.
Миндалины и аденоиды часто увеличены и могут частично блокировать дыхательные пути. Шея обычно короткая, что способствует возникновению проблем с дыханием. Трахея часто сужается из-за накопления вещества и становится более гибкой и мягкой, чем в норме, из-за изменений в строении колец хряща в трахее.
Форма грудной клетки неправильная, соединение между ребрами и грудиной не такое гибкое, как в норме. Поэтому грудная клетка не может двигаться свободно, что, в свою очередь, не позволяет легким набирать большой объем воздуха. Диафрагма выдвинута вверх из-за того, что внутренние органы (печень и селезенка) увеличены, что тоже уменьшает пространство, доступное легким. Если в легкие попадает жидкость, возникает высокий риск возникновения инфекции (пневмонии). При сужении дыхательных путей и повышенной секреции высока опасность возникновения астматических приступов. Многим пациентам во время вирусной болезни уменьшить кашель и облегчить дыхание помогает применение противоастматических препаратов.
У многих пациентов, страдающих синдромом Хантера, дыхание шумное, даже когда нет никакой инфекции. Сон у них беспокойный и часто сопровождающийся храпом. Иногда у больного во сне наблюдаются остановки дыхания на короткие периоды (апноэ). Шумное дыхание, которое останавливается и возобновляется, может порой очень напугать родителей, но такие остановки дыхания на 10-15 секунд рассматриваются медиками как норма. Важно знать, что многие пациенты с МПС II могут дышать подобным образом в течение многих лет.
Во время остановки дыхания содержание кислорода у ребенка в крови понижается, что может спровоцировать проблемы с сердцем. Если у ребенка наблюдается существенное удушье или прерывание дыхания, необходимо проконсультироваться со специалистом, который может оценить состояние ребенка во время сна с использованием специальных тестов.
Иногда апноэ лечится при помощи удаления миндалин и аденоидов, проведения вентиляции дыхательных путей при помощи непрерывного или двухуровневого положительного давления или проведения трахеостомии (операции по рассечению передней стенки трахеи с последующим введением в ее просвет канюли либо созданием постоянного отверстия – трахеостомы). Многие специалисты считают, что пациентам с МПС II трахеостомия показана на более ранних этапах развития болезни, чем ее обычно проводят. Пациенты после трахеостомии чувствуют себя намного лучше, так как дыхание во время сна улучшается.
Органы зрения
Пигментная дегенерация сетчатки. Для болезни Хантера менее характерно помутнение роговицы, в отличие от МПС I и VI типов. У пациентов с тяжелой формой МПС II часто выявляется дистрофия сетчатки, приводящая к нарушению периферического и снижению сумеречного зрения. Возможен отек диска зрительного нерва, обусловленный повышением внутричерепного давления. Редко встречается глаукома.
Центральная нервная система
Задержка психомоторного и речевого развития выражена с 1,5-3 лет. При тяжелой форме заболевания к 8 годам развивается тяжелая умственная отсталость. Отставание в развитии людей с тяжелой формой синдрома Хантера многие исследователи связывают с накоплением мукополисахаридов в нейронах головного мозга. При легкой форме синдрома Хантера отставания в интеллектуальном развитии не наблюдается. Функции головного мозга затрагивают такие типичные при синдроме Хантера процессы, как: пониженный уровень кислорода (гипоксия), потеря сна из-за апноэ, повышенное давление жидкости внутри и вокруг мозга (внутричерепное давление, гидроцефалия), снижение зрения и слуха. Признаки гидроцефалии зачастую появляются медленно и незаметно, и могут заключаться в изменении поведения, появлении головной боли, нарушении зрения.
Характерно наличие судорог (особенно при тяжелой форме). Симптоматическая эпилепсия развивается, как правило, при тяжелом или среднетяжелом течении заболевания. У пациентов со слабо выраженными и клиническими признаками она встречается крайне редко.
Карпальный тоннельный синдром – это частая нейропатия сдавления у пациентов в возрасте от 3 до 10 лет. В начальной стадии заболевания возникают онемение пораженной кисти, трудности выполнения тонких движений, снижение чувствительности пальцев кисти. Эти симптомы редко отмечаются ребенком и не расцениваются родителями как патологические. Позже появляется чувство покалывания в кончиках пальцев кисти и со временем процесс может распространяться на предплечье и плечо. Пациенты редко сообщают о болевых ощущениях, пока не происходит потеря функции. редко сообщают о болевых ощущениях, пока не происходит потеря функции.
Нарушения глотания: костные изменения приводят к снижению подвижности нижней челюсти, что ограничивает способность открывать рот и жевать.
Поведенческие нарушения – гиперактивность, расторможенность, агрессивность и упрямство, как правило, имеют место у детей со среднетяжелой и тяжелой формами мукополисахаридозов. Проблемы с поведением значительно влияют на повседневную жизнь ребенка и его социальную адаптацию. По мере нарастания когнитивного дефицита к гиперактивности и агрессивности присоединяются аутистические черты, отмечается постепенная потеря навыков речи.
Сердечно-сосудистая система
Поражение сердца наблюдается у большинства больных. Как и при мукополисахаридозе I типа могут возникать поражение клапанов, эндомиокарда, коронарных артерий. Чаще отмечается патология митрального клапана, при этом могут быть как недостаточность, так и стеноз левого атриовентрикулярного отверстия. Однако поражения клапанов значительно менее выражена у детей и подростков и, как правило, манифестирует у взрослых больных. Клапаны сердца могут быть повреждены накопившимися мукополисахаридами, в таком случае прослушиваются шумы сердца (звуки, вызванные быстрыми непостоянными потоками крови в сердце). В норме клапаны сердца работают таким образом, что при прохождении крови из одной камеры сердца в другую не допускается течение крови в неправильном (обратном) направлении. Если клапан ослаблен, он закрывается неплотно, и небольшое количество крови может двинуться в обратном направлении. Это приводит к возникновению быстрых непостоянных противотоков в общем потоке, что, в свою очередь, порождает шум. У большинства пациентов с синдромом Хантера в какой-то степени есть такое просачивание крови – порок сердца. Зачастую у МПС-пациентов есть проблемы с аортальным или митральным клапаном, которые могут медленно прогрессировать в течение многих лет без видимых клинических проявлений. При ухудшении состояния пациента может потребоваться хирургическая операция для замены поврежденных клапанов.
При тяжелой форме синдрома Хантера из-за скоплений мукополисахаридов может быть повреждена сама сердечная мышца (кардиомиопатия). Сердце может также быть перегружено вследствие того, что приходится прокачивать кровь через измененные легкие (анормальное увеличение правой стороны сердца в результате заболевания легких или правосторонняя сердечная недостаточность).
Из-за необычных специфических проблем, которые могут быть при мукополисахаридозе, крайне желательно получать консультации кардиолога, имеющего опыт работы с МПС-пациентами.
Желудочно — кишечная система
Возможна диарея, связанная с накоплением ГАГ в нервных клетках пищеварительного тракта. С возрастом часто развиваются запоры. С ранних лет отмечается гепатоспленомегалия. Характерны пупочная и паховая грыжи.
Источник
Синдром Хантера — наследственное заболевание обмена веществ с Х-сцепленным рецессивным типом наследования, характеризующееся дефицитом лизосомального фермента идуронат-2-сульфатазы и накоплением мукополисахаридов в тканях. При синдроме Хантера отмечается задержка роста, макроцефалия, деформация костно-суставного аппарата, поражение кожи, сердечно-сосудистой и дыхательной системы, гепатоспленомегалия, нарушение слуха, умственная отсталость. С целью диагностики синдрома Хантера проводится консультация генетика, определение экскреции гликозаминогликанов, рентгенография костей и суставов. Пациентам с синдромом Хантера показана пожизненная ферментозамещающая терапия препаратом элапраза.
Общие сведения
Синдром Хантера (мукополисахаридоз II типа) — редкое генетическое заболевание, сцепленное с Х-хромосомой, при котором вследствие ферментной недостаточности происходит неполное разрушение и накопление кислых мукополисахаридов (гликозаминогликанов) в различных тканях. Частота рождения детей с синдромом Хантера составляет примерно 1:100000-150000 новорожденных. В настоящее время в мире насчитывается не более 2000 больных синдром Хантера; по России официальная статистика отсутствует. Синдром Хантера относится к группе орфанных заболеваний, лечение которых, согласно действующему законодательству, должно осуществляться за счет средств федерального и регионального бюджета.

Синдром Хантера
Причины синдрома Хантера
Развитие синдрома Хантера связано с мутацией гена идуронатсульфатазы (IDS), кодирующего лизосомный фермент идуронат-2-сульфатазу. Ген IDS картирован в локусе Xq28 на длинном плече Х-хромосомы; в настоящее время известно более 150 различных его мутаций (точечные мутации, мелкие и крупные делеции, вставки, перестройки и пр.).
В силу сцепленности наследования с Х-хромосомой, синдромом Хантера, как правило, страдают исключительно мальчики (XY). Гетерозиготные женщины в подавляющем большинстве случаев являются носителями мукополисахаридоза II типа без клинических проявлений, однако описаны несколько случаев синдрома Хантера у девочек, связанных с новой мутацией или инактивацией второй, нормальной Х-хромосомы.
Мутации в гене IDS сопровождаются дефицитом или отсутствием фермента iduronate-2-sulfatase (I2S), неполным расщеплением и накоплением в лизосомах клеток практически всех тканей и органов гликозаминогликанов (ГАГ) — дерматансульфата и гепарансульфата.
Классификация синдрома Хантера
Степень выраженности клинических проявлений синдрома Хантера (среднетяжелая, тяжелая) зависит от типа мутации в гене IDS. Так, крупные делеции и сложные перестройки, как правило, обусловливают развитие тяжелых форм синдрома Хантера. Для тяжелой степени (мукополисахаридоза типа IIА) характерно ранее развитие клинических симптомов (преимущественно в возрасте 18-36 месяцев), быстро прогрессирующее течение, выраженная умственная отсталость, полиорганное поражение. Пациенты с тяжелой формой синдрома Хантера погибают на втором десятилетии жизни.
Среднетяжелая форма (мукополисахаридоз типа IIВ) составляет примерно 1/3 всех случаев патологии. Клинические проявления синдрома Хантера обычно возникают у детей в 3-8 (иногда 10-13) лет; интеллект обычно сохранен; продолжительность жизни при благоприятных условиях может достигать 50-60 лет. Пациенты с легкой формой синдрома Хантера могут успешно реализовать себя в профессиональной сфере и иметь здоровое потомство.
Симптомы синдрома Хантера
На момент рождения дети с синдромом Хантера выглядят клинически здоровыми. Основная симптоматика развивается в среднем в 2-4 года. До этого возраста проявления заболевания неспецифичны: у детей могут отмечаться повторные риниты, шумное дыхание, пупочные и паховые грыжи, гидроцеле.
Ранним характерным признаком синдрома Хантера служит постепенное изменение внешности ребенка: черты лица становятся грубыми (гаргоилизм); язык, губы и ноздри – большими; кожа – толстой. Облик больного с синдромом Хантера дополняется низкорослостью, увеличением размеров головы (макроцефалией), короткой шеей, аномалиями зубных рядов (редкими зубами). Дети с синдромом Хантера внешне очень похожи друг на друга и напоминают братьев.
Другие ранние признаки мукополисахаридоза II типа включают хриплый низкий голос, увеличение живота, гепатоспленомегалию. Дети с синдромом Хантера склонны к частой заболеваемости ОРВИ, отитами, ларингитом, трахеитом, пневмониями; нередко у них отмечается обструктивное апноэ сна, хроническая диарея. Следствием отложения гликозаминогликанов и липидов в дерме служит возникновение узелково-папулезных высыпаний на коже плеч, бедер, лопаток. Возможно появление «монгольских пятен» в пояснично-крестцовой области, гипертрихоза.
Уже в дошкольном возрасте у детей с синдромом Хантера появляются признаки поражения опорно-двигательного аппарата, выражающиеся в тугоподвижности суставов, развитии кифосколиоза, деформации кистей по типу «когтистой лапы». Движения становятся затруднительными, походка неуклюжей; к юношескому возрасту больные с синдромом Хантера нередко делаются беспомощными инвалидами, прикованными к постели.
Неврологические нарушения, возникающие при синдроме Хантера, включают синдром гипервозбудимости, судороги, сообщающуюся гидроцефалию, спастическую параплегию, задержку речевого развития, прогрессирующую тугоухость. Со стороны зрительной системы обнаруживается помутнение роговицы, атипичный пигментный ретинит. К наиболее поздним признакам мукополисахаридоза II типа относятся кардиологические нарушения: появление шумов в сердце, приобретенные пороки сердца (чаще митральная недостаточность), кардиомиопатия и др.
У ребенка могут наблюдаться изменения психики: обидчивость, агрессивность. В зависимости от типа синдрома Хантера интеллектуальный дефект может быть небольшим или значительно выраженным. Летальный исход у больных с синдромом Хантера обычно наступает от прогрессирующей сердечной или легочной недостаточности.
Диагностика синдрома Хантера
В практике педиатра синдром Хантера встречается исключительно редко. Тем не менее, мукополисахаридоз II типа может быть заподозрен на основании клинических признаков (внешних изменений, манифестации заболевания на 2-4 году жизни, прогредиентного течения и др.). Для подтверждения диагноза дети нуждаются в консультации генетика, анализе клинико-генеалогических данных, проведении молекулярно-генетических исследований.
Важным биохимическим маркером синдрома Хантера служит повышение экскреции мукополисахаридов (дерматансульфата, гепарансульфата) с мочой, дефицит фермента идуронат-2-сульфатазы. Рентгенологические исследования костей черепа, суставов, трубчатых костей, позвоночника демонстрируют дизостоз, остеоартрит, множественные изменения позвонков.
Для обнаружения морфофункциональных изменений со стороны внутренних органов и ЦНС проводится УЗИ органов брюшной полости, ЭКГ, ЭхоКГ, электроэнцефалография, МРТ головного мозга. Морфологическое исследование тканей, полученных в результате биопсии кожи, печени, миокарда и пр., выявляет однотипные изменения — клетки, заполненные гликолипидами.
В семьях с известным генотипом и высоким риском рождения ребенка с синдромом Хантера может проводиться инвазивная пренатальная диагностика – биопсия ворсин хориона, амниоцентез или кордоцентез с определением активности идуронат-2-сульфатазы в полученном материале.
Дифференциальную диагностику синдрома Хантера следует проводить с другими формами мукополисахаридозов (прежде всего, синдромом Гурлера), а также с другими лизосомными болезнями накопления.
Лечение синдрома Хантера
Детям с синдрома Хантера необходимо пожизненное проведение ферментозаместительной терапии. На сегодняшний день единственным препаратом, зарегистрированным в США, Европе и России для лечения больных с синдромом Хантера, является идурсульфаза. Пациенты с мукополисахаридозом II типа должны получать идурсульфазу еженедельно путем внутривенного капельного введения в дозе 0,5 мг/кг массы тела.
Кроме патогенетического лечения, детям с синдромом Хантера проводятся регулярные медикаментозные курсы симптоматической и корригирующей терапии гепатопротекторами, витаминами, антиоксидантами, цитопротекторами. В комплексную терапию синдрома Хантера целесообразно включать ЛФК, физиотерапию (электрофорез лидазы на суставы, парафиновые аппликации, магнитотерапию, лазеропунктуру), занятия с дефектологом и логопедом.
Прогноз и профилактика синдрома Хантера
Синдром Хантера типа В имеет более благоприятное течение и прогноз; при своевременном и регулярном лечении продолжительность жизни больных может достигать 50-60 лет. При тяжелых формах мукополисахаридоза II типа пациенты обычно погибают до 20 лет от сердечно-сосудистой недостаточности. На сегодняшний день серьезную проблему для больных с синдромом Хантера представляет своевременное получение жизненно необходимого препарата идурсульфазы из-за его высокой стоимости.
Дети с синдромом Хантера нуждаются в наблюдении различных специалистов: детского генетика, педиатра, детского кардиолога, детского невролога, эпилептолога, детского офтальмолога, детского отоларинголога, детского хирурга, детского ортопеда.
Основным методом профилактики синдрома Хантера является медико-генетическое консультирование супружеских пар, имеющих вероятность рождения больного ребенка, а также проведение дородовой диагностики. Следует знать, что у больных с синдромом Хантера рождаются здоровые сыновья, а дочери выступают облигантыми носителями мутантного гена.
Источник
