Мукополисахаридоз ii типа или синдром
Мукополисахаридоз II типа (синдром Хантера) cвязан с дефицитом фермента альфа-L-идуроносульфатсульфатазы, в результате чего в соединительной ткани накапливается гликозаминогликан дерматансульфат и гепарансульфат. Синдром Хантера встречается реже, чем мукополисахаридоз I, составляя приблизительно 14-15 % от всех форм мукополисахаридозов.

Тип наследования болезни Хантера рецессивный, сцепленный с Х-хромосомой. Болезнью Хантера страдают, как правило, только мальчики, однако к настоящему моменту описано 7 случаев заболевания у девочек.
МПС II типа встречается с популяционной частотой 1:140 000 – 1:156 000.
Наследование синдрома Хантера отличается от всех остальных МПС-заболеваний, так как ген, ответственный за него, – рецессивный и сцепленный с Х-хромосомой (его называют – сцепленным с полом), как и гемофилия. Девочки могут быть носителями заболевания, но, за исключением редчайших случаев, только мальчики страдают этим типом МПС.
Если женщина является носителем МПС II, то существует 50%-ный риск, что рожденный ею сын будет страдать данным заболеванием. Кроме того, существует 50%-ный риск того, что ее дочь будет носителем этого заболевания. Важно отметить, что не все женщины, родившие ребенка с МПС II, являются носителями аномального гена. Если только один человек в семье страдает МПС II, то нельзя определить, является ли мать носителем. Однако если в семье есть и другие дети, больные синдромом Хантера, то предполагается, что именно мать является носителем заболевания. Сестры и тети больного с синдромом Хантера по материнской линии тоже могут быть носителями и с 50%-ной вероятностью передать аномальный ген своим сыновьям.
Синдром Хантера назван в честь профессора медицины Чарльза Хантера (Манитоба, Канада), которым были впервые описаны случаи нарушений подобного типа у двух братьев в 1917 г.
Кодирование по МКБ-10 — E 76.1
ПРОЯВЛЕНИЯ МПС II
Характерны изменения черт лица по типу «гаргоилизма», которые становятся очевидными к концу первого-второго года жизни: макроцефалия, выступающие лобные бугры, запавшая переносица, короткие носовые ходы с вывернутыми кнаружи ноздрями, полуоткрытый рот, большой язык, пухлые губы. У пациентов отмечается задержка роста, короткая шея, контрактуры суставов, грыжи, позднее прорезывание зубов, отмечаются низкий рост волос на лбу, длинные густые ресницы и брови. С возрастом волосы становятся более жесткими, прямыми и светлыми (цвета соломы).
У людей с тяжелой формой синдрома Хантера наблюдается прогрессирующая задержка умственного развития и серьезные прогрессирующие физические нарушения. Люди с легкой формой синдрома Хантера имеют нормальный уровень интеллектуального развития, легкие и медленно прогрессирующие физические нарушения, продолжительность их жизни существенно выше, чем у людей с тяжелой формой МПС II.
Большинство диагностированных пациентов с синдромом Хантера имеют нормальный или близкий к нему уровень интеллектуального развития и заметные физические отклонения, что соответствует средней степени тяжести заболевания.
На сегодняшний день нет достоверного способа, позволяющего спрогнозировать степень тяжести заболевания по результатам биохимических анализов, так как при всех формах синдрома Хантера у пациентов отсутствует один и тот же фермент. Форму заболевания определяют на основании имеющихся симптомов и отклонений. Детальные исследования показали, что у людей с легкой формой синдрома Хантера фермент все-таки присутствует в организме, хотя и в малом количестве, что и объясняет легкую форму течения заболевания.
Рост
Пациенты с синдромом Хантера, как правило, ниже здоровых людей, но отклонения в росте от нормы варьируют в зависимости от тяжести заболевания. Младенцы с тяжелой формой МПС II часто рождаются довольно крупными и в течение первых двух лет растут быстрее нормы. Их рост замедляется к концу 2-го года, и в дальнейшем они растут медленнее и вырастают до 120 — 140 см. Люди с легкой формой синдрома Хантера, как правило, имеют нормальный рост.
Кожные покровы
Для данной формы мукополисахаридоза характерно узелково-папулёзное поражение кожи, преимущественно в области лопаток, наружных и боковых поверхностей плеч и бёдер. Эти изменения обусловлены отложением липидов и гликозаминогликанов в дерме.
Костная система
Отмечается деформация кисти по типу «когтистой лапы». Характерны кифоз, деформирующий остеоартроз тазобедренных суставов, множественный дизостоз, увеличение турецкого седла.
Позвонки в нормальном состоянии выровнены по линии от шеи до ягодиц. У людей с тяжелой формой синдрома Хантера позвоночник сформирован неправильно, один или два позвонка в средней части позвоночника иногда бывают меньше, чем остальные, и слегка сдвинуты. Такое смещение позвонков может стать причиной развития искривления позвоночника (кифоз или горб). Обычно при синдроме Хантера позвоночника искривлен несильно и не требует специального лечения.
Тугоподвижность суставов типична для всех типов мукополисахаридоза, и диапазон движений может быть ограничен во всех суставах. С годами тугоподвижность может привести к возникновению боли в суставах, которую снимают при помощи тепла и болеутоляющих средств, типа ибупрофена, однако принимать их следует только под контролем врача, так как прием таких лекарств может вызвать раздражение желудка и язву.
Многие люди с синдромом Хантера стоят и ходят на полусогнутых ногах из-за тугоподвижности в тазобедренных и коленных суставах. Это в сочетании с напряженным ахилловым сухожилием порой заставляет их ходить на цыпочках. Иногда встречается Х-образное искривление ног, как правило, не требующее лечения. В случае серьезных деформаций требуется операция на больших берцовых костях (при синдроме Хантера такая операция требуется крайне редко). Ступни ног широкие и негибкие с поджатыми и искривленными, как на руках, пальцами.
Органы дыхания
Характерны частые респираторные заболевания; повторные отиты, часто приводящие к прогрессирующей потере слуха; обструктивные заболевания дыхательных путей.
Как правило, у людей с синдромом Хантера уплощенная переносица. В результате изменения костей в средней части лица и утолщения слизистой оболочки носовой проход уже, чем обычно. Такое строения носоглотки в совокупности с накоплением вещества в мягких тканях носа и горла может привести к тому, что носовые проходы легко блокируются. Одной из отличительных черт детей с синдромом Хантера являются слизистые выделения из носа (ринорея) и хронические инфекционные заболевания ушей и пазух носа.
Миндалины и аденоиды часто увеличены и могут частично блокировать дыхательные пути. Шея обычно короткая, что способствует возникновению проблем с дыханием. Трахея часто сужается из-за накопления вещества и становится более гибкой и мягкой, чем в норме, из-за изменений в строении колец хряща в трахее.
Форма грудной клетки неправильная, соединение между ребрами и грудиной не такое гибкое, как в норме. Поэтому грудная клетка не может двигаться свободно, что, в свою очередь, не позволяет легким набирать большой объем воздуха. Диафрагма выдвинута вверх из-за того, что внутренние органы (печень и селезенка) увеличены, что тоже уменьшает пространство, доступное легким. Если в легкие попадает жидкость, возникает высокий риск возникновения инфекции (пневмонии). При сужении дыхательных путей и повышенной секреции высока опасность возникновения астматических приступов. Многим пациентам во время вирусной болезни уменьшить кашель и облегчить дыхание помогает применение противоастматических препаратов.
У многих пациентов, страдающих синдромом Хантера, дыхание шумное, даже когда нет никакой инфекции. Сон у них беспокойный и часто сопровождающийся храпом. Иногда у больного во сне наблюдаются остановки дыхания на короткие периоды (апноэ). Шумное дыхание, которое останавливается и возобновляется, может порой очень напугать родителей, но такие остановки дыхания на 10-15 секунд рассматриваются медиками как норма. Важно знать, что многие пациенты с МПС II могут дышать подобным образом в течение многих лет.
Во время остановки дыхания содержание кислорода у ребенка в крови понижается, что может спровоцировать проблемы с сердцем. Если у ребенка наблюдается существенное удушье или прерывание дыхания, необходимо проконсультироваться со специалистом, который может оценить состояние ребенка во время сна с использованием специальных тестов.
Иногда апноэ лечится при помощи удаления миндалин и аденоидов, проведения вентиляции дыхательных путей при помощи непрерывного или двухуровневого положительного давления или проведения трахеостомии (операции по рассечению передней стенки трахеи с последующим введением в ее просвет канюли либо созданием постоянного отверстия – трахеостомы). Многие специалисты считают, что пациентам с МПС II трахеостомия показана на более ранних этапах развития болезни, чем ее обычно проводят. Пациенты после трахеостомии чувствуют себя намного лучше, так как дыхание во время сна улучшается.
Органы зрения
Пигментная дегенерация сетчатки. Для болезни Хантера менее характерно помутнение роговицы, в отличие от МПС I и VI типов. У пациентов с тяжелой формой МПС II часто выявляется дистрофия сетчатки, приводящая к нарушению периферического и снижению сумеречного зрения. Возможен отек диска зрительного нерва, обусловленный повышением внутричерепного давления. Редко встречается глаукома.
Центральная нервная система
Задержка психомоторного и речевого развития выражена с 1,5-3 лет. При тяжелой форме заболевания к 8 годам развивается тяжелая умственная отсталость. Отставание в развитии людей с тяжелой формой синдрома Хантера многие исследователи связывают с накоплением мукополисахаридов в нейронах головного мозга. При легкой форме синдрома Хантера отставания в интеллектуальном развитии не наблюдается. Функции головного мозга затрагивают такие типичные при синдроме Хантера процессы, как: пониженный уровень кислорода (гипоксия), потеря сна из-за апноэ, повышенное давление жидкости внутри и вокруг мозга (внутричерепное давление, гидроцефалия), снижение зрения и слуха. Признаки гидроцефалии зачастую появляются медленно и незаметно, и могут заключаться в изменении поведения, появлении головной боли, нарушении зрения.
Характерно наличие судорог (особенно при тяжелой форме). Симптоматическая эпилепсия развивается, как правило, при тяжелом или среднетяжелом течении заболевания. У пациентов со слабо выраженными и клиническими признаками она встречается крайне редко.
Карпальный тоннельный синдром – это частая нейропатия сдавления у пациентов в возрасте от 3 до 10 лет. В начальной стадии заболевания возникают онемение пораженной кисти, трудности выполнения тонких движений, снижение чувствительности пальцев кисти. Эти симптомы редко отмечаются ребенком и не расцениваются родителями как патологические. Позже появляется чувство покалывания в кончиках пальцев кисти и со временем процесс может распространяться на предплечье и плечо. Пациенты редко сообщают о болевых ощущениях, пока не происходит потеря функции. редко сообщают о болевых ощущениях, пока не происходит потеря функции.
Нарушения глотания: костные изменения приводят к снижению подвижности нижней челюсти, что ограничивает способность открывать рот и жевать.
Поведенческие нарушения – гиперактивность, расторможенность, агрессивность и упрямство, как правило, имеют место у детей со среднетяжелой и тяжелой формами мукополисахаридозов. Проблемы с поведением значительно влияют на повседневную жизнь ребенка и его социальную адаптацию. По мере нарастания когнитивного дефицита к гиперактивности и агрессивности присоединяются аутистические черты, отмечается постепенная потеря навыков речи.
Сердечно-сосудистая система
Поражение сердца наблюдается у большинства больных. Как и при мукополисахаридозе I типа могут возникать поражение клапанов, эндомиокарда, коронарных артерий. Чаще отмечается патология митрального клапана, при этом могут быть как недостаточность, так и стеноз левого атриовентрикулярного отверстия. Однако поражения клапанов значительно менее выражена у детей и подростков и, как правило, манифестирует у взрослых больных. Клапаны сердца могут быть повреждены накопившимися мукополисахаридами, в таком случае прослушиваются шумы сердца (звуки, вызванные быстрыми непостоянными потоками крови в сердце). В норме клапаны сердца работают таким образом, что при прохождении крови из одной камеры сердца в другую не допускается течение крови в неправильном (обратном) направлении. Если клапан ослаблен, он закрывается неплотно, и небольшое количество крови может двинуться в обратном направлении. Это приводит к возникновению быстрых непостоянных противотоков в общем потоке, что, в свою очередь, порождает шум. У большинства пациентов с синдромом Хантера в какой-то степени есть такое просачивание крови – порок сердца. Зачастую у МПС-пациентов есть проблемы с аортальным или митральным клапаном, которые могут медленно прогрессировать в течение многих лет без видимых клинических проявлений. При ухудшении состояния пациента может потребоваться хирургическая операция для замены поврежденных клапанов.
При тяжелой форме синдрома Хантера из-за скоплений мукополисахаридов может быть повреждена сама сердечная мышца (кардиомиопатия). Сердце может также быть перегружено вследствие того, что приходится прокачивать кровь через измененные легкие (анормальное увеличение правой стороны сердца в результате заболевания легких или правосторонняя сердечная недостаточность).
Из-за необычных специфических проблем, которые могут быть при мукополисахаридозе, крайне желательно получать консультации кардиолога, имеющего опыт работы с МПС-пациентами.
Желудочно — кишечная система
Возможна диарея, связанная с накоплением ГАГ в нервных клетках пищеварительного тракта. С возрастом часто развиваются запоры. С ранних лет отмечается гепатоспленомегалия. Характерны пупочная и паховая грыжи.
Источник
Мукополисахаридо́зы сокращённо МПС, или англ. MPS (от мукополисахариды + -ōsis) — группа метаболических заболеваний соединительной ткани, связанных с нарушением обмена кислых гликозаминогликанов (GAG, мукополисахаридов), связанных недостаточностью лизосомных ферментов обмена гликозаминогликанов. Заболевания вызваны наследственными аномалиями обмена, проявляются в виде лизосомной болезни накопления: различных дефектов костной, хрящевой, соединительной тканей.
Классификация[править | править код]
Современная классификация, в зависимости от характера ферментативного дефекта, выделяет несколько основных типов мукополисахаридозов:
- I тип — синдром Гурлер (мукомполисахаридоз I H — Hurler[3]), синдром Шейе (мукополисахаридоз I S — Scheie[4]), синдром Гурлер-Шейе (мукополисахаридоз I H/S — Hurler-Scheie[5]). Обусловлен дефицитом альфа-L-идуронидазы (фермент катаболизма мукополисахаридов). Заболевание постепенно приводит к накоплению в тканях гепарансульфата и дерматансульфата. Выделяют три фенотипа: синдром Гурлер, синдром Шейе и синдром Гурлер-Шейе.
- II тип — синдром Хантера[6]
- III тип — синдром Санфилиппо: A[7], B[8], C[9], D[10]
- IV тип — синдром Моркио: A[11], B[12]
- VI тип — синдром Марото—Лами[13]
- VII тип — синдром Слая (дефицит β-глюкуронидазы)[14]
Встречающийся в литературе термин «гаргоилизм», введенный в клинику английским врачом Эллисом (англ. R. W.В. Ellis) в 1936 году до открытия биохимической основы патологического процесса, объединяет мукополисахаридозы типа I (Н, S, H/S) и типа II (синдром Хантера)[15].
Патогенез[править | править код]
В зависимости от недостаточности одного из ферментов лизосом, накапливаются мукополисахариды одного из трёх классов: гепаран-, дерматан- или кератансульфаты[15].
Наследование[править | править код]
Подавляющее большинство мукополисахаридозов (практически все) наследуются по аутосомно-рецессивному типу. Исключение составляет болезнь Хантера (мукополисахаридоз II типа), которая наследуется по X-сцепленному рецессивному механизму[15].
Клиническая картина[править | править код]
В клинической практике все 12 известных мукополисахаридозов согласно фенотипу делят на две группы: Гурлер-подобный (10) и Моркио-подобный фенотип (2: синдром Моркио A и B)[16]:
| Фенотипы мукополисахаридоза[16]: | |
|---|---|
Гурлер-подобный фенотип: | Моркио-подобный фенотип: |
низкий рост с диспропорциональным строением скелета (относительно длинными конечностями, короткими туловищем и шеей); | диспропорциональная карликовость; |
грубые черты лица (запавшее переносье, нередко экзофтальм, густые сросшиеся брови, полные губы, большой, нередко не помещающийся в полости рта язык); | грубоватые черты лица; |
костные деформации (кифосколиоз, воронкообразная деформация грудной клетки); | килевидная деформация грудной клетки; |
контрактуры крупных и мелких суставов; | гипермобильность межфаланговых и тугоподвижность крупных суставов; |
мышечная гипотония; | «браслетки», «чётки», увеличение объёма коленных суставов и их вальгусная деформация; |
наличие пупочной и пахово-мошоночной грыжи; | |
гипертрофия лимфатического глоточного кольца; | |
гипертрихоз; | |
гепатоспленомегалия. | |
| Типична патология: | |
центральной нервной системы (снижение интеллекта, обычно довольно грубое); | нормальный интеллект. |
органов зрения (помутнение роговицы, глаукома); | Патология других органов и систем идентична изменениям у пациентов с Гурлер-подобным фенотипом мукополисахаридоза. |
слуха (тугоухость различной степени выраженности); | |
сердечно-сосудистой системы (недостаточность клапанов сердца, гипертрофия миокарда, нарушения сердечного ритма); | |
бронхолёгочной системы (синусобронхопатии с образованием обильного количества слизисто-гнойного отделяемого, снижение показателей функции внешнего дыхания, апноэ). | |
Диагностика[править | править код]
- Определение активности лизосомальных гидролаз.
- Исследование мочи на ГАГ.
См. также[править | править код]
- Генные болезни
- Лизосомные болезни накопления
Примечания[править | править код]
Литература[править | править код]
- Harrison’s Principles of Internal Medicine
Ссылки[править | править код]
- Все о синдроме Хантера и других формах мукополисахаридоза
- Мукополисахаридозы
- Белорусская организация больных мукополисахаридозом и другими редкими генетическими заболеваниями
- Справочник химика 21: Лизосомные болезни накопления
Источник
Мукополисахаридоз – наследственное заболевание соединительной ткани, связанное с нарушением обмена гликозаминогликанов, для которого характерен специфический внешний вид лица, аномалии глаз, костей, селезенки, печени. В некоторых случаях заболевание может сопровождаться задержкой умственного развития.
Существуют различные типы мукополисахаридоза, развитие каждого из которых обусловлено определенной генетической аномалией, которая оказывает влияние на синтез специфического фермента.
Существующие методы лечения мукополисахаридоза имеют низкий уровень эффективности.
Причины мукополисахаридоза
Причиной развития мукополисахаридоза является нарушение ферментативного катализа гликозаминогликанов в лизосомах. При мукополисахаридозе нарушается процесс расщепления и сохранения мукополисахаридов, которые являются основными компонентами соединительной ткани. Избыток мукополисахаридов проникает в кровь и накапливается в тканях. Поэтому данное заболевание относят к болезням накопления.
В настоящее время выявлено 10 генетических типов мукополисахаридоза, четыре из которых возникают при нарушении активности гликозидаз, пять – сульфатаз, один развивается в случае дефицита трансферазы.
Заболевание наследуется по аутосомно-рецессивному и рецессивному, сцепленному с Х-хромосомой типам.
Типы и симптомы мукополисахаридоза
Выделяют следующие типы мукополисахаридоза:
- I тип или синдром Гурлера;
- II тип или синдром Гунтера;
- III тип или синдром Санфилиппо;
- IV тип или синдром Моркио;
- V тип или синдром Шейе;
- VI тип или синдром Марото-Лами;
- VII тип или синдром Слая;
- VIII тип или синдром Ди Ферранте.
Симптомы мукополисахаридоза обнаруживаются у ребенка на первом году жизни и уже к 12-24 месяцам они становятся довольно выраженными.
У таких детей наблюдаются:
- Череп в форме лодочного киля;
- Шумное дыхание ртом;
- Грубые черты лица;
- Отставание в росте;
- Деформации скелета;
- Постепенное развитие сгибательных контрактур;
- Увеличение размеров живота;
- Пупочные и паховые грыжи;
- Гидроцеле;
- Изменения со стороны глаз: помутнение и увеличение размеров роговицы, врожденная глаукома, атрофия сосков зрительных нервов, застойные явления на глазном дне, пигментная дистрофия сетчатки;
- Снижение слуха;
- Изменения со стороны сердца;
- Умственная отсталость;
- Повышенный тонус мышц, нарушение координации движений, параличи.
При I типе заболевания симптомы мукополисахаридоза при рождении отсутствуют. Первые симптомы мукополисахаридоза в виде ограниченного разгибания пальцев на руках наблюдаются только в 3-6 лет. Со временем уменьшается объем движений в других суставах рук. К периоду полового созревания все симптомы проявляются особенно ярко.
II тип мукополисахаридоза чаще встречается у мальчиков. Для больных характерны: скафоцефалия, грубые черты лица, низкий грубый голос, шумное дыхание, частые ОРВИ. В 3-4 года возникают нарушения координации движений. Наблюдается прогрессирующая тугоухость, остеоартриты, узелковые поражения кожи спины.
При наличии синдрома Санфилиппо (III тип) ребенок в течение 3-5 лет нормально развивается, хотя иногда могут наблюдаться затрудненное глотание и неуклюжая походка. После трех лет у ребенка начинает развиваться апатия, возникает задержка психомоторного развития, нарушается речь, грубеют черты лица, возникает недержание кала и мочи, ребенок перестает узнавать окружающих. Такие дети умирают в возрасте 10-20 лет из-за интеркуррентных инфекций.
IV тип мукополисахаридоза характеризуется появлением первых симптомов в 1-3 года. Наблюдаются: резкая задержка роста, непропорциональное телосложение, грубые черты лица, кифоз или сколиоз, деформация грудной клетки; контрактуры в плечевых, локтевых, коленных суставах; плоскостопие; снижение мышечной силы; снижение слуха; дистрофия роговицы. Больные не доживают до 20-летнего возраста по причине сердечно-легочной недостаточности.
Для синдрома Шейе (V тип) характерен низкий рост, уплощенная переносица, короткая шея, контрактуры суставов, гипотония мышц конечностей, вегетативная лабильность, снижение сухожильных рефлексов, значительное помутнение роговиц.
Синдром Марото-Лами (VI тип) впервые проявляется после 2 лет. Он характеризуется отставанием в росте, грубыми чертами лица, бочкообразной грудной клеткой, малыми размерами верхней челюсти, короткой шеей, сгибательными контрактурами суставов рук. Интеллект больных не страдает.
Мукополисахаридоз VII типа устанавливают лишь при детальном биохимическом исследовании.
Синдром Ди Ферранте (VIII тип) схож с синдромом Моркио, но отличается выраженной задержкой интеллектуального и психомоторного развития.
Диагностика мукополисахаридоза
Диагностика мукополисахаридоза основывается на его характерных проявлениях, результатах рентгенологического исследования, установления экскреции гликозаминогликанов с мочой, исследования активности ферментов в фибробластах кожи.
Диагностировать мукополисахаридоз можно еще до рождения ребенка, используя для анализа амниотическую жидкость или ворсины хориона.

Лечение мукополисахаридоза
В настоящее время специфического лечения мукополисахаридоза не разработано.
Как правило, терапия мукополисахаридоза носит симптоматический характер. Пациента при этом наблюдают врачи различных специализаций: педиатр (по причине частых острых респираторных вирусных инфекций), хирург (в связи с наличием грыж), ортопед (в связи с нарушениями опорно-двигательного аппарата), отоларинголог (в связи с хроническими синуситами и отитами, нарушениями слуха), офтальмолог, невропатолог, нейрохирург.
В лечении мукополисахаридоза используются различные гормональные препараты (глюкокортикоиды, кортикотропин, тиреоидин), витамин А, цитостатики, сердечные препараты, переливания лейкоцитарной массы, крови, плазмы. Но все это вызывает лишь временные улучшения.
При синдроме Гурлера может проводиться трансплантация костного мозга. При ранних сроках ее проведения (до 1,5 лет) она может в значительной мере улучшить прогноз болезни, но данная процедура может вызывать ряд осложнений.
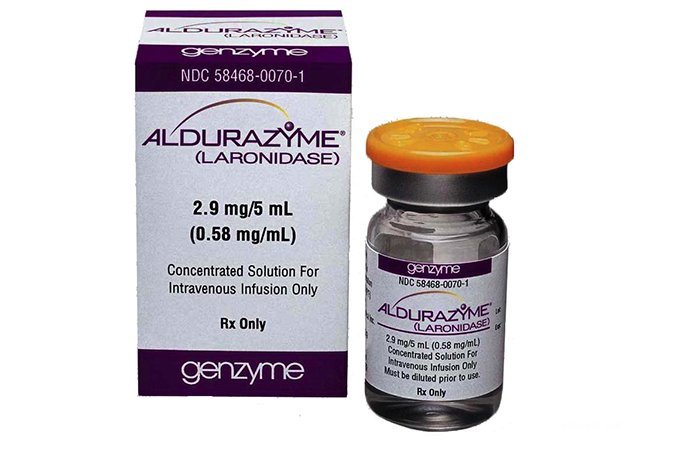
В США, странах Европы и Японии для лечения мягких форм мукополисахаридоза I типа применяется препарат альдуразим, который замещает недостающий в организме пациента фермент и приводит к улучшению состояния дыхательной системы, костей и суставов. Но внутривенное введение препарата не останавливает поражения ЦНС, поскольку альдуразим не проникает из крови в мозг. Данное средство применяется в случаях, когда трансплантация невозможна или непосредственно перед трансплантацией костного мозга, чтобы улучшить состояния больного и замедлить развитие болезни.
Таким образом, мукополисахаридоз – это редкое заболевание с неблагоприятным прогнозом для жизни пациента, поскольку с течением времени проявления болезни только усиливаются, а эффективного способа ее лечения пока нет. Единственный способ предотвратить заболевание – это обнаружить его еще в неонатальном периоде и предпринять соответствующие меры.
Источник
