Мкб код миозит шеи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Шейный миозит.

Шейный миозит
Описание
Шейный миозит. Воспаление в области мышц шеи и плечевого пояса. В процесс может вовлекаться как одна, так и несколько мышц. Причиной обычно становится локальное переохлаждение, непривычная физическая нагрузка, длительное пребывание в неудобном положении и инфекционные заболевания. Основным симптомом является боль, которая, как правило, распространяется только по одной стороне шеи, может отдавать в голову, плечо, спину и руку. Движения ограничены, иногда выявляется незначительный отек и местная гипертермия. У маленьких детей возможен подъем температуры. Диагноз выставляется на основании клинических симптомов. Лечение консервативное.
Дополнительные факты
Шейный миозит встречается чаще всех других разновидностей миозита. Он может поражать людей любого пола и возраста, в том числе детей. Обычно провоцируется сквозняком, непривычной нагрузкой, перенапряжением или стрессом. На протяжении жизни практически каждый человек хотя бы раз переносит острый миозит, вызванный одной из перечисленных причин. Гораздо реже выявляются шейные миозиты, развившиеся в результате аутоиммунных и паразитарных заболеваний. В отличие от других форм миозита, такое воспаление мышц протекает длительно, имеет более выраженную склонность к хронизации и тяжело поддается лечению.
Шейный миозит
Причины
Самой частой причиной развития шейного миозита является сквозняк. Чуть менее широко распространены миозиты, возникшие после травмы, длительного пребывания в неудобном положении либо после перенапряжения шейных мышц в результате непривычной физической активности, чрезмерной профессиональной физической нагрузки или перетренированности у спортсменов. Иногда шейный миозит становится осложнением острых инфекционных заболеваний (ОРВИ, гриппа, ангины).
В группу риска входят люди, которым при выполнении профессиональных обязанностей приходится долгое время находиться в одной и той же позе: скрипачи, водители, машинистки, пианисты, офисные работники У студентов и школьников миозит, возникший вследствие переутомления или неудобного положения, может развиваться в период подготовки к экзаменам. В качестве дополнительного фактора риска многие специалисты рассматривают стресс, при котором мышцы шеи и надплечий находятся в состоянии постоянного напряжения.
Редкими формами шейного миозита являются миозиты при системных поражениях соединительной ткани (СКВ, ревматизме, ревматоидном артрите) и миозиты при паразитарных заболеваниях. В первом случае причиной болезни становится выработка иммунных клеток, атакующих собственную мышечную ткань организма, во втором – токсико-аллергическая реакция. И в том, и в другом случае воспаление обычно поражает не только мышцы шеи, но и другие группы мышц. Еще одна редко встречающаяся разновидность шейного миозита – гнойный миозит. Заболевание развивается при распространении инфекции из открытых ран или гнойников в области шеи.
Симптомы
Первые симптомы острого миозита появляются спустя несколько часов после неблагоприятного воздействия. Вначале возникает локальная боль по задней или заднебоковой поверхности шеи (обычно – с одной стороны, либо справа, либо слева), усиливающаяся при поворотах и наклонах головы. Постепенно интенсивность боли увеличивается, может отмечаться иррадиация в затылочную и теменную область, верхнюю часть спины, межлопаточную область, область надплечья и руку с больной стороны. Больной старается избегать движений шеей, чтобы не вызвать новый приступ боли, иногда его голова находится в вынужденном положении.
При осмотре может выявляться незначительная отечность в области пораженной группы мышц. Иногда отмечается нерезко выраженная локальная гипертермия и гиперемия. Воспаленные мышцы напряжены и уплотнены, их пальпация болезненна. Общее состояние у взрослых людей не страдает. У детей младшего возраста возможно значительное повышение температуры (до 38-39 градусов), слабость, вялость, отсутствие аппетита. Заболевание протекает остро, все симптомы полностью исчезают в течение нескольких дней, реже – нескольких недель.
В отдельных случаях острый миозит переходит в хроническую форму. Боли становятся рецидивирующими, начинают беспокоить даже после незначительной перегрузки, недолгого пребывания в неудобной позе и при каждой простуде. Защитное напряжение мышц становится постоянным, движения головы ограничиваются. Со временем возникает мышечная слабость, в отдельных случаях развивается атрофия пораженных мышц.
Особой формой заболевания является паразитарный миозит, который, наряду с мышцами шеи, поражает ряд других мышечных групп (мышцы конечностей, жевательные мышцы) и сопровождается повышением температуры. Еще одна достаточно редкая форма миозита – гнойный миозит — протекает остро. Появляются интенсивные дергающие или распирающие боли. В области шеи возникает заметный отек, кожа над областью поражения краснеет, ее температура повышается. Развитие гнойного процесса сопровождается общей гипертермией, разбитостью, слабостью, потерей аппетита, головной болью и другими признаками общей интоксикации. Ощупывание резко болезненно, при формировании гнойника может определяться флюктуация.
Боль в шее. Боль в шее сбоку. Вялость. Ломота в теле. Недомогание. Отсутствие аппетита. Разбитость. Слабость мышц (парез).
Диагностика
Диагноз выставляется на основании характерных клинических проявлений. При острых миозитах, спровоцированных неудобной позой, перегрузкой, сквозняком и другими подобными причинами, дополнительные исследования не требуются. При наличии нехарактерных симптомов и затяжном течении шейного миозита назначают обследование, которое может включать в себя осмотр ревматолога и инфекциониста, выявление паразитов, определение ревматоидного фактора Пациентов с подозрением на гнойный миозит направляют на консультацию к хирургу.
Лечение
Лечение травматического шейного миозита и воспаления мышц, развившегося в результате перегрузки или пребывания в неудобном положении, проводится амбулаторно специалистами в сфере травматологии и ортопедии. Пациенту рекомендуют ограничить физическую активность, натирать область поражения согревающими и противовоспалительными мазями, прикладывать сухое тепло, при сильных болях – принимать анальгетики. Выписывают направление на УВЧ. Обычно все симптомы исчезают в течение нескольких дней, максимум – 1-2 недель. При неэффективности терапии травматолог проводит новокаиновые блокады с добавлением небольшого количества кортикостероидов. При отсутствии противопоказаний возможно применение мануальной терапии (постизометрической релаксации).
Больных с другими формами шейного миозита направляют к соответствующим специалистам. Лечение миозита, обусловленного ревматическим заболеванием, осуществляет ревматолог, терапию инфекционного миозита – инфекционист, лечение паразитарного миозита – паразитолог. Больным с ревматическим процессом назначают глюкокортикоиды и иммуносупрессоры, пациентам с инфекционным миозитом проводят антибактериальную терапию. При паразитарном миозите выписывают антигельминтные средства.
При гнойном миозите применяют антибиотики (пенициллин, тетрациклин и другие препараты), обезболивающие средства и УВЧ. Появление участка размягчения является показанием к вскрытию гнойника. Полость промывают и дренируют марлевой салфеткой. Осуществляют перевязки. После очищения раны накладывают повязки с мазью Вишневского и другими препаратами, способствующими ускорению регенерации. Рана заживает вторичным натяжением.
Источник
Миозит – заболевание скелетной (поперечнополосатой) мускулатуры, характеризующееся воспалением различной этиологии, пролиферацией и экссудацией мышечного волокна с преимущественной инфильтрацией лейкоцитов. В международной классификации болезней миозит имеет код M.60 и классифицируется как воспалительное мышечное заболевание. Патология проявляется локальной болью и в период острого течения может существенно ограничивать способность больного к самостоятельному передвижению, самообслуживанию и выполнению профессиональных обязанностей, что является основанием для выдачи больничного листа.
Продолжительность больничного при миозите определяется не только условиями труда и специальностью пациента, но и его возрастом, а также степенью риска возможных осложнений и негативных последствий. В ряде случаев ранее возвращение к труду может стать причиной ограничения подвижности в пораженном сегменте, кальцификации воспаленных мышц и инвалидизации, поэтому экспертиза временной нетрудоспособности при миозите предполагает комплексную оценку всех факторов и условий труда.
Миозит код по МКБ-10
Что это такое?
Под термином «миозит» подразумеваются любые воспалительные заболевания поперечнополосатых мышц, характеризующиеся прогрессирующим развитием миастении (синдрома мышечной слабости), а также частичной или полной атрофией мышечной ткани вследствие изменения трофических показателей мышечного волокна. Патофизиологические и морфологические изменения при миозите представлены следующими процессами:
- пролиферация (разрастание) мышечной ткани;
- образование инфильтрационного (лейкоцитарного) вала, ограничивающего очаг инфекции на участках с некротическими изменениями мышечного волокна (при инфекционном миозите);
- диффузная воспалительная реакция с образованием абсцессов и пиогенных капсул (гнойных оболочек);
- тяжелые расстройства кровообращения (в тяжелых случаях возможна полная остановка движения крови и лимфы);
- скопление фибринозной экссудативной жидкости, содержащей большое количество полинуклеаров с нейтрофильной зернистостью.
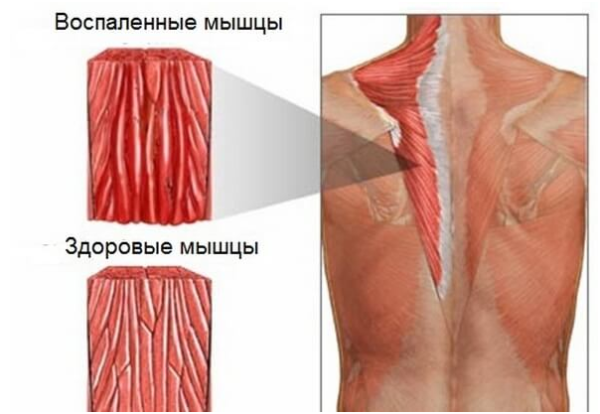
Воспаленные мышцы при миозите
Поперечнополосатые мышцы при миозите уплотняются, мышечная ткань истончается, развиваются атрофические изменения в структуре пораженной мышцы. Больной ощущает нарастающую мышечную слабость, боль в мышцах и суставах. Со временем у таких пациентов наблюдается прогрессирующее ограничение подвижности. Достаточно распространенным осложнением миозита является кальцификация (обезызвествление) воспаленной мышечной ткани и расположенных по соседству мышц. Инфекционное воспаление (особенно гнойно-некротические формы) может привести к проникновению гноеродных бактерий в системный кровоток и развитию смертельно опасной воспалительной реакции – сепсиса крови.
Обратите внимание! Несмотря на то, что при своевременной диагностике миозит любой этиологии достаточно хорошо поддается лечению, патология может спровоцировать развитие тяжелые осложнений, поэтому при появлении боли и скованности в мышцах откладывать визит к врачу не стоит.
Причины заболевания
Причин, которые могут вызвать воспаление скелетных мышц, много. Одним из основных факторов является нерациональная физическая нагрузка, не соответствующая тренированности и физической подготовке человека, а также его возрасту. Наиболее часто миозит выявляется у лиц, длительно пребывающих в статическом положении тела (офисные сотрудники, водители), регулярно испытывающих повышенные силовые нагрузки (профессиональные спортсмены) или подвергающихся микротравмам и повреждениям. Миозит также считается «профессиональной» болезнью пловцов, у которых первичное поражение скелетных мышц может быть результатом сильного мышечного спазма или судорог во время заплыва.

Офисные работники чаще других профессий подвержены миозиту
Примерно 9,1% пациентов с диагнозом «хронический миозит» составляют лица, пребывающие в состоянии постоянного стресса, проживающие в социально неблагополучной обстановке, страдающие алкогольной и наркотической зависимостью. Мышечное напряжение является естественной защитной реакцией организма в ответ на воздействие стрессовых факторов, поэтому люди, испытывающие постоянное эмоциональное напряжение, входят в группу повышенного риска по развитию мышечных заболеваний. Сюда же можно отнести пациентов с невротическими, депрессивными и психогенными расстройствами.
Ядовитые вещества, содержащиеся в винном спирте и табачном дыме, негативно влияют на всасывание полезных витаминов, усвоение белков и аминокислот, что определяет высокую частоту выявления миозита и других неуточненных поражений скелетной мускулатуры у пациентов с алкогольной и табачной зависимостью.
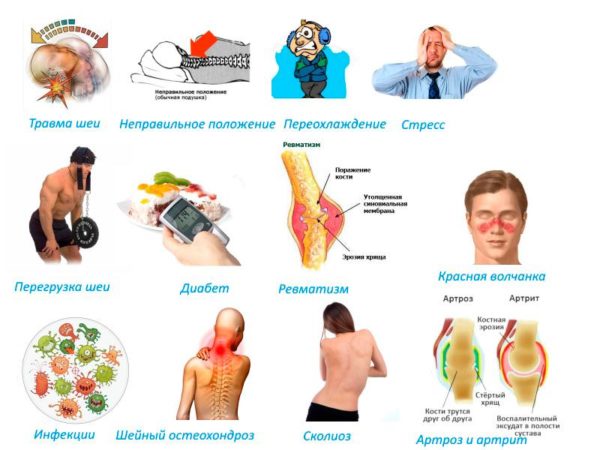
Причины развития миозита
Другими причинами миозита также могут быть:
- травмы мышц и расположенных рядом костно-хрящевых структур;
- инфекционные заболевания (включая патологии дыхательной системы – ангину, грипп, фарингит, пневмонию и т.д.);
- переохлаждение;
- хронические заболевания опорно-двигательной системы (максимальное число случаев миозита диагностируется у больных с остеохондрозом и межпозвоночными грыжами);
- хроническая инвазия гельминтами.
Паразитарный миозит встречается довольно редко и имеет свои морфологические особенности. Паразит попадает в мышцу путем восходящей диффузии из органов пищеварительного тракта и питается кровью, повреждая кровеносные и лимфатические сосуды. Вокруг паразита образуется фиброзная капсула, которая со временем неизбежно кальцифицируется, что приводит к частичному окостенению мышечного волокна. Ткани, расположенные по окружности капсулы отмирают, а на участке поражения развивается воспалительная реакция с инфильтрацией лимфоцитов, нейтрофилов и эозинофилов.
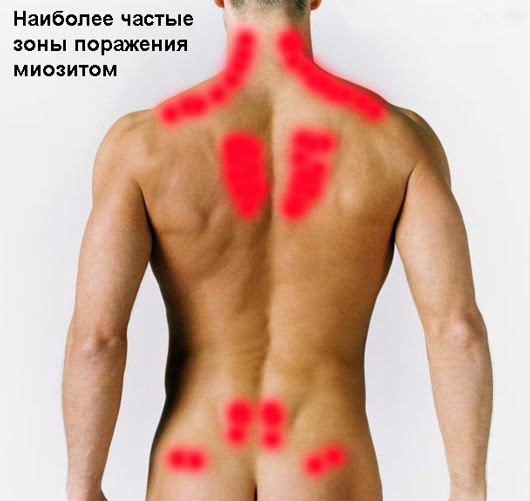
Зоны, которые наиболее часто поражает миозит
Важно! Людям, у которых уже был диагностирован миозит, а также пациентам из группы повышенного риска по данному заболеванию, необходимо особое внимание обращать на условия труда. Запрещена трудовая деятельность на вредных производствах (с выбросом химических и ядовитых веществ), на сквозняках, а также в неблагоприятных температурных условиях.
При каких симптомах необходимо обратиться к врачу?
Основанием для открытия больничного листа при миозите является первичная постановка диагноза «неуточненное поражение мышц» (код по МКБ-10 — M.62). Данный диагноз до прохождения комплексного обследования ставится на основании физикального осмотра, в котором большое значение имеет пальпации триггерных точек, а также данных медицинского анамнеза. Триггерными точками называются участки максимальной болезненности и мышечного напряжения в виде подкожных шишек и узелков, образующихся в месте воспаления.
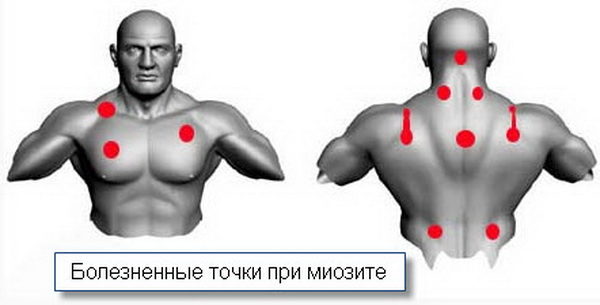
Места локализации болезненных точек при миозите
Выявление триггерных точек и признаков миофасциального болевого синдрома является основанием для предварительного диагностирования миозита при сочетании со следующими клиническими симптомами:
- Локальная мышечная боль. Больной может точно показать место, в котором у него возникают болезненные или неприятные ощущения, а также описать связь болевого синдрома с физической нагрузкой, стрессовым воздействием и другими внешними факторами. Боли усиливаются при надавливании на пораженную мышцу и являются результатом защитной мышечного напряжения.
- Гиперемия кожи. Кожа в области воспаления становится горячей, краснеет, а под кожей явно прощупывается скопление воспалительного экссудата (внешне выглядит как отек и припухлость).
- Отсутствие облегчения после отдыха. Это один из симптомов, позволяющих отличить миозит от других мышечных заболеваний. Боли при воспалении мышц не проходят после длительного покоя и могут усиливаться при отсутствии нагрузки (например, после ночного сна). Часть пациентов описывают связь мышечных болей с изменениями погодных условий.
- Мышечная слабость. В зависимости того, какие именно мышцы поражены, пациент может жаловаться на слабость в определенных частях тела. При прогрессирующем течении наблюдается резкое снижение способности к самообслуживанию и выполнению трудовых обязанностей.

Так выглядит мышца пораженная миозитом
При распространении патологического процесса на мышцы дыхательной системы или глотки могут появляться специфические симптомы миозита: одышка, нарушение глотания, ощущение инородного тела в горле, постоянный умеренный кашель без отделения мокроты.
Инфекционный миозит нередко протекает на фоне повышенной температуры тела и проявлений общей интоксикации: головной боли, отсутствия аппетита, головокружения, сонливости, астенического синдрома.
Как подтверждается диагноз?
Основным методом диагностики миозита является ЭМГ (электромиография). Исследование мышечной проводимости может проводиться как с накожным стимулированием электродами, так и внутримышечным введением игольчатых электродов, которые фиксируют колебания в отдельных мышцах или мышечных группах. При отсутствии достаточных данных и невозможности постановки диагноза пациенту назначаются дополнительные обследования: исследование крови, рентгенография, МРТ, мультиспиральная компьютерная томография. В ряде случаев может применяться гистологическое исследование мышечной ткани с применением биопсии (забора биологического материала).
Видео – Симптомы и лечение миозита
Дают ли больничный при миозите?
Лист временной нетрудоспособности при миозите оформляется при наличии следующих показаний:
- интоксикационный синдром с выраженной гипертермией и ухудшением общего самочувствия при инфекционном воспалении;
- сильный болевой синдром, ограничивающий возможность самостоятельного передвижения и выполнения профессиональных обязанностей;
- необходимость лечения в стационаре;
- рецидив заболевания (в случаях, когда с момента предыдущей терапии не прошло 30 дней).
Независимо от формы, миозит в больничном листе обозначается кодом M.60, но данная кодировка может меняться с учетом выявленных осложнений или присоединения вторичных патологий.
Кодировка миозита по МКБ-10
| Код (указан в больничном листе) | Что это за диагноз? |
|---|---|
| M.60 | Воспалительные заболевания поперечнополосатой мускулатуры |
| M.61 | Кальцификация (обезызвествление, окостенение) скелетных мышц, оссифицирующий миозит |
| M.62 | Поражения мышечной ткани невыясненного (неуточненного) генеза |
| M.63 | Заболевания мышц, связанные с эндокринологическими патологиями и возникающие на фоне нарушения обменных процессов |
Обратите внимание! Миозит может сочетаться с дистрофией мышечного волокна и хроническими расстройствами нервно-мышечной передачи, которые классифицируются в международной классификации болезней как G71 и G72.
Болезнь Вагнера как одна из разновидностей миозита
Синдромом Вагнера называется дерматомиозит – системное заболевание мышц (включая гладкую мускулатуру) и фиброзной ткани, характеризующееся изменениями кожного покрова и стойким прогрессирующим расстройством двигательной функции. Дерматомиозит относится к редким видам миозитов и встречается чаще у пациентов женского пола в возрасте 30-50 лет. В основе патофизиологии болезни Вагнера лежит отечность кровеносных и лимфатических сосудов микроциркуляторного русла, кальцификация воспаленных мышц и поражение кожи по типу узелковой эритемы. Нередко заболевание осложняется гнойно-некротическими поражениями поперечнополосатых и гладких волокон и поражением внутренних органов: желудка, кишечника, бронхо-легочной системы и т.д.
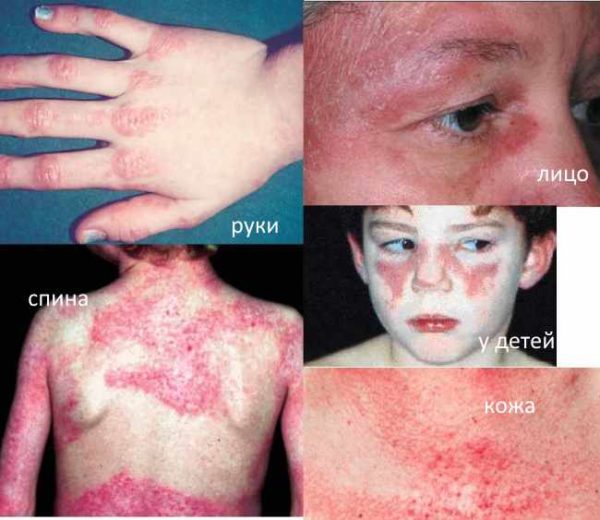
Проявление болезни Вагнера
Дерматомиозит в МКБ-10 обозначается кодом M.33. Продолжительность больничного листа при данной форме миозита определяется морфологическими и клиническими изменениями и может составлять от 2 недель до 3-6 месяцев.
Симптомы болезни Вагнера (лиловой болезни)
| Пораженный орган (группа или система органов) | Клинические признаки |
|---|---|
| Кожный покров и слизистые | На коже появляются красноватые узелки и шишки, имеющие неяркую окраску и шелушащуюся структуру. От других кожных заболеваний подобные высыпания отличаются своей локализацией (преимущественно в области разгибательной поверхности суставов). Мелкоточечная сыпь красного или розового цвета также может появляться по всей поверхности тела, включая веки, ягодицы и голени. При локализации гелиотропной сыпи в области век у больного нередко возникает вторичный отек глазного яблока |
| Бронхо-легочная система | Поражение дыхательных путей выявляется примерно у 35% пациентов с диагнозом «дерматомиозит». Морфологические изменения могут проявляться экссудативной пневмонией, альвеолитом, плевритом и снижением вентиляционной функции легких. Больного может мучать сухой кашель, одышка, хрипы во время дыхания и разговора |
| Мышцы | Миофасциальный синдром при дерматомиозите может быть слабо или умеренно выражен. Основным клиническим проявлением заболевания является миастения (патологическая слабость в воспаленной мышце). На начальной стадии больной может не ощущать болезненных ощущений, но при прогрессирующем течении достаточно выражен синдром сухожильно-мышечных контрактур. Для дерматомиозита также характерно симметричное поражение мышц. Клинически изменения в мышечной ткани могут выражаться существенным ограничением двигательной активности и нарушением нервно-мышечной передачи: больному тяжело подниматься по лестнице, удерживать голову, наклоняться и выполнять привычные действия |
Среди других клинических проявлений дерматомиозита также могут быть расстройства со стороны пищеварительного тракта (нарушение желудочно-кишечной моторики, слабые кровотечения) и сердца. Кардиологическая симптоматика болезни Вагнера проявляется изменением сердечного ритма, поражением миокарда, приглушенностью сердечных тонов, тахикардией.

Дерматомиозит
Важно! Длительность больничного при дерматомиозите определяется клинической картиной и имеющимися нарушениями. Например, при поражении легких (пневмонии) пациент чаще всего нуждается в стационарном лечении, а общая продолжительность лечения может составлять до 3-4 недель. Вовлечение в воспалительный процесс миокарда может стать причиной инфаркта: в этом случае лист временной нетрудоспособности выдается на срок от 1 до 3-4 месяцев (период лечения, поддерживающей терапии, восстановления и реабилитации).
Базовая терапия: препараты и физиолечение
Базовое лечение миозита проводится с применением методов ЛФК, массажа, физиопроцедур и лекарственной коррекции. В период острого течения подбирается индивидуальная схема медикаментозного лечения, которая может включать следующие препараты (зависит от типа миозита и имеющихся симптомов):
- НПВС в комбинации с обезболивающими препаратами, например, парацетамолом («Паноксен», «Ибуклин»);
Препарат Ибуклин
- мази и гели с согревающим действием, содержащие муравьиный или камфорный спирт 2% (камфорное масло, «Капсикам»);

Мазь Капсикам
- местнораздражающие средства с пчелиным ядом или ядом змей («Випросал», «Апизартрон»);

Мазь Випросал
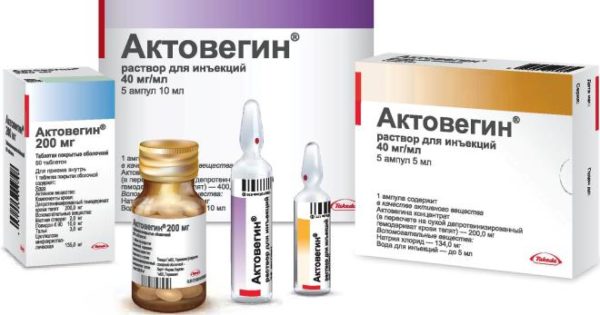
- корректоры микроциркуляции («Трентал», «Актовегин»);

Форма выпуска препарата Актовегин
- противовоспалительные и противоотечные глюкокортикоидные средства («Дипроспан», «Преднизолон»).
Суспензия для инъекций Дипроспан
После регресса острых симптомов применяются другие методы консервативной коррекции.
Миозит – самая распространенная мышечная патология, которая в МКБ-10 классифицируется как болезни мышц воспалительной этиологии. Диагноз «миозит» ставится на основании жалоб и визуального осмотра пациента и подтверждается аппаратной и лабораторной диагностикой. Тяжелые формы миозита могут вызывать серьезные последствия, поэтому обращаться к врачу нужно при появлении первых возможных симптомов, ведущими из которых являются миастенический синдром, боль и скованность в пораженных мышцах. Прогноз при своевременном лечении благоприятный.
Миозит — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Миозит — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник

